Порочный круг при резекции желудка
Оперативные вмешательства, выполняемые на желудке, подразделяются на паллиативные и радикальные. К паллиативным операциям относятся: ушивание прободной язвы желудка и наложение гастроэнтероанастомоза.
Операция гастроэнтеростомии выполняется при неоперабельных опухолях дистального отдела желудка, с целью создания дополнительного пути для отвода желудочного содержимого в тощую кишку. В зависимости от положения кишечной петли по отношению к желудку и поперечнообразной кишке различают следующие виды гастроэнтероанастомозов:
1. gastroenterostomia antecolica anterior (Wolfler. 1881).
2. gastroenterostomia antecolica posterior (Монастырский, 1885),
3. gastroenterostomia retrocolica anterior (Bill-roth. 1885),
4. gastroenterostomia retrocolica posterior (Hacker, 1885).
Применяют чаще всего первый и четвертый вариант операции.
При наложении переднего впередиободочного соустья от flexura duodenojunalis отступают 30-45 см (анастомоз на длинной петле) и, дополнительно, с целью профилактики развития «порочного круга» формируют анастомоз между приводящей и отводящей петлей тощей кишки по типу «бок в бок». При наложении заднего позадиободочного анастомоза от flexura duodenojunalis отступают 7-10 см (анастомоз на короткой петле). Для правильного функционирования анастомозов рекомендуется их накладывать изоперистальтически (приводящая петля должна быть расположена ближе к кардиальному отделу желудка, а отводящая ближе к антральному).
Тяжелое осложнение после операции желудочно-кишечного соустья – порочный круг – возникает чаще всего при наложении переднего анастомоза при относительно длинной петле. Причинами этого грозного осложнения являются: 1) неправильное подшивание петли кишки по отношению к проводной оси желудка – в антиперистальтическом направлении и 2) вследствие образования так называемой шпоры.
Различают 3 вида порочного круга:
1) содержимое 12-перстной кишки направляется против движения часовой стрелки не в отводящий отрезок кишки, а обратно – в желудок. В результате возникает ненормальная циркуляция желудочного содержимого;
2) из желудка содержимое поступает в антиперистальтическом направлении в приводящее колено тощей кишки вследствие преобладания моторной силы желудка. В результате содержимое желудка попадает обратно в желудок, следуя по часовой стрелке;
3) из желудка пищевые массы двигаются по трем направлениям: в отводящее колено кишки, в 12-перст-ную кишку и в приводящее колено, В результате столкновения желудочного содержимого и полной дезорганизации его моторной функции возникает резкое вздутие желудка, 12-перстной и тощей кишок. Этот тип порочного круга является наиболее тяжелой формой. Без операции больные гибнут во всех случаях.
При первых двух вариантах порочного круга нередко удается добиться излечения без операции многократными промываниями желудка.
Во избежание развития порочного круга вследствие образования «шпоры» приводящий конец тощей кишки дополнительными серозно-мышечными швами укрепляется к желудку на 1½ – 2 см выше анастомоза. Это препятствует перегибу кишки и тем самым образованию шпоры. Также для предупреждения порочного круга впередиободочное соустье во всех случаях сопровождается накладыванием дополнительного бокового кишечно-кишечного соустья – брауновского анастомоза.
Ушивание прободной язвы желудка и 12 перстной кишки обязательно показано выполнять в следующих случаях:
в детском и молодом возрасте;
у лиц с коротким язвенным анамнезом;
у пожилых людей с сопутствующей патологией (сердечно-сосудистая недостаточность, сахарный диабет и др.).
если с момента перфорации прошло более 6 часов.
При ушивании перфорационного отверстия необходимо придерживаться следующих правил:
дефект в стенке желудка или 12-перстной кишки ушивается двумя рядами серозно-мышечных швов Ламбера;
линия шва должна быть направлена перпендикулярно к продольной оси органа, в противном случае ушивание приведет к стенозу просвета желудка или 12-перстной кишки;
линию швов рекомендуется дополнительно перитонизировать лоскутом большого сальника.
Источник
Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
а) Показания для резекции желудка по Бильрот 1:
– Плановые/абсолютные показания: упорная или осложненная язва желудка, резистентная к консервативной терапии, или обширная (ампутирующая) язва двенадцатиперстной кишки. – Относительные показания: злокачественное новообразование дистального отдела желудка.
– Противопоказания: дистальный рак желудка диффузного типа (классификация Лаурена).
– Альтернативные операции: комбинированная резекция, резекция по Бильроту II, гастрэктомия.
б) Предоперационная подготовка:
– Предоперационные исследования: трансабдоминальное и эндоскопическое ультразвуковое исследование, эндоскопия с биопсией, возможно рентгенография верхних отделов желудочно-кишечного тракта, компьютерная томография.
– Подготовка пациента: назогастральный зонд, катетеризация центральной вены.
в) Специфические риски, информированное согласие пациента:
– Повреждение селезенки, спленэктомия
– Кровотечение (2% случаев)
– Несостоятельность анастомоза (менее 5% случаев)
– Рецидивирующая язва или язва анастомоза
– Нарушение прохождения пищи (5-15% случаев)
– Демпинг синдром (5-25% случаев)
– Повреждение желчного протока (менее 1% случаев)
– Повреждение средней ободочно-кишечной артерии
– Панкреатит (1% случаев)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
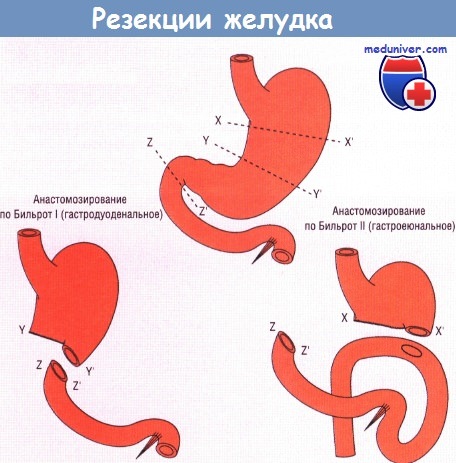 При частичной резекции желудка разрез обычно выполняют между Х-Х1 и Z-Z1, при более локализованной антерэктомии ограничиваются резекцией между Y-Y1 и Z-Z1.
При частичной резекции желудка разрез обычно выполняют между Х-Х1 и Z-Z1, при более локализованной антерэктомии ограничиваются резекцией между Y-Y1 и Z-Z1.
Анастомоз накладывают по стандартным схемам Бильрот I или Бильрот II. Публикуется с разрешения профессора М. Hobsly
е) Доступ для резекции желудка по Бильрот I. Верхнесрединная лапаротомия.
ж) Этапы операции:
– Доступ
– Объем резекции
– Диссекция большого сальника
– Отделение сальника от поперечно-ободочной кишки
– Диссекция позади желудка
– Скелетизация малой кривизны
– Пересечение правой желудочной артерии
– Проксимальная скелетизация малого сальника
– Выделение левой желудочной артерии
– Пересечение левой желудочной артерии
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
– Резекция дистальной части желудка
– Обшивание линии скобочного шва
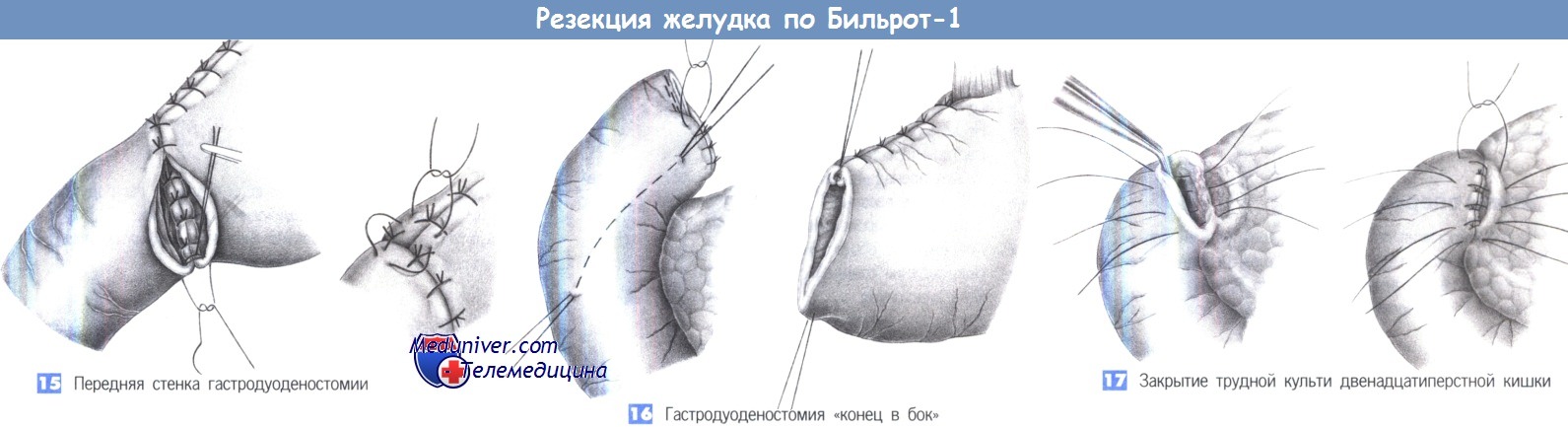
– Задняя стенка гастродуоденостомии
– Передняя стенка гастродуоденостомии
– Гастродуоденостомия «конец в бок»
– Закрытие трудной культи двенадцатиперстной кишки
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Дно желудка и селезенка (короткие желудочные сосуды), большая кривизна и поперечно-ободочная кишка/ее брыжейка, дистальный отдел малой кривизны и печеночнодвенадцатиперстной связки, а также задняя стенка желудка и поджелудочная железа расположены близко друг к другу.
– Существует несколько важных сосудистых связей: между левой желудочной артерией и правой желудочной артерией от печеночной артерии – вдоль малой кривизны; между левой желудочно-сальниковой артерией от селезеночной артерии и правой желудочно-сальниковой артерией от желудочно-двенадцатиперстной артерии – вдоль большой кривизны; между короткими желудочными артериями от селезеночной артерии – в области дна желудка. Важный венозный ствол вдоль малой кривизны (венечная вена желудка) впадает в воротную вену.
– Предупреждение: отрыв сосудов.
– Приблизительно в 15% случаев в малом сальнике обнаруживается дополнительная левая печеночная артерия, идущая от левой желудочной артерии.
– Предупреждение: опасайтесь повреждения печеночной артерии при пересечении правой желудочной артерии; после клипирования этого сосуда, сначала убедитесь в пульсации внутри печеночно-двенадцатиперстной связки у печени.
и) Меры при специфических осложнениях:
– Повреждение желчного протока: наложите первичный шов рассасывающимся материалом после введения Т-образной трубки.
– Повреждение селезенки: попытайтесь сохранить селезенку путем гемостаза электро-/сапфировой/аргоновоплазменной коагуляцией и наложения гемостатического материала.
к) Послеоперационный уход после резекции желудка по Бильрот I:
– Медицинский уход: удалите назогастральный зонд на 3-4 день, удалите дренажи на 5-7 день.
– Возобновление питания: маленькие глотки жидкости с 4-5 дня, твердая пища – после первого самостоятельного стула.
– Функция кишечника: клизма со 2-го дня, пероральные слабительные с 7-го дня.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника резекции желудка по Бильрот I (гастродуоденостомии):
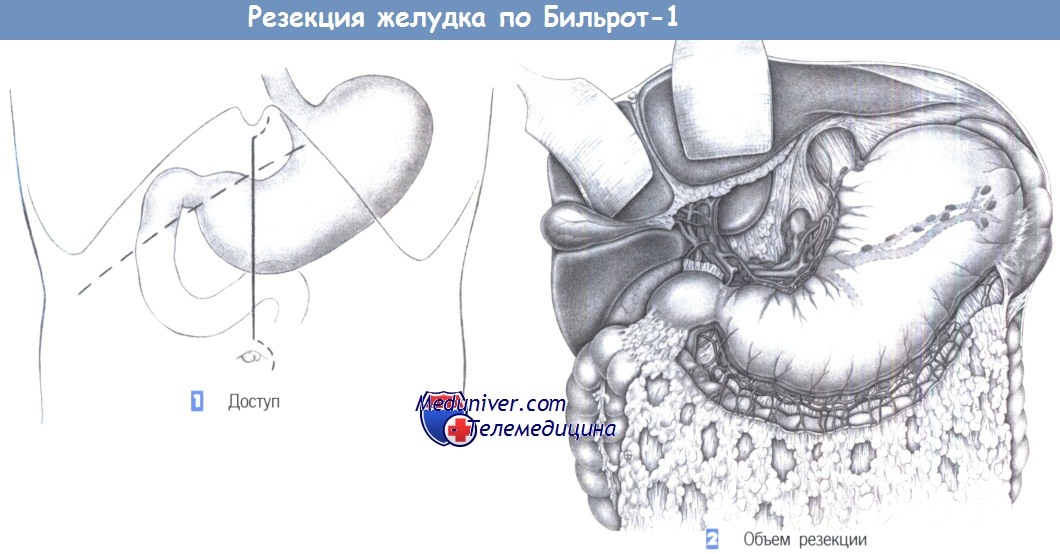
1. Доступ. Доступ через верхнесрединный лапаротомный разрез с возможным расширением вверх и вниз. Для пациентов с ожирением альтернативой является правый подреберный разрез.
2. Объем резекции. Дистальная резекция желудка включает удаление дистальной половины желудка вместе с привратником; край резекции располагается между восходящей и нисходящей ветвью левой желудочной артерии – по малой кривизне и местом слияния ветвей левой и правой желудочно-сальниковой артерии – по большой кривизне. Если при язве скелетизацию можно выполнить близко к желудку, с сохранением желудочно-сальниковых сосудов, то при злокачественной опухоли необходимо полностью скелетировать большой и малый сальник в соответствии с расположением лимфатических коллекторов. В этой главе примером для иллюстрации операции служит случай рака желудка. Вмешательство включает полное удаление дистальной части желудка и соответствующих лимфатических коллекторов. При язве удаляется только желудок без окружающей лимфатической ткани.
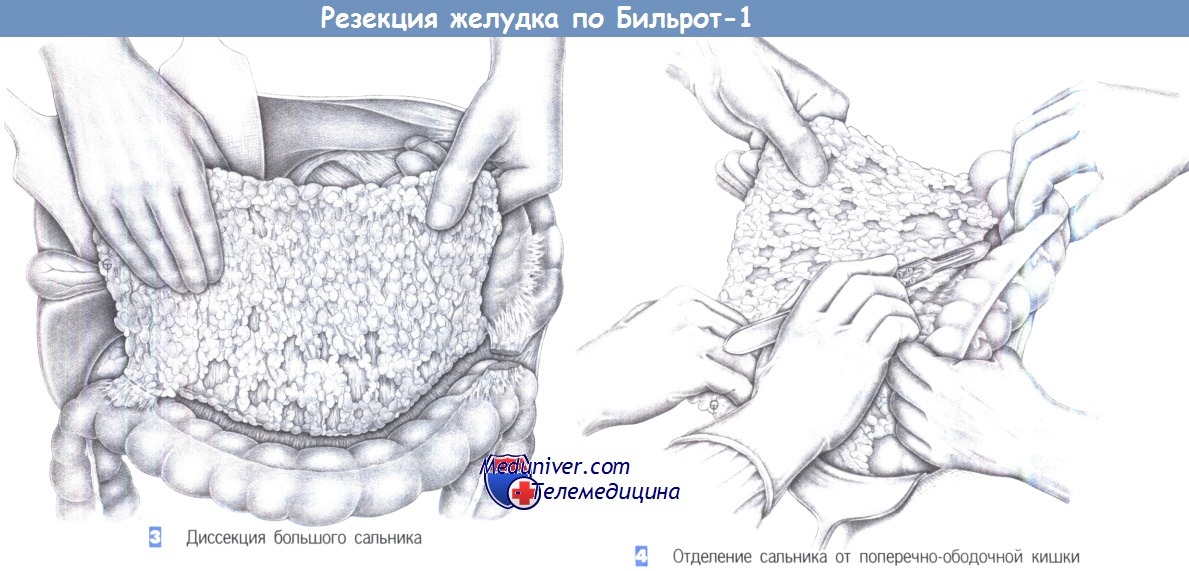
3. Диссекция большого сальника. Эта диссекция выполняется только при раке и начинается с отделения большого сальника от поперечно-ободочной кишки с пересечением двенадцатиперстно-ободочной связки справа и желудочно-ободочной и селезеночно-ободочной связок – слева. Это позволяет повернуть сальник кверху и отделить его от брыжейки поперечно-ободочной кишки при аккуратном натяжении.
4. Отделение сальника от поперечно-ободочной кишки. Отделение большого сальника от поперечно-ободочной кишки производится путем бимануальной тракции большого сальника в краниовентральном направлении и поперечно-ободочной кишки – в вентрокаудальном направлении, с последующим рассечением скальпелем или электрокаутером. Мелкие сосуды пересекаются между лигатурами. Сальник полностью отделяется от поперечно-ободочной кишки, с продолжением диссекции на поверхностный листок брыжейки поперечно-ободочной кишки до сальниковой сумки.
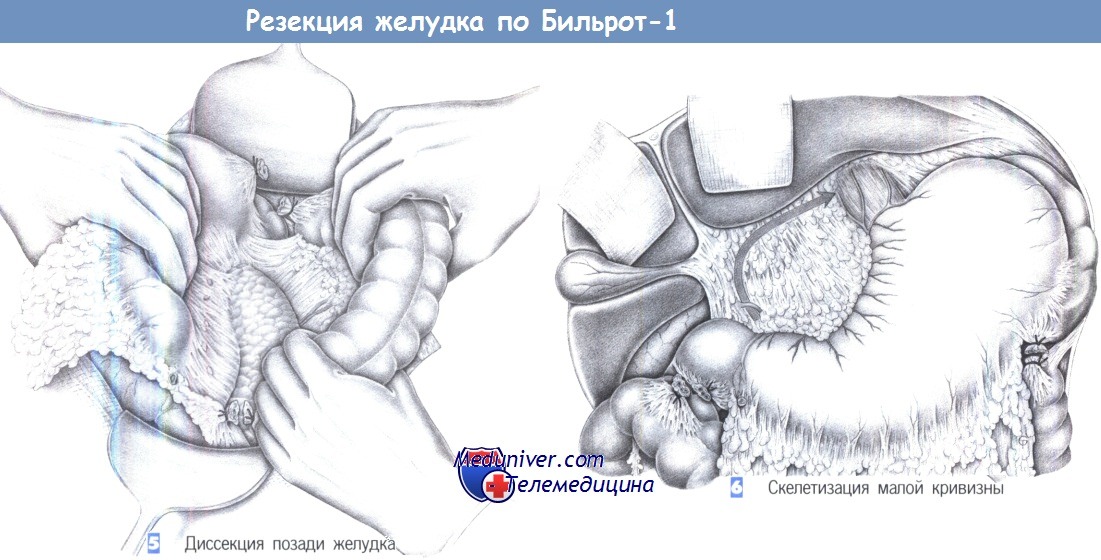
5. Диссекция позади желудка. Диссекция большого сальника и переднего листка брыжейки поперечно-ободочной кишки над поверхностью поджелудочной железы выполняется тупо. По завершении диссекции поджелудочная железа и сосуды брыжейки оказываются свободными от брюшинного покрова. Теперь желудок можно сместить краниально, тем самым завершив диссекцию со стороны большой кривизны.
6. Скелетизация малой кривизны. Скелетизация малой кривизны проводится у нижней поверхности печени до пищеводного отверстия диафрагмы. При язвах скелетизация выполняется близко к желудку, при раке она включает полное удаление малого сальника. Рекомендуется скелетировать малую кривизну снизу вверх. Было показано, что удобно начинать от двенадцатиперстной кишки у привратника.
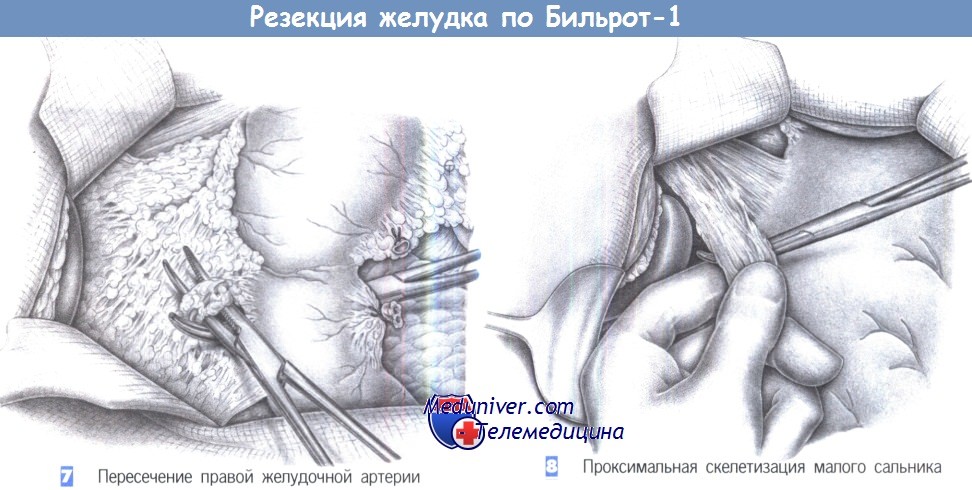
7. Пересечение правой желудочной артерии. После рассечения двенадцатиперстно-ободочной связки обнаруживается привратник и за него проводится зажим Оверхольта. Зажим должен выйти проксимальнее печеночнодвенадцатиперстной связки, в месте отхождения правой желудочной артерии. Наложив второй зажим Оверхольта, этот сосуд можно пересечь между двумя зажимами под контролем зрения или пальпации. Это значительно облегчает доступ по малой кривизне, предотвращая повреждение воротной вены, печеночной артерии или общего желчного протока.
8. Проксимальная скелетизация малого сальника. Скелетизация продолжается до терминального отдела пищевода. В этой области малый сальник часто настолько утолщен, что обнаружение границы желудка возможно только путем пальпации. Край желудка лучше всего определяется между большим и указательным пальцем; малый сальник отделяется зажимом Оверхольта под контролем указательного пальца и пересекается между лигатурами. Скелетизацию малой кривизны завершает наложенние шва-держалки, который накладывается на 1-2 см дистальнее пищеводно-желудочного перехода.
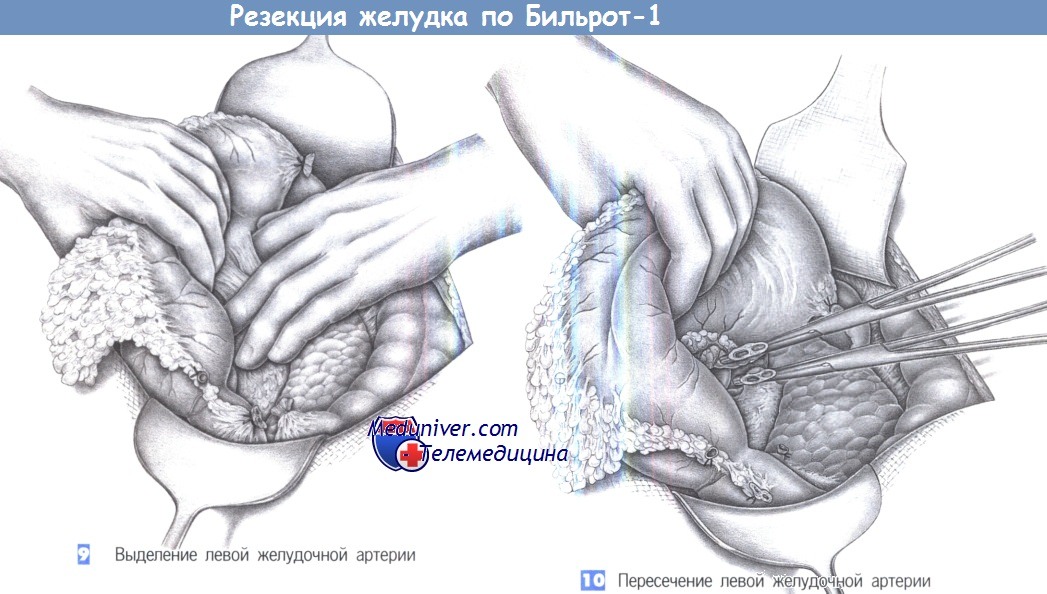
9. Выделение левой желудочной артерии. Решение, где пересекать левую желудочную артерию, зависит от основного заболевания. Тогда как при раке этот сосуд пересекается у чревного ствола с выполнением чревной лимфаденэктомии, при язвенной болезни важно пересечь нисходящую ветвь и сохранить восходящую ветвь артерии. Здесь представлен вариант выполнения операции при раке желудка. После поворота желудка кверху сосудистый пучок легко пальпируется между указательным и средним пальцами левой руки хирурга. Сопровождающая соединительная и лимфатическая ткань пересекаются отдельно и резецируются. Оставшийся сосудистый пучок, состоящий из левой желудочной артерии и вены, легко натягивается путем отведения желудка вентрокаудально.
10. Пересечение левой желудочной артерии. Левая желудочная артерия и вена пересекаются между зажимами Оверхольта и перевязываются с прошиванием. В случаях, требующих лимфаденэктомии, на этом этапе начинается диссекция чревных лимфатических коллекторов.
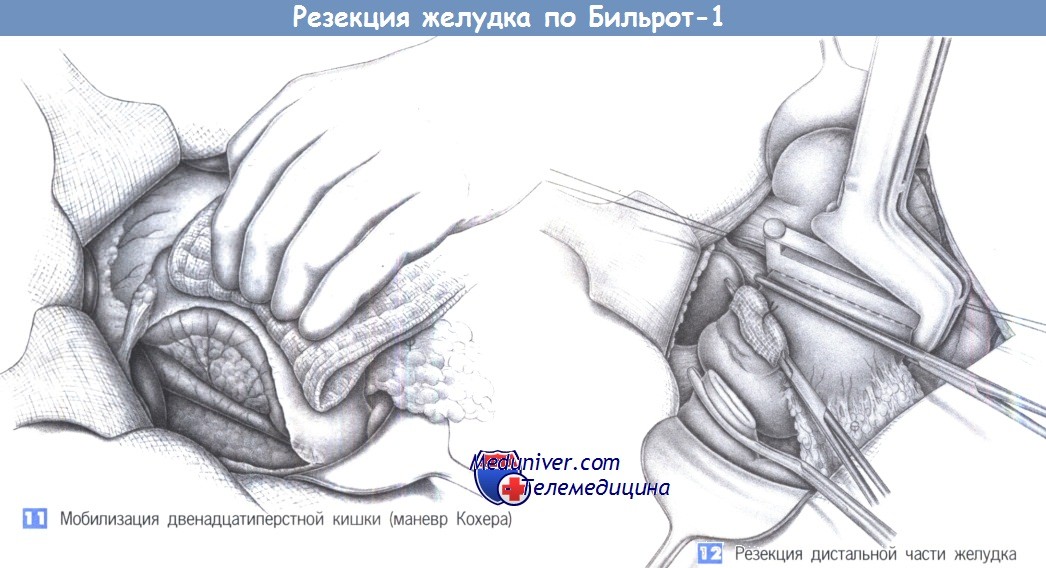
11. Мобилизация двенадцатиперстной кишки (маневр Кохера). Восстановление непрерывности желудочно-кишечного тракта (гастродуоденостомия по Бильроту I) требует широкой мобилизации двенадцатиперстной кишки (маневр Кохера). Для этого двенадцатиперстная кишка захватывается салфеткой и отводится медиально, а париетальная брюшина рассекается латеральнее кишки ножницами. Диссекция продолжается в краниальном направлении до печеночно-двенадцатиперстной связки, а в каудальном направлении – до нижнего изгиба двенадцатиперстной кишки. Диссекция обычно бескровна и облегчается легким потягиванием двенадцатиперстной кишки. Мелкие сосуды можно коагулировать биполярными щипцами. После завершения диссекции обнажается задняя поверхность поджелудочной железы и правая стенка нижней полой вены.
12. Резекция дистальной части желудка. Проксимальная резекция выполняется по линии, соединяющей точку, расположенную на 1-2 см дистальнее кардии по малой кривизне, с местом артериального анастомоза на большой кривизне. Эти ориентиры отмечаются швами-держалками. Резекция с воссозданием малой кривизны может быть выполнена линейным сшивающим аппаратом. Дистальная часть желудка закрывается зажимом Кохера. Дистальный край резекции располагается приблизительно на 1 см дистальнее привратника.
При подготовке к гастродуоденостомии «конец в бок» проксимальная культя двенадцатиперстной кишки может быть закрыта наглухо. Для гастродуоденостомии «конец в конец» просвет культи обычно оставляется открытым. Дистальная часть препарата желудка временно закрывается смоченным в антисептическом растворе марлевым тампоном и фиксируется бельевым зажимом.

13. Обшивание линии скобочного шва. После удаления резецированного препарата линия скобочного шва обшивается отдельными швами (3-0 PGA) с оставлением сегмента длиной около 4 см на большой кривизне. Дистальная часть культи снова резецируется между швами-держалками до размера просвета двенадцатиперстной кишки и подготавливается для анастомоза «конец в конец».
14. Задняя стенка гастродуоденостомии. Выполняется однорядный анастомоз отдельными швами через все слои (3-0 PGA). Расстояние между швами и ширина стежка составляют 0,6 см.

15. Передняя стенка гастродуоденостомии. После завершения формирования задней стенки концы последнего шва оставляются длинными, так чтобы его можно было использовать как первый шов передней стенки, который завязывается снаружи. Передняя стенка закрывается «край в край» отдельными однорядными швами через все слои. Чтобы защитить «угол скорби», который наиболее подвержен несостоятельности, со стороны желудка накладывается и завязывается трехточечный шов («шов трех углов»).
16. Гастродуоденостомия «конец в бок». При короткой культе двенадцатиперстной кишки более безопасным может оказаться наложение гастродуоденостомии «конец в бок». Для этого двенадцатиперстная кишка закрывается наглухо, что может быть выполнено линейным сшивающим аппаратом. Линия шва укрывается отдельными серо-серозными швами. Чтобы создать анастомоз, требуется косой разрез на передней стенке двенадцатиперстной кишки, к которому отдельными швами подшивается желудок. Преимуществом такого анастомоза является закрытие культи двенадцатиперстной кишки культей желудка. Необходимым условием для этой техники является широкая мобилизация двенадцатиперстной кишки по Кохеру.
17. Закрытие трудной культи двенадцатиперстной кишки. Большие каллезные язвы задней стенки двенадцатиперстной кишки могут существенно затруднить закрытие культи кишки.
В таких случаях рекомендуется инвагинация по Ниссену в виде двухрядного вворачивания культи двенадцатиперстной кишки, закрываемой поджелудочной железой. Этот прием может быть использован при пенетрирующих и прободных язвах этой области.
Видео техника резекции желудка по Бильрот I (один)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
– Также рекомендуем “Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
что он собирается удалить из-за малюсенькой язвы двенадцатой кишки очень большую часть желудка.
(Ч.Н. Мейо)
В последние годы частота заболеваний оперированного желудка возросла в 1,8 раза. В ранние сроки после операции целесообразно сосредоточить внимание на комплексной терапии этих состояний. Хирургическое лечение показано прежде всего при неэффективности комплексной терапии и лечебного питания у больных с функциональными расстройствами средней тяжести, а также при резкой их выраженности.
There has recently been a 1.8-fold increase in the incidence of diseases of the stomach operated on. In early postoperative periods, attention should be focused on multimodality treatment of these conditions. Surgery is shown primarily if complex therapy and diets are ineffective in patients with moderate dyss and if the latter are severe.
Н.Н. Крылов, Московская медицинская академия им. И.М. Сеченова
N.N.Krylov, I.M.Sechenov Moscow Medical Academy
Анализ материалов VIII Всероссийского съезда хирургов (Краснодар, 1995г.) показывает, что в последние годы хирургическое лечение язвенной болезни характеризуется уменьшением числа плановых (прежде всего органосберегающих) операций, увеличением доли больных с осложнениями пептической язвы на 40-80%, необоснованным расширением показаний к резекции желудка.
По-видимому, сочетание этих факторов привело к росту частоты болезней оперированного желудка в 1,8 раза [1].
Мы все чаще сталкиваемся с ситуацией, когда ценой утраты 2/3 желудка и излечения от язвы пациент приобретает новое заболевание – болезнь оперированного желудка. При этом тяжесть ее проявлений резко снижает качество жизни больных и нередко превышает страдания, вызванные первичным заболеванием, по поводу которого была выполнена операция.
Причинами развития пострезекционных расстройств являются:
• удаление пилорического, антрального отделов и большей части тела желудка, приводящее к нарушению резервуарной, секреторной, моторно-эвакуаторной и эндокринной функций желудка, а также желудочного этапа пищеварения:
• выключение двенадцатиперстной кишки (при резекции по способу Бильрот II, приводящее к десинхронизации поступления пищи и выделения пищеварительных соков (желчь, панкреатический сок), нарушению кишечного этапа пищеварения и нейрогуморальной регуляции органов желудочно-кишечного тракта;
• парасимпатическая денервация культи желудка, кишечника, печени, желчного пузыря и поджелудочной железы.
Все многообразие проявлений болезни оперированного желудка можно условно разделить на функциональные, механические и органические пострезекционные синдромы [2, 3].
К функциональным относят демпинг-синдром, гипогликемический синдром (поздний демпинг-синдром) агастральную астению, диарею; к механическим – синдромы “порочного круга”, “приводящей петли” (острый и хронический), стеноз гастроэнтероанастомоза; к органическим – рецидив язвы, желудочно-кишечную фистулу, рефлюкс-гастрит, рефлюкс-эзофагит, рак культи.
АЛГОРИТМ
ПОИСКА ПРИЧИНЫ РЕЦИДИВА ПЕПТИЧЕСКОЙ ЯЗВЫ ПОСЛЕ РЕЗЕКЦИИ ЖЕЛУДКА
Чаще всего после резекции желудка наблюдают функциональные расстройства, которые отмечаются в ближайшие сроки у 50-80 % больных, а в отдаленном периоде у 30 % больных в легкой степени и у 10-15 % в тяжелой и средней степени.
Диагноз того или иного функционального синдрома и установление степени его тяжести, как правило, проводят на основании тщательного анализа жалоб больного, данных истории болезни и объективного обследования.
В связи с возможностью постепенного, в течение 2-3 лет, уменьшения выраженности клинических проявлений этих синдромов целесообразно в ранние сроки после операции сосредоточить внимание на проведении комплексной терапии [4].
Принципы терапии функциональных растройств.
• Лечебное питание – диета 5р – физиологически полноценная, механически не щадящая, с высоким содержанием белка, нормальным содержанием жиров, ограничением сложных и исключением простых углеводов. В большинстве случаев необходимо избегать молочных блюд, сладостей, раздражающих продуктов, горячих и холодных блюд. Пищу варят, тушат или готовят на пару. При необходимости разделяют по времени прием твердой и жидкой пищи, принимая ее 5-6 раз в день, иногда в положении лежа.
• Для регуляции моторно-эвакуаторной функции желудочно-кишечного тракта принимают метоклопрамид, дебридат, домперидон, лоперамид, а также препараты, содержащие гидроокись алюминия (например, маалокс).
• Заместительная терапия препаратами пищеварительных ферментов и поливитаминами с микроэлементами.
• При сопутствующем дисбактериозе применяют микробные препараты.
• Адаптогены растительного и животного происхождения (препараты жень-шеня, элеутерококка, лимонника, заманихи, родиолы розовой; пантокрин, цигапан).
Хирургическое лечение показано прежде всего при отсутствии эффекта от комплексной медикаментозной терапии и лечебного питания у больных с функциональными расстройствами средней тяжести, а также при резкой их выраженности.
Целью реконструктивной операции при этом является устранение анатомических причин, способствовавших развитию пострезекционных расстройств, создание топографоанатомических взаимоотношений органов, оптимальных для мобилизации компенсаторных механизмов органов гепатопанкреатодуоденальной зоны и кишечника [4].
Методом выбора в лечении демпинг-синдрома следует считать гастроеюнодуоденопластику, при которой производят интерпозицию между культей желудка и двенадцатиперстной кишки изо- или антиперистальтически расположенного тонкокишечного трансплантата длиной 14-18 см. Для профилактики рецидива пептической язвы в тонкокишечном трансплантате следует выполнить поддиафрагмальную стволовую ваготомию.
При диарее в некоторых случаях прибегают к инверсии сегмента тощей или подвздошной кишки длиной 60 – 80 см.
Пострезекционные расстройства, обусловленные механическими причинами, требуют, как правило, хирургического лечения.
Клиническая картина острого синдрома “приводящей петли” разворачивается в ближайшие сроки после операции и характеризуется симптомами острого панкреатита, механической желтухи, гангрены или перфорации приводящей петли или культи двенадцатиперстной кишки. Хронический синдром “приводящей петли” может быть обусловлен образованием внутренней грыжи, ротацией культи желудка, спаечным процессом, заворотом тощей кишки, ее инвагинацией [2, 3]. Хронический синдром “приводящей петли”, как и синдром “порочного круга”, протекает с выраженными явлениями “щелочного” рефлюкс-гастрита культи желудка.
При остром синдроме больных оперируют по неотложным показаниям, при хроническом – в плановом порядке. В зависимости от локализации участка обструкции (приводящая петля, отводящая петля, анастомотическая камера) выбирают реконверсию существующего гастроэнтероанастомоза в анастомоз на выделенной по Ру петле тощей кишки или анастомоз типа Tanner-19 с обязательным устранением причин развития этих патологических синдромов.
Стеноз гастроэнтероанастомоза протекает с явлениями синдрома “малого желудка” и может приводить к рецидиву пептической язвы. Это вынуждает прибегать к ререзекции культи желудка, поддиафрагмальной стволовой ваготомии с последующей гастроеюнодуоденопластикой или анастомозом по Ру.
К органическим причинам относят рецидив пептической язвы после резекционных методов лечения, который чаще всего (у 85 – 90 % больных) обусловлен экономной резекцией с оставлением культи желудка больших размеров и непересеченных ветвей блуждающего нерва. Однако этот диагноз необходимо ставить методом исключения других, более редких, причин (см. схему).
В основе алгоритма поиска причины рецидива лежит анализ секреторной функции желудка по данным максимального гистаминового (или пентагастринового) теста. При неадекватном физиологическом ответе на введение стимулятора секреции (соотношение базальной и максимальной продукции кислоты более 60 %) причиной рецидива является недиагностированное до первой операции эндокринное заболевание: чаще всего синдром Золлингера-Эллисона (гастринома) или опухоль паращитовидных желез. Эти опухоли могут быть самостоятельными или в комбинации с другими опухолями органов эндокринной системы выступать как проявление синдрома множественной эндокринной неоплазии (MEN-1, MEN-2).
У больных, перенесших резекцию по одному из способов Бильрот II, источником гипергастринемии может быть оставленный над двенадцатиперстной кишкой фрагмент слизистой оболочки антрального отдела желудка.
Верификация этого диагноза возможна при определении концентрации гастрина плазмы (185-400 пг/мл), радионуклидного исследования резидуального антрального отдела с помощью Тс-пертехнетата (чувствительность метода 40-60%). Наиболее надежна его визуализация при рентгеноэндоскопическом исследовании, во время которого с помощью эндоскопа в приводящую петлю через гастроэнтероанастомоз проводят тонкий катетер. Исследование продолжают в рентгенологическом кабинете, где под контролем в катетер последовательно вводят водорастворимое контрастное вещество и воздух. При этом наблюдают симптом “парашюта” – характерную треугольную тень над двенадцатиперстной кишкой.
Органический гиперпаратиреоз выявляют при сопутствующем остеопорезе, уролитиазе, высоком уровне Са2+ и паратгормона плазмы. Необходима топическая диагностика опухоли с помощью УЗИ, компьютерной томографии или радиоизотопного сканирования.
При синдроме Золлингера – Эллисона концентрация гастрина в плазме крови составляет 600-1000 пг/мл. Для топической диагностики опухоли (отделы поджелудочной железы, двенадцатиперстная кишка) выполняют УЗИ, компьютерную томографию, селективную ангиографию, радиоизотопное исследование с октреотидом, меченным 99mTc (чувствительность методов от 40 до 70 %). Наиболее точными методами являются: до операции – гастродуоденальная ангиография с анализом крови из правой печеночной вены на содержание гастрина после стимуляции с помощью глюконата кальция; во время операции – интраоперационное УЗИ.
После экономной резекции желудка дебит базальной секреции составляет в большинстве случаев менее 60 % от максимальной, а уровень гастрина в плазме менее 200 пг/мл.
Стеноз гастроэнтероанастмоза проявляется симптомами нарушения эвакуации пищи из культи желудка.
Больных пептической язвой оперируют после курса медикаментозной терапии антисекреторными препаратами для уменьшения периульцерозного инфильтрата в тканях и органах, в которые пенетрировала язва.
Если причиной рецидива явилась оставленная часть антрального отдела желудка, ее удаляют. Дальнейший план операции зависит от наличия и степени других расстройств.
В случае обнаружения гормонально-активной опухоли наиболее целесообразно ее удалить. Если локализовать опухоль не удается, приходится прибегать к экстирпации культи желудка – удалению органа-мишени.
Операцией выбора при рецидиве пептической язвы на фоне экономной резекции желудка является поддиафрагмальная стволовая ваготомия.
Хирургическое лечение “щелочного” рефлюкс-гастрита показано при неэффективности консервативной терапии (обволакивающие средства, метоклопрамид, домперидон, сукральфат, мизопростол, цизаприд). Оно должно быть направлено на отведение дуоденального содержимого от культи оперированного желудка. Добиться этого можно посредством реконструкции существующего гастроэнтероанастомоза в У-образный гастроеюнальный анастомоз.
Показания к операции по поводу рефлюкс-эзофагита аналогичны. В этом случае выполняют операцию Ниссена или Аллисона.
Реконструктивную операцию целесообразно дополнить стволовой ваготомией, если она не была выполнена во время предшествующей операции.
Лечение желудочно-кишечной фистулы только хирургическое, при этом производят разъединение органов с резекцией их участков, в которых локализуется свищ.
Операцию необходимо дополнить ваготомией.
Рак культи желудка развивается в сроки 15-25 лет после резекции желудка на фоне хронического атрофического гастрита (возможно, ассоциированного с Н. pylori). Радикальным методом лечения в случае операбельности является экстирпация культи желудка с формированием эзофагоеюнального анастомоза на выделенной по Ру петле тощей кишки.
Как правило, у одного пациента обнаруживают несколько патологических синдромов разной степени тяжести. При наличии показаний к операции она должна быть выполнена так, чтобы были нивелированы все наиболее тяжелые функциональные расстройства, механические причины и органические изменения.
Профилактика пострезекционных расстройств сводится к своевременному переходу от медикаментозной терапии к хирургическому лечению до развития тяжелых осложнений, применению оптимальных патогенетических обоснованных методов операции (ваготомии с органосберегающими операциями, а при показаниях к резекции – первичное выполнение У-образного желудочно-кишечного анастомоза). Такая тактика позволяет сохранить высокое качество жизни большинства оперированных больных в отдаленные сроки после хирургического лечения.
Литература:
1. Ткаченко Е.Н., Расновская Н.Ф., Луфт В.М. Заболеваемость язвенной болезнью в Санкт-Петербурге. // Рос. журн. гастроэнтеролог. гепатолог. колопроктолог. – 1995. – № 3. – С. 233.
2. From D. Complications of gastric surgery. // Ney York, London, Sydney. -Wiley Med. Publ. -1977-161 p.
3. Peptic ulcer. // Ed. Carter D.C. -Chur. Livingston. -1983. -219 p.
4. Чистова М.А., Чистов Л.В. Хирургическое лечение постгастрорезекционных синдромов. // Хирургия. -1994. – № 5. – С. 29-32.
If any surgeon told me he was to remove a very large part of my stomach for a tiny little duodenal ulcer, I am sure, I would run much faster then he. (Ch. H. Mayo) |
Источник
