Неопластическое поражение стенок желудка
Инфильтративный рак желудка — это морфологическая форма карциномы, для которой характерен инфильтративный рост (проростание сквозь стенку органа) и отсутствие четких границ опухоли.
Особенности инфильтративного рака:
- Характеризуется высокой степенью злокачественности — быстро растет и рано дает метастазы.
- Может встречаться у молодых людей.
- Хорошо прослеживается наследственный фактор.
- Как правило, манифестирует с симптомов диспепсии.
Причины возникновения
Причины возникновения инфильтративной формы рака желудка до конца неизвестны. Предполагается, что факторы риска аналогичны другим формам карциномы желудка:
- Хронический атрофический гастрит. Более чем у половины пациентов с раком желудка был диагностирован атрофический гастрит. При этом имеет значение его локализация. При поражении тела желудка, риск рака увеличивается в 3-5 раз, антрального отдела — в 18 раз, и если признаки атрофического гастрита обнаруживаются по всему желудку, риск развития злокачественного новообразования увеличивается в 90 раз.
- Нерациональное питание и употребление в пищу вредных продуктов. Сюда относят постоянное переедание, частое употребление в пищу маринадов, копченостей, вяленых, соленых и острых блюд, избыток в рационе жиров животного происхождения и жиров, подвергшихся термической обработке.
- Наследственная предрасположенность. Для инфильтративного рака желудка наследственный фактор прослеживается гораздо четче, чем для других форм злокачественных новообразований желудка. В пользу этого говорит и то, что опухоль часто диагностируется у молодых пациентов.
- Пьянство и алкоголизм.
- Курение.
- Хеликобактерная инфекция.
Кто входит в группу риска
Группу повышенного онкориска составляют следующие пациенты:
- С хроническим атрофическим гастритом.
- С хронической язвой желудка, особенно если она крупных размеров. Злокачественная трансформация может произойти на любом этапе язвенной болезни.
- Люди, в семье у которых были случаи рака желудка.
- Пациенты, перенесшие оперативные вмешательства на желудке в течение последних 10 лет.
- Пациенты с врожденными и приобретенными иммунодефицитами.
- Работники, занятые во вредных условиях труда, в частности на никелевых, асбестовых производствах, производстве резины, хрома и др.
- Пациенты с полипами на широком основании.
Вышеперечисленным категориям людей рекомендуется своевременно проходить медицинские осмотры с проведением фиброгастродуоденоскопии с взятием биопсии из патологических очагов. При морфологическом исследовании биоптата определяется наличие морфологических изменений: атипии клеток, структурных изменений ткани слизистой оболочки и др. Такие изменения должны расцениваться как предрак и должно проводиться соответствующее лечение.
Общие клинические проявления
Рак желудка на ранних стадиях не имеет типичных проявлений. Если симптомы и есть, то они неспецифичны и могут присутствовать при огромном количестве других заболеваний:
- Изменение общего состояния пациента — повышенная утомляемость, непонятная слабость, снижение работоспособности.
- Нарушение настроения, вплоть до депрессии — апатия, отчужденность, потеря интереса к жизни.
- Извращение аппетита, например, отвращение от некоторых продуктов (чаще всего это мясо и рыба).
- Явления «желудочного дискомфорта» — чувство тяжести или переполнения желудка, отрыжка, отсутствие физиологического удовлетворения от приема пищи.
- Болезненность в эпигастрии или под грудью.

При распространенных формах инфильтративного рака желудка клиническая картина более типична и развернута:
- Желудочные боли. У 70% больных боль присутствует постоянно, либо возникает без видимых причин, усиливается после приема пищи.
- Анорексия — потеря аппетита.
- Резкое снижение веса.
- Явления анемии — бледность и пастозность кожных покровов.
- Насыщение от приема малого объема пищи. Частый симптом при диффузном раке, поскольку он нарушает способность стенки желудка к растяжению.
- Тошнота и рвота. Инфильтративная форма рака желудка нарушает моторику органа и препятствует прохождению пищевого комка. Пища скапливается, подвергается гниению и брожению, вызывая тошноту и рвоту. В ряде случаев больные сами ее вызывают, чтобы облегчить тягостные симптомы.
- Повышение аппетита. Это казуистический симптом, который характерен только для инфильтративного рака привратника. Опухоль превращает его в зияющую трубку, через которую пища быстро покидает желудок, и чувство насыщения не наступает.
Формы патологии
- Диффузно-инфильтративный. Эта опухоль распространяется по всей толщине стенки и поражает при этом значительную часть желудка.
- Инфильтративно-язвенный, или изъязвляющийся. Обнаруживается инфильтративная опухоль, которая не имеет выраженных границ. Со временем ее поверхность изъязвляется.
Стадии заболевания
Выделяют 4 стадии инфильтративного рака желудка, в зависимости от того, насколько глубоко проросла опухоль, и дала ли она метастазы.
- 0 стадия — это рак in situ, при котором злокачественные клетки обнаруживаются в слизистом слое стенки желудка, или же имеется тяжелая дисплазия слизистой.
- 1 стадия — опухоль прорастает в слизистый и подслизистый слои желудочной стенки, обнаруживаются метастазы в 1-2 лимфоузла, либо рак распространяется на мышечный слой желудочной стенки, но данных за метастазы нет.
- 2 стадия — опухоль прорастает стенку желудка, достигает его серозной оболочки и может даже прорастать в окружающие желудок ткани. Обнаруживается поражение 7 и более лимфоузлов.
- 3 стадия — опухоль выходит за пределы желудка, поражая висцеральную брюшину, рядом расположенные органы (селезенка, толстый кишечник, печень, диафрагма и др), обнаруживаются метастазы в 10-15 лифмоузлах.
- 4 стадия — обнаруживаются отдаленные метастазы во внутренние органы и лимфоузлы.
Диагностика
К сожалению, ранняя диагностика инфильтративного рака желудка часто бывает затруднена, поскольку опухоль имеет эндофитный рост и при визуальном осмотре слизистой во время эндоскопического обследования никак себя не проявляет.
Для обнаружения опухоли и постановки диагноза применяются следующие методы исследования:
- Фиброгастродуоденоскопия. Позволяет под увеличением осмотреть слизистую оболочку желудка и взять биопсию из подозрительных очагов. Как мы уже говорили, при инфильтративном раке этот метод имеет довольно низкую информативность (около 65%). И наличие опухоли в основном можно заподозрить по косвенным признакам.
- Рентгенография желудка с контрастированием. Инфильтративный рак может визуально не обнаруживаться на слизистой, вместе с тем он поражает стенку желудка, что приводит к уменьшению объема органа, нарушению перистальтики, изменению плотности стенок. Эти изменения будут четко прослеживаться при проведении рентгенографии с контрастированием. Такой метод исследования позволяет обнаружить опухоль приблизительно в 90% случаев, но он абсолютно неэффективен на начальной стадии заболевания.
- УЗИ брюшной полости и забрюшинного пространства. Этот метод позволяет определить степень инвазии рака желудка, его распространение за пределы стенки желудка и обнаружить поражение органов брюшной полости, малого таза и регионарных лимфатических узлов.
После постановки диагноза проводят уточняющее обследование, которое необходимо для уточнения стадии заболевания и выбора оптимальной схемы лечения. С этой целью проводят следующие процедуры:
- Анализы на онкомаркеры РЭА, СА 19-9, СА 72-4. С диагностической точки зрения определение этих маркеров не имеет смысла, поскольку они могут оставаться на нормальном уровне даже на 3 стадии заболевания. Однако при изначальном превышении они могут использоваться в качестве контроля лечения и обнаружения рецидива заболевания.
- КТ и/или МРТ с внутривенным контрастированием. Являются альтернативной УЗИ и применяются для определения стадии рака в экономически развитых странах. Метод позволяет обнаружить метастазы в органах брюшной полости, забрюшинного пространства, малого таза, а также обнаружить изменение лимфоузлов.
- Гинекологический осмотр у женщин и пальцевое ректальное исследование у мужчин. Это обследование позволяет обнаружить метастазы рака желудка в яичники (метастаз Крукенберга), параректальные лимфатические узлы (метастазы Шницлера).
- Рентген грудной полости. Проводится для обнаружения метастазов в легких и легочных лимфоузлах, а также поражения плевры.
Индивидуально, по показаниям, диагностика может дополняться следующими исследованиями:
- Эндосонография — чреспищеводное УЗИ. Проводится во время планирования хирургического удаления рака, когда есть данные за его распространение на пищевод и диафрагму. Это исследование позволит обнаружить верхнюю границу опухоли и спланировать объем операции.
- УЗИ и биопсия шейных, надключичных и подмышечных лимфоузлов — обнаружение метастазов Вирхова и Айриша.
- Колоноскопия.
- ПЭТ-КТ.
- Остеосцинтиграфия.
- Биопсия костного мозга при подозрении на наличие метастазов.
- Диагностическая лапароскопия. Она обязательно проводится при тотальном и субтотальном опухолевом поражении желудка, а также прорастании рака за пределы серозной оболочки желудка.
Способы лечения
Основным методом лечения инфильтративного рака является операция. При распространенных формах новообразования ее дополняют химиотерапией. Если хирургическое вмешательство не показано, проводится только химиотерапия.
Хирургия
При лечении инфильтративной формы рака желудка применяются следующие виды операций:
- Гастрэктомия.
- Субтотальная резекция желудка.
При этом пораженная часть желудка или весь желудок удаляется единым блоком с окружающими тканями, куда входят большой и малый сальник, жировая клетчатка и регионарные лимфоузлы 1-2 порядка. Пересечение органа при инфильтративном раке осуществляется не менее, чем 7 см от определяемого края опухоли. Чтобы подтвердить радикальность операции, удаленный фрагмент немедленно подвергают исследованию на наличие опухолевых клеток в краях отсечения.
При распространении рака на соседние органы, объем операции может увеличиваться и включать резекцию пораженных тканей.
Химиотерапия
Химиотерапия может применяться в рамках комбинированного лечения, совместно с операцией, или как самостоятельный метод лечения при нерезектабельных опухолях.
В рамках комбинированного лечения используются следующие виды химиотерапии:
- Периоперационная. Этот вид лечения подразумевает проведение 3 циклов химиотерапии на протяжении 8-9 недель до операции, потом проводят диагностические исследования, и если отсутствуют признаки нерезектабельности, проводят операцию и 3 цикла химиотерапии после нее. Используются схемы CF — цисплатин фторурацил, и ECF — эпирубицин, цисплатин, фторурацил. Такое лечение позволяет увеличить 5-летнюю безрецидивную выживаемость и в целом продлить жизнь пациентам с распространенной формой рака желудка.
- Адъювантная химиотерапия. Это лечение назначается через 4-6 недель после хирургического вмешательства, если не возникло осложнений. Используется пероральные формы фторпиримидина в течение 12 месяцев или схема XELOX (CAPOX) в течение 6 мес. При положительном статусе опухоли HER-2 лечение может дополняться трастузумабом.
При нерезектабельных формах рака желудка, химиотерапия является основным методом лечения. В качестве первой линии терапии назначаются схемы, включающие препараты платины и фторпиримидины. Трехкомпонентные схемы, которые дополняются доцетакселом, улучшают общую выживаемость, но являются более токсичными. Поэтому их назначают только сохранным пациентам. Если имеются метастазы в кости, могут назначаться бисфосфонаты (золедроновая кислота).
Первая линия химиотерапии проводится на протяжении 18 недель, после этого больного наблюдают до прогрессирования заболевания. Если она произошла в течение 3 месяцев после окончания химиотерапии первой линии, применяют препараты второй линии (таксаны), если после прогрессирования прошло более 6 месяцев, можно опять использовать препараты 1 линии. При положительном HER2 статусе лечение дополняется таргетными препаратами.
У ослабленных пожилых пациентов с сопутствующими заболеваниями назначают щадящее лечение, и при улучшении их состояния переходят на режим XELOX. Тяжелым больным показано симптоматическое лечение.

Лучевая терапия
Лучевая терапия в качестве самостоятельного метода лечения не используется. Некоторое время в США адъювантная химиолучевая терапия была стандартом лечения местнораспространенных форм инфильтративного рака. Но проспективные исследования показали, что такая тактика не улучшает прогноз больных, а лечение является более токсичным, по сравнению с адъювантной химиотерапией. Поэтому в настоящее время такой подход не рекомендован.
Основное применение лучевой терапии — паллиативное лечение для облегчения симптомов болезни. Например, ее используют при наличии метастазов в костях для уменьшения болевого синдрома.
Симптоматическое лечение
Симптоматическому лечению подлежат следующие категории больных:
- При 4 стадии заболевания.
- Больные с местнораспространенными нерезектабельными формами рака.
- Больные с тяжелой сопутствующей патологией, делающей невозможным проведение операции или применение цитостатиков.
Симптоматическая терапия направлена на облегчение состояния пациента и борьбу с осложнениями:
- Устранение кровотечений — часто опухоли желудка осложняются обильными кровотечениями. У больных, при этом, отмечается рвота кровавой гущей или алой кровью, мелена в стуле. Для остановки кровотечения проводятся эндоскопические операции.
- Борьба с опухолевым стенозом — здесь применяются различные технологии, от стентирования до наложения обходных анастомозов и выведения гастростомы ниже места поражения.
- Лечение боли — медикаментозная терапия, регионарная анестезия, лучевая терапия.
- Лечение асцита — внутрибрюшная химиотерапия, лапароцентез, установление дренажа.
Прогноз
Инфильтративный рак является крайне агрессивной формой злокачественного новообразования. Он очень рано дает метастазы, часто диагностируется на поздних стадиях, поэтому прогноз более неблагоприятный, по сравнению с другими формами рака желудка.
Меры профилактики
Методы профилактики инфильтративного рака такие же, как и при других злокачественных новообразованиях желудка:
- Оптимизация питания — исключение переедания, сбалансированное питание с достаточным количеством пищевых волокон и витаминов.
- Отказ от курения и злоупотребления алкоголем.
- Использование индивидуальных средств защиты при работе с производственными вредностями.
- Регулярное адекватное обследование лиц из группы риска.
Источник
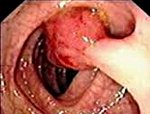
Доброкачественные опухоли желудка – это группа новообразований эпителиального и неэпителиального гистогенеза, исходящих из разных слоев желудочной стенки, характеризующихся медленным развитием и относительно благоприятным прогнозом. Могут проявляться болями в эпигастрии, симптомами желудочного кровотечения, тошнотой, рвотой. Основными методами диагностики являются рентгенография желудка и фиброгастроскопия, гистологическое исследование опухолевой ткани. Лечение заключается в удалении неоплазий эндоскопическим методом или хирургическим путем.
Общие сведения
Доброкачественные опухоли желудка составляют в современной гастроэнтерологии 2-4% от общего числа всех опухолевых новообразований органа. Опухоли желудка могут исходить из его слизистого, подслизистого, мышечного или подсерозного слоя; из эпителиальных, нервных, сосудистых, жировых структур. По типу роста различают эндогастральные новообразования (растущие в сторону просвета желудка), экзогастральные (растущие в сторону соседних органов) и интрамуральные (с внутристеночным ростом).
Причины
Причины развития доброкачественных опухолей желудка окончательно не выяснены. С точки зрения дисрегенераторной теории, развитие полипов может быть связано с нарушением регенерации слизистой оболочки желудка, дискоординацией процессов пролиферации и дифференцировки ее клеток при хроническом гастрите. Аденомы желудка возникают на фоне атрофического гастрита в результате перестройки желез и покровного эпителия, появления кишечной метаплазии.
Гиперпластические полипы развиваются при нарушении обновления и увеличения продолжительности жизни клеток, из-за избыточной регенерации покровно-ямочного эпителия. Также отмечено, что чаще всего полипы желудка возникают в зонах со сниженной секрецией соляной кислоты (нижняя треть желудка), у больных с гипо- и ахлоргидрией. Источником неэпителиальных опухолей может быть гетеротопированная эмбриональная ткань, сохранившаяся в слизистой оболочке при нарушении внутриутробного развития.
Классификация
В зависимости от происхождения доброкачественные новообразования желудка разделяются на эпителиальные и неэпителиальные. Среди эпителиальных опухолей встречаются единичные или множественные аденоматозные и гиперпластические полипы, диффузный полипоз. Полипы представляют собой опухолевидные эпителиальные выросты в просвете желудка с ножкой или широким основанием, шаровидной и овальной формы, с гладкой или грануляционной поверхностью, плотной или мягкой консистенцией.
Полипы желудка чаще всего возникают у лиц мужского пола в возрасте 40-60 лет, обычно располагаются в пилороантральном отделе. Ткани полипа представлены разросшимся покровным эпителием желудка, железистыми элементами и соединительной тканью, богатой сосудами. Аденоматозные полипы желудка – истинные доброкачественные опухоли из железистого эпителия состоят из папиллярных и/или тубулярных структур с выраженной клеточной дисплазией и метаплазией.
Аденомы опасны в плане малигнизации и часто приводят к развитию рака желудка. До 75% доброкачественных эпителиальных опухолей желудка составляют гиперпластические (опухолеподобные) полипы, возникающие вследствие очаговой гиперплазии покровного эпителия, имеющие относительно низкий риск озлокачествления (около 3%). При диффузном полипозе желудка выявляются и гиперпластические, и аденоматозные полипы.
Редко встречающиеся неэпителиальные доброкачественные опухоли формируются внутри желудочной стенки – в ее подслизистом, мышечном или подсерозном слое из различных элементов (мышечной, жировой, соединительной тканей, нервов и сосудов). К ним относятся миомы, невриномы, фибромы, липомы, лимфангиомы, гемангиомы, эндотелиомы и их смешанные варианты.
Также в желудке могут наблюдаться дермоиды, остеомы, хондромы, гамартомы и гетеротопии из тканей поджелудочной железы, дуоденальных желез. Неэпителиальные доброкачественные неоплазии чаще возникают у женщин и иногда могут достигать значительных размеров. Они имеют четкие контуры, обычно округлую форму, гладкую поверхность.
Лейомиомы – наиболее часто встречающиеся доброкачественные неэпителиальные опухоли могут оставаться в мышечном слое, расти в направлении серозной оболочки или прорастать сквозь слизистую желудка, приводя к изъязвлению и желудочному кровотечению. Неэпителиальные новоообразования желудка предрасположены к малигнизации.
Симптомы
В половине случаев полипы желудка протекают без клинических проявлений. Симптомы в основном определяются фоновым заболеванием (хроническим гастритом) и осложнениями (изъязвлением верхушки полипа, кровотечением, пролапсом полипа в двенадцатиперстную кишку и непроходимостью привратника). Боли при полипах желудка обусловлены воспалительным процессом в окружающей его слизистой оболочке, локализуются в эпигастральной области и имеют тупой, ноющий характер. Сначала они возникают после приема пищи, затем становятся постоянными.
Могут наблюдаться жалобы на горечь во рту, тошноту и отрыжку. При развитии непроходимости привратника – появляется рвота, при ущемлении полипа – начинаются схваткообразные боли в подложечной области и по всему животу. Изъязвление полипа приводит к умеренному желудочному кровотечению; при этом может выявляться кровь в рвотной массе, дегтеобразный стул, недомогание, бледность кожных покровов, анемия. Малигнизация полипов, как правило, происходит незаметно, поэтому подозрение должны вызвать отсутствие аппетита, похудание, нарастание общей слабости, диспепсические расстройства.
Клинические признаки неэпителиальных опухолей зависят от их локализации, характера и скорости роста, наличия изъязвления поверхности. Чаще всего неэпителиальные опухоли желудка сопровождаются кратковременными и постоянными болями, возникающими натощак, после приема пищи, при изменении положения тела. При невриномах болевой синдром сильный, жгучего характера. Изъязвление опухоли (особенно, гемангиомы) может вызывать скрытые или обильные желудочные кровотечения с угрозой для жизни больного.
При большом размере опухоли могут пальпироваться через переднюю брюшную стенку. Доброкачественные неэпителиальные неоплазии могут осложняться перитонитом при некрозе новообразований; острой или хронической непроходимостью привратника в случае ущемления в нем опухоли и ее злокачественным перерождением.
Диагностика
Диагностировать опухоли позволяют данные анамнеза, рентгенологического и эндоскопического исследований. На наличие полипов при рентгенографии желудка может указывать дефект наполнения, повторяющий очертания опухоли: четкие, ровные контуры, круглую или овальную форму, его смещаемость при наличии ножки или неподвижность – при полипе с широким основанием.
В случае полипоза желудка выявляют большое число разных по величине дефектов наполнения. Перистальтика стенок желудка при этом сохраняется. Признаки отсутствия перистальтики, увеличение размера, изменение формы, появление нечеткости контуров дефекта наполнения при динамическом наблюдении могут говорить о малигнизации полипа.
Диагноз уточняется при фиброгастродуоденоскопии (ФГДС), которая позволяет провести визуальный осмотр состояния слизистой оболочки желудка, распознавание и дифференциацию полипов от других заболеваний. Визуальная дифференциация доброкачественного полипа от малигнизированного затруднена. Обычно об озлокачествлении могут свидетельствовать наличие полипа размером более 2 см, с бугристой дольчатой поверхностью, неправильными изъеденными контурами. Для точного определения характера полипа во время ФГДС выполняется биопсия подозрительных участков с морфологическим исследованием биоптатов.
Диагноз неэпителиальной неоплазии в большинстве случаев можно установить только после операции и морфологического исследования данного новообразования. Наличие клинических проявлений (например, кровотечения) указывает на возможность опухолевого процесса. ФГДС более информативна при эндогастральном росте неэпителиальных опухолей. При интрамурально или экзогастрально расположенных новоообразованиях при эндоскопическом исследовании определяется сдавление желудка извне.
Рентгенография желудка при неэпителиальных объемных процессов помогает обнаружить округлые или неправильные контуры дефекта наполнения с сохранением перистальтики и складок на подслизистом слое; экзогастральный рост новообразования с оттягиванием стенки желудка; изъязвление с образованием ниши на верхушке опухоли и др. Для обнаружения экзогастральных опухолей могут быть использованы УЗИ и КТ брюшной полости.
Лечение доброкачественных опухолей желудка
Лечение патологии только хирургическое; метод оперативного вмешательства зависит от вида, характера опухоли и ее локализации. В отсутствии надежных критериев малигнизации необходимо проводить удаление всех выявленных новообразований. Основными методами удаления доброкачественных опухолей в настоящее время являются малоинвазивная эндоскопическая электроэксцизия (или электрокоагуляция), энуклеация, резекция желудка, редко – гастрэктомия.
Эндоскопическая полипэктомия проводится при небольших одиночных полипах, локализующихся в различных отделах желудка: при размере менее 0,5 см – прижиганием с помощью точечного коагулятора, при размере от 0,5 до 3 см – методом электроэксцизии. При крупных одиночных полипах на широком основании выполняют хирургическую полипэктомию (иссечение в пределах слизистой оболочки или со всеми слоями стенки желудка) с предварительной гастротомией и ревизией желудка.
При множественных полипах или подозрении на малигнизацию выполняют ограниченную или субтотальную резекцию желудка. После полипэктомии и резекции существует риск неполного удаления, рецидива и малигнизации опухоли, возможно развитие послеоперационных осложнений и функциональных расстройств. Гастрэктомия может быть показана при диффузном полипозе желудка.
Во время удаления неэпителиальных неоплазий проводится срочное гистологическое исследование опухолевых тканей. Небольшие новообразования, растущие в направлении просвета желудка, удаляют эндоскопически; инкапсулированные опухоли вылущивают методом энуклеации. Большие, труднодоступные эндо- и экзогастральные неоплазии удаляют методом клиновидной или парциальной резекции, при подозрении на малигнизацию – резекцию производят с соблюдением онкологических принципов. После операций показано динамическое наблюдение врача-гастроэнтеролога с обязательным эндоскопическим и рентгенологическим контролем.
Источник
