Желудок кишечник и сосуды

Наш эксперт – сердечно-сосудистый хирург ГБУЗ «Городская клиническая больница им. В. В. Вересаева», кандидат медицинских наук Татьяна Чалбанова.
Осторожно, аневризма!
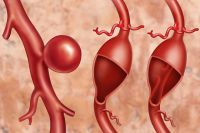
Самой грозной патологией, которая может проявляться болью в животе, является аневризма брюшного отдела аорты – заболевание, которое характеризуется локальным расширением сосуда, что чревато его разрывом.
Когда расширение достигает максимальных размеров (чаще всего 4,5-5 см), сосуд лопается подобно воздушному шарику. Это может иметь фатальные последствия – начинается массивное кровотечение. Спасти такого пациента удаётся в редких случаях.
Помимо боли в животе различной локализации аневризма брюшного отдела аорты может вызывать также диспептические расстройства, боли в пояснице.
Обычно мы связываем такие ощущения с расстройством желудочно-кишечного тракта или радикулитом, нередко пытаемся решить проблему самостоятельно – принимаем активированный уголь, мажем спину согревающими мазями. А когда становится совсем невмоготу, обращаемся в поликлинику по месту жительства, где в лучшем случае получаем направление на анализы и гастроскопию, которая сосудистую патологию выявить, увы, не может.
Между тем в случае аневризмы необходимо незамедлительно пройти УЗИ брюшной полости, которое покажет расширенный диаметр аорты. Если патология выявлена вовремя, ещё до разрыва или надрыва сосуда, эффективное лечение возможно – оперативная замена расширенного сосуда на синтетический сосудистый протез, после чего пациент может вести привычный образ жизни.
Ишемия – не только в сердце
Другое распространённое заболевание, которое диагностируют достаточно редко, – ишемия кишечника. Для его симптоматики характерны те же боли в животе, а также нарушения стула, метеоризм, отрыжка, нарушение прохождения пищи.
Ишемия кишечника происходит из-за нарушения кровообращения этого органа, когда формируется стеноз (сужение) жизненно важных сосудов, таких как чревный ствол, верхняя и нижняя брыжеечная артерии.
В этом случае необходимо пройти КТ-ангиографическое исследование сосудов, которые кровоснабжают органы брюшной полости. В крупных городах во всех диагностических центрах такое обследование проводится, хотя врачи назначают его далеко не всегда, даже если это необходимо. Все остальные обследования – гастроскопия, колоноскопия, УЗИ брюшной полости – данную патологию не покажут.
Если заболевание не выявить вовремя, усвоение пищи в кишечнике будет происходить всё хуже, что приведёт к развитию кишечной непроходимости, а в конечном счёте к опасному состоянию: некрозу тканей кишечника и инфаркту этого органа.
Если же болезнь не зашла слишком далеко, хирургам нередко удаётся восстановить проходимость артерий, и тогда результат лечения будет хорошим – при условии постоянного приёма препаратов, влияющих на свёртываемость крови и понижающих уровень холестерина в крови.

Как подстраховаться
Как правило, причина этих патологий – образование холестериновых бляшек и атеросклероз сосудов, который диагностируется сегодня даже в 40-45 лет и может проявиться в любом участке кровеносного русла, а не только в сосудах сердца и головного мозга, как принято считать.
Чтобы этого не произошло, надо вести здоровый образ жизни, правильно питаться, заниматься спортом, следить за уровнем холестерина в крови и после 45 лет раз в год проходить обследование, которое обязательно должно в себя включать УЗИ органов брюшной полости.
Не надо терпеть боли в животе, пытаться вылечить их самостоятельно. Если же причина болевых ощущений не выявлена при рутинных обследованиях, настаивайте на дополнительных. В первую очередь на КТ-ангиографии сосудов с контрастным усилением, позволяющей выявить, нет ли где-то препятствия кровотоку.
Смотрите также:
- Близко к сердцу. Как могут маскироваться болезни миокарда? →
- Роковой тромб: причины и симптомы закупорки сосудов →
- Редко, но метко. Чем опасна брадикардия →
Источник
22.04.21756 ( )
В XX веке, когда медицина достигла значительных успехов в диагностике и лечении многих хронических болезней,человек чаще всего имел какую-то одну из них и лечил ее у профильного специалиста. И до сих пор большинство клинических рекомендаций предназначены для лечения одного хронического заболевания и не учитывают наличие других сопутствующих.
Поэтому если человек имеет несколько болезней, каждый специалист, к которому он приходит, назначает лечение по своему профилю и без учета других заболеваний. В результате люди вынуждены одновременно принимать по 8 и более лекарственных препаратов, что вместо выздоровления и улучшения состояния, может вызывать его ухудшение. Количество таких пациентов значительно увеличилось за последнее время и это не только те, кому исполнилось больше 75 лет.
Лечение людей с «букетом» болезней – сложная задача, так болезни могут взаимно отягощать друг друга, а лекарства для лечения одной болезни, могут ухудшать течение другой. Чтобы такого не случилось, врачи различных специальностей объединяют свои усилия и ведут пациента вместе. И чаще всего это гастроэнтеролог и кардиолог.
Почему заболевания сердечно-сосудистого и гастроэнтерологического профиля часто сочетаются?
 Первая причина – это то, что заболевания желудочно-кишечного тракта и сердечно-сосудистой системы являются одними из самых распространенных. По данным статистики каждый четвертый человек в экономически развитых странах имеет какое-либо заболевание сердца или сосудов, наиболее часто встречаются ишемическая болезнь сердца и гипертония. С другой стороны отмечается постоянный рост количества людей, страдающих заболеваниями желудочно-кишечного тракта (ЖКТ), и в частности болезнями пищевода, желудка, печени, желчевыводящей системы и кишечника.
Первая причина – это то, что заболевания желудочно-кишечного тракта и сердечно-сосудистой системы являются одними из самых распространенных. По данным статистики каждый четвертый человек в экономически развитых странах имеет какое-либо заболевание сердца или сосудов, наиболее часто встречаются ишемическая болезнь сердца и гипертония. С другой стороны отмечается постоянный рост количества людей, страдающих заболеваниями желудочно-кишечного тракта (ЖКТ), и в частности болезнями пищевода, желудка, печени, желчевыводящей системы и кишечника.
Вторая причина – общие факторы риска. К таким относятся:
- Излишний вес и ожирение.
- Курение и злоупотребление алкоголем.
- Нездоровое и несбалансированное питание.
- Недостаточное потребление овощей и фруктов.
- Малоподвижный образ жизни.
- Повышенный уровень общего холестерина крови (выше 5 ммоль/л).
- Повышенный уровень сахара (выше 5,5 ммоль/л.
- Повышенный уровень липопротеидов низкой плотности ЛПНП (выше 2,5 – 3 ммоль/л).
Третья причина это то, что при длительном течении, одно из заболеваний может вызывать другое и наоборот. Например, при хронической сердечно-сосудистой недостаточности страдает печень, а неалкогольная жировая болезнь печени на 64% увеличивает риск развития заболеваний сердца и сосудов.
Четвертая причина заключается в том, что постоянный прием сердечно-сосудистых препаратов может приводить к значительному ухудшению здоровья ЖКТ.
Поэтому люди с сочетанием гипертонии, ишемической болезни сердца, хронической сердечной недостаточности и заболеваний пищевода, желудка кишечника и печени нуждаются в совместном лечении у кардиолога и гастроэнтеролога с подбором препаратов, имеющих минимальное повреждающее действие на желудочно-кишечный тракт и дополнительным назначением гастропротекторов и гепатопротекторов.
Какие болезни сердечно-сосудистой системы лечат кардиологи?
 Лечением сердечно-сосудистых заболеваний занимаются различные специалисты – кардиологи, кардиохирурги, аритмологи, неврологи, ревматологи, ангиохирурги.
Лечением сердечно-сосудистых заболеваний занимаются различные специалисты – кардиологи, кардиохирурги, аритмологи, неврологи, ревматологи, ангиохирурги.
Кардиологи лечат пациентов с поражением сердца и его сосудов, а также с заболеваниями периферических артерий.
К таким заболеваниям относятся:
- ишемическая болезнь сердца (ИБС);
- стенокардия
- инфаркт миокарда
- хроническая сердечная недостаточность;
- врожденные и приобретенные пороки сердца;
- воспалительные поражения сердечной мышцы и перикарда;
- кардиомиопатии (наследственные и вторичные);
- артериальная гипертензия (гипертония);
- атеросклероз сосудов;
- нарушения сердечного ритма и проводимости.
Какие сердечно-сосудистые препараты являются гастро или гепатотоксичными?
Гастротоксичность лекарства – это нежелательная лекарственная реакция, выражающаяся в поражении органов пищеварительной системы и связанная с особенностями механизма метаболизма препаратов, а также с дозой и длительностью их использования. Когда говорят о гепатотоксичности, подразумевают преобладающее поражающее действие препарата на печень. Однако есть препараты, негативно воздействующие как на слизистую ЖКТ, так и на клетки печени.
К назначаемым кардиологом препаратам, которые могут вызвать токсическое повреждение органов ЖКТ, относятся антиаритмические, противогипертонические, гиполипидемические (для снижения уровня холестерина, триглицеридов, липопротеинов низкой плотности, связанных с риском развития атеросклероза сосудов) препараты, а также аспирин, используемый для предотвращения тромбообразования. Главная задача кардиолога при подборе терапии учесть имеющееся заболевание ЖКТ и подобрать препарат, который имеет меньшую гастро- и гепатотоксичность. В свою очередь, наблюдающий пациента гастроэнтеролог может дополнительно подобрать препараты для защиты органов ЖКТ.
Как отличить сердечную боль от несердечной?
 Сердце и органы пищеварительной системы расположены достаточно близко друг к другу, поэтому при возникновении боли в левой половине грудной клетки в обследовании и постановке диагноза участвуют и гастроэнтеролог, и кардиолог. Жалоба на боль в грудной клетке – это один из часто встречающихся и тревожных симптомов и для врача, и для пациента. Дифференциальная диагностика чаще всего проводится между гастроэзофагеальной рефлюксной болезнью (ГЭРБ) и стенокардией или ишемической болезнью сердца, а при остром болевом приступе между обострением ГЭРБ и инфарктом миокарда.
Сердце и органы пищеварительной системы расположены достаточно близко друг к другу, поэтому при возникновении боли в левой половине грудной клетки в обследовании и постановке диагноза участвуют и гастроэнтеролог, и кардиолог. Жалоба на боль в грудной клетке – это один из часто встречающихся и тревожных симптомов и для врача, и для пациента. Дифференциальная диагностика чаще всего проводится между гастроэзофагеальной рефлюксной болезнью (ГЭРБ) и стенокардией или ишемической болезнью сердца, а при остром болевом приступе между обострением ГЭРБ и инфарктом миокарда.
Кроме гастроэзофагеальной рефлюксной болезни боль за грудиной могут вызывать
- спазм пищевода;
- рефлюкс-эзофагит;
- грыжа пищеводного отверстия диафрагмы (грыжа пищевода);
- язвенная болезнь желудка;
- желчная или кишечная колика;
- холецистит;
- панкреатит.
Кроме того, встречаются случаи, когда у пациента присутствуют обе патологии: и заболевание ЖКТ, и заболевание сердца. В таких случаях необходимо учитывать, что препараты, используемые для лечения ишемической болезни сердца и гипертонии, оказывают расслабляющее действие на гладкую мускулатуру пищевода и могут приводить к усугублению симптомов рефлюкса.
Какие болезни сердечно-сосудистой системы и ЖКТ взаимно отягощают друг друга?
 Сочетание неалкогольной жировой болезни печени (жировой гепатоз) с заболеваниями сердца и сосудов значительно повышает риск развития сердечно-сосудистых катастроф. Сердечно-сосудистые заболевания – главная причина смерти пациентов с жировым гепатозом.
Сочетание неалкогольной жировой болезни печени (жировой гепатоз) с заболеваниями сердца и сосудов значительно повышает риск развития сердечно-сосудистых катастроф. Сердечно-сосудистые заболевания – главная причина смерти пациентов с жировым гепатозом.
У людей с гипертонией в сочетании с неалкогольной жировой болезнью печени, гипертония имеет нестабильное течение и может развиваться ее резистентная к лечению форма.
Эрозивно-язвенные поражения желудка и двенадцатиперстной кишки достаточно часто осложняются при приеме средств для предотвращения образования тромбов в коронарных артериях, которые содержат ацетилсалициловую кислоту. Их назначают при лечении ишемической болезни сердца, стенокардии, инфаркта миокарда.
Патологические изменения кишечной микрофлоры в настоящее время рассматриваются как независимый фактор риска не только для болезней кишечника, но и для развития нарушения обмена липидов,системного воспаления, ожирения и сахарного диабета 2 типа, повышающих риск развития сердечно-сосудистых заболеваний и их осложнений.
Когда необходимо получить консультацию кардиолога?
Регулярный контроль здоровья сердца необходимо проводить мужчинам после 40 лет и женщинам после 50 лет. При наличии повышенного риска сердечно-сосудистых заболеваний (при наследственной предрасположенности, повышенных нервно-психических и физических перегрузках, или низкой физической активности, курении, увеличении уровня холестерина и сахара крови, ожирении и стеатозе печени) профилактические обследования начинают раньше.
В каких случаях необходимо обратиться к врачу:
- боль, жжение или дискомфорт в грудной клетке (иногда постоянное напряжение в груди принимают за боль в желудке);
- одышка и учащение пульса, возникающие при повышении физической нагрузки или в покое;
- ощущение сердцебиений, перебоев в сердечном ритме;
- усталость, головокружения, обмороки;
- понижение или повышение давления;
- отеки нижних конечностей.
7 рекомендаций для здоровья сердца, сосудов и печени
 Американская ассоциация сердца (AHA) и Американская ассоциация инсульта (ASA) разработали серию рекомендаций для сохранения здоровья сердечно-сосудистой системы и мозга. Эти рекомендации основываются на ряде научных исследований, проведенных американскими учеными.
Американская ассоциация сердца (AHA) и Американская ассоциация инсульта (ASA) разработали серию рекомендаций для сохранения здоровья сердечно-сосудистой системы и мозга. Эти рекомендации основываются на ряде научных исследований, проведенных американскими учеными.
Семь рекомендаций содержат показатели, характеризующие образ жизни и состояние организма, к которым необходимо стремиться, чтобы сохранить здоровье. Это:
- отказ от курения;
- достаточная физическая активность;
- сбалансированное питание;
- индекс массы тела менее 25 кг/м²;
- естественное артериальное давление не выше 135/80 мм рт. ст.;
- нормальный уровень холестерина в крови (меньше 5 ммоль/л);
- уровень глюкозы в крови натощак менее 5,5 ммоль/л.
Эксперты обеих ассоциаций советуют, как можно раньше начинать следовать рекомендациям. Стоит заметить, что данные рекомендации полезны и для сохранения здоровья ЖКТ, и в особенности здоровья печени, т.к. предотвращают развитие такого опасного заболевания как неалкогольная жировая болезнь печени (неалкогольный стеатоз и стеатогепатит).
В ГЦ Эксперт вы можете получить консультацию кардиолога с дополнительной специализацией по гастроэнтерологии, к.м.н. – Ольги Александровны Мехтиевой и кардиолога, к.м.н. Людмилы Сергеевны Коростовцевой, имеющей опыт лечения пациентов болезнями ЖКТ и сердца. Также можно пройти функциональную диагностику – ЭКГ, ритмокардиографию (РКГ), мониторинг АД и ЭКГ по Холтеру и УЗИ сердца и сосудов или проверить здоровье сердца с помощью программы «КардиоCheck-up».
Поделиться в социальных сетях и мессенджерах
Источник
Кишечник ежедневно испытывает немалую нагрузку. Не удивительно, что в его работе возникают срывы.
Опубликовано: 13 мая 2019 г.
Тот, кто думает, что кишечник всего лишь трубка длинной в несколько метров, предназначенная для проведения и всасывания пищи, сильно ошибается. В последние годы появилось всё больше информации, доказывающей, что это системообразующий орган, влияющий не только на наше самочувствие, но и всю жизнь.
По данным учёных, иммунитет на 70% зависит от полезных бактерий, населяющих толстую кишку. Если полезные бактерии преобладают над вредными и у человека нет признаков дисбактериоза, то иммунная защита хорошо справляется с любыми вызовами. Если же условно-патогенная микрофлора выходит из-под контроля и проявляет свои патогенные свойства, иммунитет снижается. Кроме того, возникают различные аллергии.
Ещё одна важная роль кишечника, о которой раньше учёные лишь догадывались – эндокринная. Согласно результатам недавно завершённых исследований, в кишечнике производится почти 90% серотонина, который принято называть гормоном счастья. Получается, если работа кишечника нарушилась, и счастья в нашей жизни становится меньше. Настроение на нуле, вот-вот начнётся депрессия, а виноват во всём…кишечник.
Британские учёные решили разработать простые и эффективные рекомендации по сохранению здоровья кишечника.
Их важная особенность – универсальность, то есть они должны помочь и тем, кто «заработал» дисбактериоз, и страдающим синдромом раздраженного кишечника, хроническим колитом и патологией верхних отделов желудочно-кишечного тракта (холецистит, панкреатит).
В первую очередь, важно есть много клетчатки. Когда её в достатке, «хорошие» бактерии чувствуют себя в своей тарелке, быстро размножаются и не дают свободы бактериям с вредным потенциалом. Зато, когда её не хватает, вредные микроорганизмы способны выйти из- под контроля и за короткий срок заселить весь кишечник, вытеснив оттуда полезную микрофлору. Учёные напоминают, что больше всего клетчатки содержится в моркови, брокколи и дыне, ей также богаты каши, отруби, цельнозерновой хлеб.
Дополнительно поддержать кишечник поможет приём пробиотков или пребиотиков. Первые содержат готовые колонии «хороших» бактерий, вторые – питательные вещества, стимулирующие их рост и размножение. Сегодня каждая группа биотиков представлена множество препаратов, но, всё же, лучше получать хорошие микробы в натуральном виде, например в виде. Лучший пробиотик – натуральный йогурт, содержащий культуру полезных бифидо – и лактобактерий. Вот только есть важный нюанс – полезные йогурты, как правило, кислые на вкус и не хранятся больше трёх дней. Поэтому учёные советуют предпочесть пребиотики, которые более доступны широкому кругу населения. Среди них – фасоль, лук, чеснок, цикорий.
Убрать из рациона сладкие и жирные продукты – ещё один ключ к здоровью пищеварительной системы. Первые дают вредным бактериям отличную среду для размножения, вторые требуют для переваривания дополнительных ресурсов и без того ослабленного кишечника. Если срыв уже произошёл, отказаться от сладкого и жирного – дело выздоровления, а там, глядишь, понравится, и на контрасте хорошего самочувствия больше не захочется возвращаться к прежним пищевым привычкам.
Как можно меньше подвергать себя стрессу – совет слишком банальный, но, по мнению учённых, без этого никак. Ведь именно в последние годы удалось доказать, что кишечник является одним из самых страдающих от стресса органов нашего тела. Хотя понятно это было и раньше, вспомните, как крутит живот от волнения перед сдачей вступительного экзамена или кувырком на американских горках. Исследования показали, что на фоне переживаний ухудшается кровоснабжение стенки кишки, меняется моторика кишечника, резком снижается всасывание питательных веществ и синтез гормонов. И ещё – многое зависит от типа личности. Если вы легко возбудимы, волнительны, склонны к внутренним переживаниям, то для вас стресс настоящий убийца кишечника.
Пить в течение дня достаточное количество простой чистой воды – ещё одна важнейшая составляющая кишечного здоровья. Вода – важный рефлекторный раздражитель, словно сообщающий кишечнику – всё хорошо, организм в безопасности, ему не грозит обезвоживание. Значит, кишечник может работать спокойно, не подключая механизм усиления всасывания жидкости и уменьшения её секреции, что может привести к запору и дисбактериозу. Особенно важно передать эту информацию кишечнику прямо с утра, выпив за 40 минут до завтрака стакан прохладной воды.
Нормальное соотношение дружественной и условно-патогенной микрофлоры составляет 85% к 15%.
ДИСБАКТЕРИОЗ – СКАЗКА ИЛИ МИФ
Кишечный дисбактериоз – настоящий камень преткновения между нашей и западной медицинской школой. Отечественные учёные считают, что он может рассматриваться как самостоятельное заболевание, западные – что это лишь синдром, а на болезнь «не тянет». Не исключено, что учитывая последние данные о влиянии дисбактериоза на развитие сахарного диабета, ожирения и нарушения работы иммунитета, наши западные коллеги начнут воспринимать кишечный дисбактериоз более серьёзно.
Самые частые кишечные проблемах.
Синдром раздражённого кишечника
Этот диагноз сродни вегетососудистой дистонии. О нём часто пишут, его ставят терапевты, а гастроэнтерологи хватаются за голову – это лишь синдром, а в основе всегда лежит другое заболевание. Хотя, по данным статистики, от СРК страдают 15-20% населения Земли, наиболее часто заболевание встречается в возрасте 30-40 лет, при этом большинство и заболевших – женщины. При этом у представительниц слабого пола неприятные симптомы чаще всего обостряются перед началом цикла, что связано с близостью кишечника к органам малого таза и воздействием половых гормонов. А вот гистологическое исследование удаленной кишки у людей, буквально мучающихся СРК, не выявляет никаких патологических изменений. Значит, даже если это болезнь, то она функциональная, в большей степени связанная с нарушением нервной регуляции желудочно-кишечного тракта. И главные провокаторы – хронический стресс, переутомление, курение, кофе и алкоголь.
Хронический колит
Колит по своим симптомам нередко напоминает синдром раздражённой кишки, но имеет два принципиальных отличия: во-первых, их причиной является вполне реальное воспаление, во-вторых, самый частый симптом – боль, локализуется там, где воспалено (справа – воспаление слепой кишки или тифлит, слева – сигмовидной, или сигмоидит). А вот среди причин колита более десятка различных факторов, среди которых неправильное питание и алкоголь также занимают почётные места в первой пятёрке.
Деликатный анализ
Вы можете ощущать неприятные симптомы, но в медицине важны доказательства. Как понять, что пищеварительный ритм действительно сбился и кишечнику нужна помощь? Ответ может дать точный, но деликатный анализ кала. И даже не один, а три в одном.
Первый – анализ кала на дисбактериоз. С помощью этого теста можно узнать соотношение нормальной микрофлоры кишечника (к которой относятся бифидо – и лактобактерии) и условно-патогенной (кишечная палочка, энтерококки и т.д.), которые при определённых условиях могут усилить патогенные свойства и вытеснить хорошие бактерии. В этом случае развивается микробный дисбаланс, проявляющийся дисбактериозом 1, 2 или 3 степени.
Второй – биохимический анализ кала, помогает определить качество переваривания мышечных волокон, наличие крахмала и клетчатки, желчных кислот, ферментов поджелудочной железы – амилазы и липазы. Всё это поможет врачу выяснить вероятные причины нарушения работы кишечника. Возможно, они лежат «выше» – нарушена функция поджелудочной железы и на фоне недостаточного выброса пищеварительных ферментов начинаются процессы брожения, стимулирующие размножение «плохих» бактерий. Не исключена патология желчного пузыря и желчевыводящих путей, что может проявляться избыточным поступлением желчи в кишечник и её забросом в желудок.
Третий анализ – кал на яйца глист помогает обнаружить непрошенных гостей нашего кишечника. Мы не раз писали о том, что проблема гельминтоза в нашей стране сильно преувеличена и нередко используется нечистоплотными горе-эскулапами для оболванивания пациентов, но полностью сбрасывать со счетов вероятность заселения незваных гостей не стоит. Глисты являются нечастой, но вполне реальной причиной нарушений работы кишечника
Источник
