Удаление лимфоузлов при раке желудка последствия
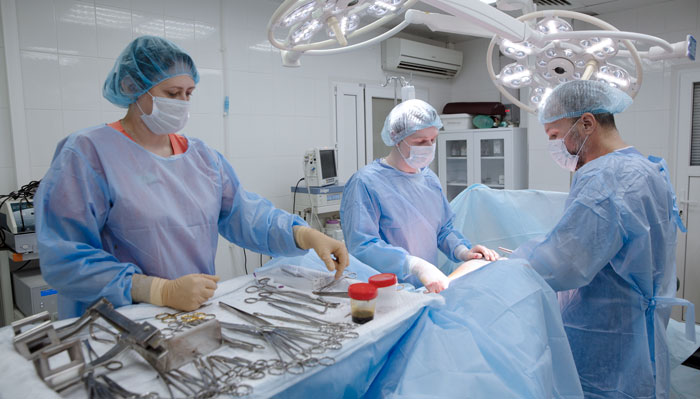

Удаление желудка или гастрэктомия – травматичное вмешательство, трудно дающееся больному и оставляющее пожизненные осложнения, но рак желудка не имеет шансов на излечение, если операцию не делать.
До операции онкологический больной редко думает, как жить после удаления желудка, ему важно быстро избавиться от опухоли, чтобы выжить. После хирургического лечения приходит понимание, что отсутствующий орган не заменят искусственным, и проблем со здоровьем уже не избежать.
Показания для операции удаления желудка при раке
Современная онкология стремится свести к минимуму объем удаляемых тканей, чтобы минимизировать осложнения после операции и последующие страдания пациента, тем не менее полное удаление желудка одна из самых частых операций при раке.
Гастрэктомия выполняется при опухоли, как 1, так и 3 стадии, абсолютное противопоказание для хирургического вмешательства – наличие отдалённых метастазов рака.
Гастрэктомию проводят, когда операция меньшего объёма невыполнима или не гарантирует отсутствие рецидива. Гастрэктомия – это последняя возможность для спасения, иным способом карциному излечить не удается.
Только в одном случае при 4 стадии желудочной карциномы существует относительное противопоказание к хирургии – метастазирование в яичник. Относительное оттого, что при возможности удаления первичной опухоли и пораженного метастазами яичника, одномоментно выполняется сразу две операции: гастрэктомия и овариэктомия, иногда и вместе с маткой. Но если что-то удалить невозможно, хирургический этап лечения заменяется на химиотерапию.
Как удаляют желудок при раке?
Подход к желудку через брюшную стенку – оперативный доступ – зависит от состояния пациента и протяженности опухолевого процесса в пищеводе. Во время операции пищевод пересекается на 5-7 сантиметров выше опухоли, полностью удаляется желудок и сальниковые сумки с лимфатическими узлами. В брюшной полости не должно остаться ни единого опухолевого очага.
Типичные разрезы кожи и мягких тканей живота:
- Классический разрез проходит по средней линии живота – это срединная лапаротомия.
- В некоторых случаях прибегают к продлению разреза с живота на грудную стенку – это тораколапоротомия.
- При необходимости удаления значительного участка пораженного пищевода дополнительно к срединной лапаротомии делают разрез между ребрами.
- К пораженному раком пищеводу можно подобраться и изнутри – через диафрагму, что возможно и при классическом доступе.
Какой оперативный доступ при удалении лучше
Не существует стандартов, определяющих где и сколько надо разрезать брюшной стенки и как далеко продвинуться в грудной полости, всё базируется на индивидуальных особенностях конкретного пациента и опухолевого поражения.
Хирург-онколог самостоятельно выбирает хирургический доступ, при максимальном обзоре поля деятельности позволяющий минимальное повреждение здоровых тканей и оптимальную технику операции, снижающую возможность осложнений после удаления желудка.
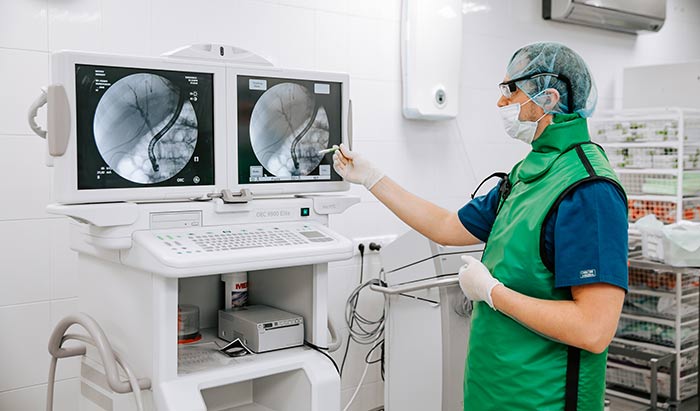
Сегодня при раннем раке открытые операции успешно заменяются эндоскопическими технологиями, лапароскопическая гастрэктомия, несомненно, технически сложнее, но для пациента выгоднее, поскольку не увеличивает осложнения после операции, восстановление пациента проходит быстрее.
Способ доступа к больному органу и методику операции определяет хирург-онколог, его выбор отражает практический хирургический опыт и персональные навыки, не сомневайтесь, профессиональная квалификация специалистов нашей клиники всегда на уровне «высший класс».
Этапы удаления желудка
Ход операции удаления всего или только части органа (резекции) протекает по одному плану, но с разным объёмом удаляемых тканей.
- Сначала проводится мобилизация – отсечение органа от фиксирующих его внутренних связок, перевязка питающих артерий и вен. Одновременно проводится тщательный осмотр органов брюшной полости и на основе увиденного в план операции вносятся коррективы.
- Второй этап – собственно удаление, с отсечением желудка от пищевода и двенадцатиперстной кишки. При вовлечении в опухолевый конгломерат близлежащих органов брюшной полости, в том числе диафрагмы или печени, поджелудочной железы или толстого кишечника, если технически возможно, выполняются сложные и объемные комбинированные операции, то есть гастрэктомия и, например, резекция поджелудочной железы или печени.
- Третий этап – восстановление пищеварительного тракта, то есть соединение пищевода с кишечником, что обеспечит в дальнейшем передвижение пищи.
Восстановление после операции
Рак желудка приводит к серьёзным внутриклеточным изменениям, нарушаются все биохимические процессы, поскольку организм не получает необходимых ему веществ из-за нарушения всасывания в желудочно-кишечном тракте. Ещё несколько десятилетий назад после гастрэктомии погибал каждый четвёртый пациент, сегодня осложнения и смертность сведены к минимальным показателям.
Послеоперационное восстановление очень индивидуально, на нем сказывается возраст и пол пациента, существующие у него хронические болезни и степень нарушений, обусловленных карциномой, вовлечение других органов брюшной полости и «живой» вес больного. На длительности восстановления отражается даже время года, так лето не самое благоприятное время для хирургических манипуляций.
Главное для больного – не торопиться после удаления желудка побыстрее покинуть клинику, так как незавершенность лечебных мероприятий впоследствии откликнется проблемами со здоровьем, которые могут основательно испортить жизнь.
Осложнения после операции при раке
Ранние осложнения немногочисленны, но при несвоевременном выявлении могут быть фатальными для пациента.
Несостоятельность швов в месте соединения пищевода с кишкой – в анастомозе – возникает не оттого, что хирург «что-то не то сделал», а обусловлена недостаточностью внутренних резервов организма, нарушениями гомеостаза, слабостью иммунной защиты и неполноценностью питания – нутритивным статусом до лечения. Частота этого осложнения колеблется от 2% до 10%.
Нарушение оттока панкреатических секретов из-за отечности поджелудочной железы может привести к развитию острого панкреатита. На частоте панкреатита сказывается хирургическая техника, но определяющую роль играет объем удаленных тканей и исходное состояние органов желудочно-кишечного тракта. Главное – вовремя диагностировать осложнение и проводить адекватную медикаментозную профилактику.

Несостоятельность швов и панкреатит способны инициировать воспалительные процессы внутри брюшной полости, в частности, абсцесс или перитонит, кишечную непроходимость или локальное скопление жидкости.
Процент перечисленных патологических послеоперационных состояний небольшой, а в нашей клинике значительно ниже средних статистических величин, потому что на результате отражается талант и опыт хирурга-онколога в сочетании с отличными диагностическими возможностями.
Реабилитация после удаления желудка при раке
Переоценить значение восстановительных мероприятий после гастрэктомии невозможно, по большому счёту хорошее самочувствие «приходит» к пациенту через месяц после выписки из больницы. Если попытаться коротко ответить на вопрос «как живут после удаления желудка», то однозначно неважно, когда живут без помощи специалистов.
Рана зарастёт, но восстановление нормального питательного нутритивного статуса в измененном пищеварительном тракте проходит сложно – просто протертая и на пару приготовленная еда проблему не решает. А проблема сцеплена с недостаточностью иммунитета и отсутствием полноценного всасывания необходимых для организма питательных элементов.
Для скорейшего восстановления и продолжения противоопухолевого лечения требуется индивидуальная программа реабилитационных мероприятий.
Прогноз после удаления желудка
Онкологическая статистика знает, сколько живут больные карциномой желудка в зависимости от стадии. Нет литературных данных, сокращает ли жизнь удаление важнейшей части пищеварительного тракта, но точно известно, что продолжительность жизни больного зависит от распространенности первичной карциномы и биологических характеристик раковых клеток – дифференцировки, их чувствительности к химиотерапии и сопутствующих заболеваний.
Онкологическая наука очень точна, она знает, какой алгоритм диагностических исследований необходим при заболевании, сколько процентов больных разными стадиями и сколько лет в среднем живут, может предложить целый комплекс лечебных мероприятий при определенных морфологических характеристиках карциномы.
Одного не может онкология – дать конкретному пациенту рецепт оптимального лечения с точным расписанием необходимых ему манипуляций и процедур. Но это могут сделать и делают опытные онкологи Европейской клиники.
Список литературы
- Давыдов М.И., Туркин И.Н., Полоцкий Б.Е./Современная хирургия рака желудка: от D2 к D3// Материалы IX Российского онкологического конгресса; Москва 2005.
- Стилиди И.С., Неред С.Н./Современные представления об основных принципах хирургического лечения местно-распространенного рака желудка // Практическая онкология; 2009; Т.10, № 1.
- Янкин A.B./Современная хирургия рака желудка //Практическая онкология;2009; Т. 10, № 1.
- Curcio G., Mocciaro F., Tarantino I. et al./Self-Expandable l Stent for Closure of a Large Leak after Total Gastrectomy //Case Rep. Gastroenterol.;2010; № 4.
- Etoh T., Inomata M., Shiraishi N., Kitano S./Revisional Surgery After Gastrectomy for Gastric Cancer //Surg. Laparosc. Endose. Percutan. Tech.;2010.;v. 20, № 5.
- Isgiider A.S., Nazli O., Tansug T., et al/ Total gastrectomy for gastric carcinoma// Hepatogastroenter.; 2005; v. 52.
- Zhang C.H., Zhan W.H., He Y.L. et al. /Spleen preservation in radical surgery for gastric cardia cancer //Ann. Surg. Oncol.; 2007; v. 14.
Источник
Вовлечение лимфатических узлов является важным прогностическим фактором при неметастатических случаях колоректального рака.
Метастазы в лимфатические узлы – это параметр, который влияет на выживаемость и частоту рецидивов [1,2]. Точные данные о состоянии лимфатических узлов, в том числе о количестве собранных для анализа лимфатических узлов (ЛУ) и количество метастатических узлов, играют важную роль в принятии решения о применении адъювантной химиотерапии или лучевой терапии, а также в предоставлении информации о прогнозе. Тем не менее, сохраняются споры о том, сколько лимфатических узлов необходимо оценивать, чтобы точно определить стадию колоректального рака. Рекомендуемое число лимфатических узлов при анализе литературы составляет от 6 до 18, в то время как Американский объединённый онкологический комитет (AJCC) предложил оценивать 12 или более лимфатических узлов, а в недавних исследованиях рекомендуется исследовать по меньшей мере 9-12 лимфатических узлов для обеспечения точной постановки диагноза [3-6]. Кроме того, некоторые исследователи сообщили, что расширенная лимфаденэктомия дает терапевтическое преимущество, в то время как другие заявили, что эта процедура просто обеспечивает лучшую точность с точки зрения постановки стадии колоректального рака [7]. Однако неадекватная оценка лимфатических узлов остается проблемой, которая может приводить к неточной диагностике стадии колоректального рака у большинства пациентов, чьи лимфатические узлы изучаются в ограниченном количестве [8]. Недавние исследования продемонстрировали, что отношение лимфатических узлов (ОЛУ), определяемое как отношение положительных (лимфоузлы с патологическим процессом) лимфатических узлов к общему количеству исследованных лимфатических узлов, может обеспечить значительную прогностическую роль в диагностике колоректального рака [9-15].
Задача исследования
Мы ретроспективно проанализировали данные пациентов, которым была проведена радикальная операция на толстой кишке с удалением брыжеечно-ободочных лимфатических узлов для оценки возможной корреляции между параметрами лимфатических узлов, включая количество удаленных лимфатических узлов, ОЛУ, стадией онкологического процесса (N) и выживаемостью.
Материалы и методы
В этом ретроспективном обсервационном исследовании мы провели ретроспективный обзор диаграммы пациентов в возрасте от 18 лет и старше, которые подверглись хирургическому вмешательству в связи с колоректальным раком в отделении общей хирургии в Турции в период с сентября 2005 года по июль 2015 года. Исследование проводилось в соответствии с Хельсинской декларацией Всемирной медицинской ассоциации – этическими принципами медицинских исследований, в которых участвуют люди.
Всем пациентам, включенным в исследование, была проведена хирургическая операция двумя хирургами. Хирургические образцы всех испытуемых оценивали 2 патолога. Образцы оценивали после фиксации в 10% формалине и заливки в парафин. Пациентам была установлена стадия заболевания согласно 7-ому изданию AJCC по классификации TNM [3].
Пациенты регулярно и часто наблюдались в послеоперационном периоде. Они проверялись один раз в три месяца в течение первых 2 лет, один раз в шесть месяцев до 5 лет и один раз в год через 5 лет после хирургической операции. Во время наблюдения были взяты полный анализ крови, биохимические анализы, уровни карциноэмбрионального антигена, были выполнены ультразвук печени и рентгенография грудной клетки.
После хирургической операции колоноскопия проводилась один раз в год или один раз в два года.
Из исследования были исключены пациенты, у которых были отдаленные метастазы, рецидивирующий колоректальный рак и множественный первичный рак или те, кто получал неоадъювантную химиотерапию, и те, кто умер в первые 3 месяца после операции. Хирургические операции, патологические данные, включая стадию по классификации TNM, количество удаленных лимфатических узлов, положительный лимфатический узел(ы), результаты операции и летальные случаи во время наблюдения, а также гематологические, биохимические и рентгенографические данные пациентов, были зарегистрированы в компьютерной базе данных. Что касается общего количества удаленных лимфатических узлов, то пациенты были разделены на три группы: те, у кого были извлечены <12, от 12-18 или > 18 узлов. ОЛУ определяли как отношение положительных узлов к общему количеству удаленных лимфатических узлов, и по данным ОЛУпациенты были разделены на четыре группы по квартилю: ОЛУ1 (<0,11), ОЛУ2 (0,111-0,200), ОЛУ3 (0,200-0,429) и ОЛУ4 (≥0.429).
Статистический анализ был выполнен с использованием пакета программного обеспечения для компьютера (SPSS для Windows, версия 13.0, SPSS Inc., Чикаго, Иллинойс, США). Данные статистического анализа [среднее ± стандартное отклонение (минимум-максимум) или доверительный интервал 95%] были представлены в %. Предел значимости во всех статистических анализах принимался как значение р<0,05.
Результаты.
В ретроспективное исследование включено 265 пациентов с колоректальным раком. Однако 75 пациентов были исключены по нескольким причинам (у 25 пациентов был отдаленный метастаз, у 10 пациентов был рецидивирующий колоректальный рак, у 5 пациентов – множественный первичный вид рака, 20 пациентов получали неоадъювантную химиотерапию, 10 умерли в первые 3 месяца после операции и 5 были потеряны для наблюдения). Следовательно, анализ включал оставшихся 190 пациентов, которые соответствовали критериям исследования. Из 190 пациентов 117 мужчин и 73 женщины. Средний возраст пациентов составил 66,9 ± 13,9. Локализация опухолей была в основном в прямой кишке (60 пациентов, 31,6%) и сигмовидной кишке (58 пациентов, 30,5%). Среднее число лимфатических узлов составляло 16,24 ± 11,29 (1 -105). Средний период наблюдения пациентов составлял 40,21±26,68 месяца. 106 пациентов после операции получили химиотерапию на основе 5-фторурацила. Установлено, что расчетный период выживания составил 87,70 месяцев [доверительный интервал 95% (ДИ) (80,64-94,76)].
Обсуждение
Большое количество факторов учитывается при оценке прогноза у пациентов с колоректальным раком. Позитивность лимфатических узлов является одним из таких значительных параметров [16,17]. В литературе продолжаются исследования и споры в отношении наличия метастазов в лимфатических узлах, количества метастатических лимфатических узлов, количества удаленных лимфатических узлов, и ОЛУ. 7-е издание AJCC по постановке стадии колоректального рака предполагает, что количество положительных узлов обеспечивает основу для определения стадии N, а классификация TNM злокачественных опухолей применяет метод классификации стадий по количеству метастазов в лимфатических узлах (МЛУ) [3,18]. Более того, послеоперационная адъювантная химиотерапия предлагается в качестве лечения колоректального рака с положительными узлами [19]. Удаление и патологическое исследование минимального количества узлов (12 узлов) рекомендуется Национальной комплексной онкологической сетью (NCCN) при первичном колоректальном раке [20]. Биологически число 12 не имеет особого значения, но, возможно, оно взято из статистического распределения вероятности. [21]. На самом деле нет согласия относительно оптимального количества лимфатических узлов, подлежащих удалению [22,23]. Таким образом, существует большое количество изменений количества ЛУ, связанных с колэктомией. Это может быть результатом ряда факторов: различные пациенты, патологи, хирурги и другие [7]. Недавнее исследование показало, что, операционный хирург, патологоанатом был зависимым фактором в сборе лимфатических узлов при многофакторном анализе [24]. Качество хирургической резекции является важным фактором. Это связано с тем, что хирург должен обеспечить достаточное количество образца, состоящего из сегмента кишечника с компонентами опухоли и связанной с ним брыжейки до уровня выведения сосудов. Качество операции может зависеть от таких факторов, как хирург или объем лечения [25-27]. Было показано что увеличение как абсолютного количества удаленных лимфоузлов, так и прогноза для пациентов индуцируется радикальным или полным иссечением лимфоузлов брыжейки [28,29]. В докладах из Европы, Японии и США предлагается более радикальная операция по лечению рака толстой кишки [30-31]. Кроме того, наличие связи между повышенной выживаемостью и оценкой адекватного количества лимфатических узлов было обнаружено рядом наблюдений [17, 32, 33]. Тем не менее, некоторые недавние исследования дали результаты, которые противоречат таким выводам [34-37]. В результате оценки Tsikitis и сотрудников у 329 пациентов с колоректальным раком стадии III, было показано, что количество удаленных лимфоузлов не имеет никакого прогностического эффекта на выживаемость видов рака и безрецидивной выживаемости [34]. В исследовании, проведенном в США с 1981 по 2001 год, в котором исследовалось 116 995 пациентов, было обнаружено, что удаление достаточного количества необходимых лимфатических узлов, равного 12, было достигнуто только у 37% пациентов [8]. В нескольких исследованиях сообщалось, что лишь немногие пациенты в Соединенных Штатах, Канаде, Франции, Нидерландах или Швеции проходят адекватную оценку лимфатических узлов [38-41]. В настоящем исследовании, было показано, что при увеличении количества удаляемых лимфатических узлов происходит увеличение выживаемости. Тем не менее, наше исследование включало небольшую популяцию и охватывало только пациентов с раком толстой кишки, а также с раком прямой кишки. Увеличенное количество удаленных лимфатических узлов, возможно, увеличит количество положительных узлов, и это, следовательно, приведет к более высокой стадии N. Этот сдвиг этапа был впервые определен Feinstein в 1985 году [42], и он был назван феноменом Уилла Роджерса. Аналогично, в то же время как количество удаленных лимфатических узлов увеличилось в нашем исследовании, сдвиг имел место в классификации N. ОЛУ представляет собой отношение метастатических лимфатических узлов к общему количеству исследованных лимфатических узлов [43,44]. Оно было впервые исследовано при раке желудка и было отмечено как значительный прогностический фактор в некоторых подгруппах пациентов с раком желудка. Связь между ОЛУ и выживаемостью была впервые исследована Berger [45], они заявили, что ОЛУ является значительным прогностическим фактором, влияющим на выживаемость, безрецидивную выживаемость и специфическую для рака выживаемость в группе, где 10 и более лимфатических узлов были удалены среди 3411 пациентов. В исследовании, проведенном Rosenberg [43] и опубликованном в 2008 году, было обследовано 3026 пациентов, которые прошли хирургическое вмешательство в период с 1982 по 2006 год, а ОЛУ, число удаленных лимфатических узлов, значение T, значение M были признаны независимыми прогностическими факторами, связанными с выживаемостью, а ОЛУ было признано лучшим прогностическим маркером по сравнению с стадией N.
В настоящем исследовании была обнаружена корреляция между количеством положительных лимфатических узлов и количеством удаленных лимфатических узлов, но при этом не было никакой корреляции между ОЛУ и общим количеством удаленных лимфатических узлов. Мы считаем, по результатам нашего исследования, что ОЛУ может обеспечить лучшее понимание оценки лимфатического узла по сравнению с N-стадией. Однако, будущие проспективные исследования могут дать более ценную прогностическую информацию с использованием ОЛУ.
Список литературы:
- Bikhchandani J, Ong GK, Dozois EJ, Mathis KL. Outcomes of salvage surgery for cure in patients with locally recurrent disease after local excision of rectal cancer. Dis Colon Rectum. 2015;58(3):283-7.
- Radespiel-Tröger M, Hohenberger W, Reingruber B. Improved prediction of recurrence after curative resection of colon carcinoma using tree-based risk stratification. Cancer. 2004;100(5):958-67.
- Edge SB, Compton CC. The American Joint Committee on Cancer: the 7th edition of the AJCC cancer staging manual and the future of TNM. Ann Surg Oncol. 2010;17(6):1471-4.
- Shia J, Wang H, Nash GM, Klimstra DS. Lymph node staging in colorectal cancer: revisiting the benchmark of at least 12 lymph nodes in R0 resection. J Am Coll Surg. 2012;214(3):348-55.
- Tsai HL, Lu CY, Hsieh JS, Wu DC, Jan CM, Chai CY, Chu KS, Chan HM, Wang JY. The prognostic ificance of total lymph node harvest in patients with T2-4N0M0 colorectal cancer. J Gastrointest Surg. 2007;11(5):660-5.
- Vather R, Sammour T, Zargar-Shoshtari K, Metcalf P, Connolly A, Hill A. Lymph node examination as a predictor of long term outcome in Dukes B colon cancer. Int J Colorectal Dis. 2009;24(3):283-8.
- Sigurdson ER. Lymph node dissection: Is it diagnostic or therapeutic? J Clin Oncol. 2003;21(6):965-7.
- Baxter NN, Virnig DJ, Rothenberger DA, Morris AM, Jessurun J, Virnig BA. Lymph node evaluation in colorectal cancer patients: a population-based study. J Natl Cancer Inst. 2005;97(3):219-25.
- Wang J, Hassett JM, Dayton MT, Kulaylat MN. Lymph node ratio: role in the staging of node-positive colon cancer. Ann Surg Oncol. 2008;15(6):1600-8.
- Ghahramani L, Moaddabshoar L, Razzaghi S, Hamedi SH, Pourahmad S, Mohammadianpanah M. Prognostic Value of Total Lymph Node Identified and Ratio of Lymph Nodes in Resected Colorectal Cancer. Ann Colorectal Res. 2013;1(3):81-91.
- Storli KE, Søndenaa K, Bukholm IR, Nesvik I, Bru T, Furnes B, Hjelmeland B, Iversen KB, Eide GE. Overall survival after resection for colon cancer in a national cohort study was adversely affected by TNM stage, lymph node ratio, gender, and old age. Int J Colorectal Dis. 2011;26(10):1299-307.
- Sugimoto K, Kawai M, Takehara K, Tashiro Y, Munakata S, Nagayasu K, Niwa K, Ishiyama S, Komiyama H, Takahashi M, Kojima Y, Goto M, Tomiki Y, Sakamoto K. The validity of predicting prognosis by the number of lymph node stases in node-positive colon cancer. Open Journal of Gastroenterology. 2013; 3(4):217-22.
- Sadaka E, Maria A, El-Shebiney M. Lymph node ratio as a prognostic factor in stage III colon cancer. Journal of American Science. 2012;8(9):1137-41.
- Park YH, Lee JI, Park JK, Jo HJ, Kang WK, An CH. Clinical ificance of Lymph Node Ratio in Stage III Colorectal Cancer. J Korean Soc Coloproctol. 2011;27(5):260-5.
- Ren JQ, Liu JW, Chen ZT, Liu SJ, Huang SJ, Huang Y, Hong JS.Prognostic value of the lymph node ratio in stage III colorectal cancer. Chin J Cancer. 2012;31(5):241-7.
- Chang GJ, Feig BW. Cancer of the Colon, Rectum, and Anus. In: Feig BW, Berger DH, Fuhrman GM,editors. The M.D. Anderson Surgical Oncology Handbook 4th Ed. Houston, Texas; Lippincott Williams&Wilkins; 2006. p. 261-320
- Swanson RS, Compton CC, Stewart AK, Bland KI. The Prognosis of T3N0 Colon Cancer is Dependent on the Number of Lymph Nodes Examined. Ann Surg Oncol. 2003;10(1):65-71.
- Sobin LH, Gaspodarowicz M, Wittekind C. TNM classification of malignant tumors. 7thed. New York: Wiley-Blackwell, ; 2009.Colon and rectum p.100-5
- Nachiappan S, Askari A, Mamidanna R, Munasinghe A, Currie A, Stebbing J, Faiz O. The impact of adjuvant chemotherapy timing on overall survival following colorectal cancer resection. Eur J Surg Oncol. 2015;41(12):1636-44.
- Turner J, Vollmer RT. Lymph nodes in colorectal carcinoma. The Poisson probability paradigm. Am J Clin Pathol. 2006;125(6):866-72.
- Li Destri G, Di Carlo I, Scilletta R, Scilletta B, Puleo S. Colorectal cancer and lymph nodes: the obsession with the number 12. World J Gastroenterol. 2014;20(8):1951-60.
- Denham LJ, Kerstetter JC, Herrmann PC. The complexity of the count: considerations regarding lymph node evaluation in colorectal carcinoma. J Gastrointest Oncol. 2012;3(4):342-52.
- Evans MD, Barton K, Rees A, Stamatakis JD, Karandikar SS. The impact of surgeon and pathologist on lymph node retrieval in colorectal cancer and its impact on survival for patients with Dukes’ stage B disease. Colorectal Dis. 2008;10(2):157-64.
- Ko CY, Chang JT, Chaudhry S, Kominski G. Are high-volume surgeons and hospitals the most important predictors of in-hospital outcome for colon cancer resection? Surgery. 2002;132(2):268-73.
- Panageas KS, Schrag D, Riedel E, Bach PB, Begg CB. The effect of clustering of outcomes on the association of procedure volume and surgical outcomes. Ann Intern Med. 2003;139(8):658-65.
- Billingsley KG, Morris AM, Dominitz JA, Matthews B, Dobie S, Barlow W, Wright GE, Baldwin LM. Surgeon and hospital characteristics as predictors of major adverse outcomes following colon cancer surgery: understanding the volume-outcome relationship. Arch Surg. 2007;142(1):23-31; ion 32.
- Hohenberger W, Weber K, Matzel K, Papadopoulos T, Merkel S. Standardized surgery for colonic cancer: complete mesocolic excision and central ligation technical notes and outcome. Colorectal Dis. 2009;11(4):354-64; ion 364-5.
- West NP, Hohenberger W, Weber K, Perrakis A, Finan PJ, Quirke P. Complete mesocolic excision with central vascular ligation produces an oncologically superior specimen compared with standard surgery for carcinoma of the colon.J Clin Oncol. 2010;28(2):272-8.
- Nelson H, Petrelli N, Carlin A, Couture J, Fleshman J, Guillem J, Miedema B, Ota D, Sargent D; National Cancer Institute Expert Panel. Guidelines 2000 for colon and rectal cancer surgery. J Natl Cancer Inst. 2001;93(8):583-96.
- Yu H, Luo Y, Wang X, Kang L, Huang M, Deng Y, Wang L, Wang J.The effect of patterns of recurrence after radical resection of rectal cancer on long-term survival after recurrence. Zhonghua Yi Xue Za Zhi. 2016;96(8):625-8.
- Sarli L, Bader G, Iusco D, Salvemini C, Mauro DD, Mazzeo A, Regina G, Roncoroni L. Number of lymph nodes examined and prognosis of TNM stage II colorectal cancer. Eur J Cancer. 2005;41(2):272-9.
- Le Voyer TE, Sigurdson ER, Hanlon AL, Mayer RJ, Macdonald JS, Catalano PJ, Haller DG. Colon cancer survival is associated with increasing number of lymph nodes analyzed: a secondary survey of intergroup trial INT-0089. J Clin Oncol. 2003;21(15):2912-9.
- Tsikitis VL, Larson DL, Wolff BG, Kennedy G, Diehl N, Qin R, Dozois EJ, Cima RR. Survival in stage III colon cancer is independent of the total number of lymph nodes retrieved. J Am Coll Surg. 2009;208(1):42-7.
- Wang J, Kulaylat M, Rockette H, Hassett J, Rajput A, Dunn KB, Dayton M. Should total number of lymph nodes be used as a quality of care measure for stage III colon cancer? Ann Surg. 2009;249(4):559-63.
- Moore J, Hyman N, Callas P, Littenberg B. Staging error does not explain the relationship between the number of lymph nodes in a colon cancer specimen and survival. Surgery. 2010;147(3):358-65.
- Wong SL, Ji H, Hollenbeck BK, Morris AM, Baser O, Birkmeyer JD. Hospital lymph node examination rates and survival after resection for colon cancer. JAMA. 2007;298(18):2149-54.
- Bui L, Rempel E, Reeson D, Simunovic M. Lymph node counts, rates of positive lymph nodes, and patient survival for colon cancer surgery in Ontario, Canada: a population-based study. J Surg Oncol. 2006;93(6):439-45.
- Jestin P, Pahlman L, Glimelius B, Gunnaon U. Cancer staging and survival in colon cancer is dependent on the quality of the pathologists specimen examination. Eur J Cancer. 2005;41(14):2071-8.
- Lemmens VE, Verheij CD, Janssen-Heijnen ML, Rutten HJ, Coebergh JW; Gastro-Intestinal Cancer Study Group Comprehensive Cancer Centre South IKZ, Eindhoven, The Netherlands. Mixed adherence to clinical practice guidelines for colorectal cancer in the Southern Netherlands in 2002. Eur J Surg Oncol. 2006;32(2):168-73.
- Maurel J, Launoy G, Grosclaude P, Rutten HJ, Coebergh JW; GastroIntestinal Cancer Study Group Comprehensive Cancer Centre South IKZ, Eindhoven, The Netherlands. Lymph node harvest reporting in patients with carcinoma of the large bowel: a French populationbased study. Cancer. 1998;82(8):1482-6.
- Feinstein AR, Sosin DM, Wells CK. The Will Rogers phenomenon: Stage migration and new diagnostic techniques as a source of misleading istics for survival in cancer. N Engl J Med. 1985;312(25):1604-8.
- Rosenberg R, Friederichs J, Schuster T, Gertler R, Maak M, Becker K, Grebner A, Ulm K, Höfler H, Nekarda H, Siewert JR. Prognosis of patients with colorectal cancer is assciated with lymph Node ratio: a center analysis analysis of 3026 patients over a 25-year period. Ann Surg. 2008;248(6):968-78.
- Noura S, Ohue M, Kano S, Shingai T, Yamada T, Miyashiro I, Ohigashi H, Yano M, Ishikawa O. Impact of lymph node ratio in node positive colorectal cancer. World J Gasrointest Surg. 2010;2(3):70-7.
- Berger AC, Sigurdson ER, LeVoyer T, Hanlon A, Mayer RJ, Macdonald JS, Catalano PJ, Haller DG. Colon cancer survival is associated with decreasing ratio of ic to examined lymph nodes. J Clin Oncol. 2005;23(34):8706-12.
- Lee HY, Choi HJ, Park KJ, Shin JS, Kwon HC, Roh MS, Kim C. Prognostic ificance of ic lymph node ratio in nodepositive colon carcinoma. Ann Surg Oncol. 2007;14(5):1712-7.
Источник:
Medicine Science International Medical Journal
ORIGINAL RE
Medicine Science 2017;6(2):182-8
Lymph node evaluation and survival after resection of colorectal cancer
Lutfi Soylu1, Oguz Ugur Aydin1, Nedim Cekmen2, Fuat Atalay1
1Ankara Guven Hospital Department of General Surgery, Ankara, Turkey
2 Ankara Guven Hospital Department of Anesthesiology and Reanimation. Ankara, Turkey
Received 01 August 2016; Accepted 09 September 2016
Available online 22.09.2016 with doi: 10.5455/medscience.2016.05.8530
колоректальный рак
Источник
