Удален желудок и селезенка какая группа инвалидности

В Российской Федерации заболеваемость раком желудка стоит на 2-м месте среди злокачественных новообразований и на 1-м месте среди опухолей желудочно-кишечного тракта. По частоте инвалидности рак желудка занимает 2-е место после рака молочной железы, а по тяжести инвалидности — 1-е. Среди основных локализаций злокачественных новообразований болйные раком желудка при первичной МСЭ признаются инвалидами I и II групп в 95-97% случаев.
В настоящее время в Российской Федерации принята единая классификация рака основных локализаций, согласно которой различают следующие
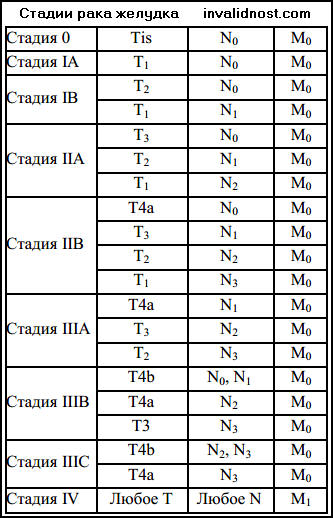
стадии рака желудка.I стадия — опухоль размерами до 3 см, распространяющаяся глубже подслизистого слоя. К I стадии следует относить малигнизированные полипы и малигнизированные язвы желудка с той же глубиной инвазии. Регионарные метастазы отсутствуют. IIA стадия — опухоль размерами более 3 см, распространяющаяся не глубже цодслизистого слоя, или опухоль любых размеров, врастающая в мышечный слой, но не прорастающая серозную оболочку. Регионарные метастазы отсутствуют.IIБ стадия — опухоль той же или меньшей степени местного распространения с одиночными (не более 2) метастазами в регионарных перигастральных лимфатических узлах.IIIA стадия опухоль любого размера, прорастающая всю стенку желудка. Возможны спаяние с соседними органами и (или) прорастание связочного аппарата желудка, верхнего листка брыжейки поперечной ободочной кишки. Опухоль той же или меньшей степени местного распространения с переходом на пищевод или двенадцатиперстную кишку.
Регионарные метастазы отсутствуют.IIIБ стадия — опухоль той же или меньшей степени местного распространения с множественными метастазами в регионарных перигастральных лимфатических узлах, одиночными или множественными регионарными метастазами по ходу левой желудочной, чревной, общей печеночной и селезеночной артерий.IVA стадия — опухоль любого размера, прорастает в соседние структуры и органы (поджелудочная железа, печень, поперечная ободочная кишка, селезенка, брыжейка поперечной ободочной кишки, печеночно-двенадцатиперстная связка, магистральные сосуды). Регионарные метастазы отсутствуют.IVB стадия — опухоль той же степени местного распространения с любыми вариантами регионарных метастазов или опухоль меньшей степени распространения с наличием неудалимых регионарных метастазов, или опухоль любой степени местного распространения с клинически определяемыми отдаленными гематогенными либо лимфогенными метастазами.В классификации по системе TNM предусмотрены следующие обозначения:
Т1 — слизистая оболочка, подслизистый слой;
Т2 — мышечный слой, субсерозный слой;
ТЗ — прорастание серозной оболочки;
Т4 — прорастание в соседние структуры.
N1 — перигастральные лимфоузлы не далее 3 см от края опухоли;
N2 — перигастральные лимфоузлы на расстоянии более 3 см от края опухоли или вдоль левой желудочной, общей печеночной, селезеночной или чревной артерии.
Регионарными являются лимфоузлы, расположенные вдоль малой и большой кривизны, вдоль левой желудочной, общей печеночной, селезеночной и чревной артерий.
Локализация процесса в желудке является важным прогностическим критерием. Пятилетняя выживаемость при раках кардиального отдела желудка в 2 раза ниже, чем при раках выходного отдела его. Переход опухоли на пищевод или двенадцатиперстную кишку даже в ранних стадиях процесса после радикального лечения делает прогноз сомнительным.
Анатомическая форма роста опухоли тесно связана с глубиной инвазии стенки желудка. Экзофитные опухоли чаще встречаются в пределах слизистой оболочки желудка, эндофитные в глубжележащих слоях, прорастая всю его стенку. Пятилетняя выживаемость при экзофитных формах роста опухоли в 2 раз выше, чем при эндофитных.
Гистологическое строение опухоли. В настоящее время твердо установлено, что гистологическое строение опухоли, а также степень ее структурной дифференцировки имеют для прогноза заболевания меньшее значение [Василенко В.Х. и др. 1989].Радикальность лечения и его эффективность. Единственным радикальным методом лечения рака желудка является оперативный метод. В I и II стадиях заболевания при любых формах роста опухоли дистального отдела желудка, не распространяющихся выше его угла, производят субтотальную дистальную резекцию желудка; при распространении выше угла желудка — гастрэктомию. При раках кардиального отдела желудка органосохраняющей операцией является проксимальная резекция желудка, при невозможности ее выполнения — гастрэктомия. В последние годы получило распространение комбинированное и комплексное лечение [Мельников РА. и др., 1983], что существенно повышает показатели 5-летней выживаемости. При III и IVA стадиях применяют комбинированные резекции желудка и гастрэктомию.
В неоперабельных случаях используют лучевой и химиотерапевтический методы лечения, как самостоятельно, так и в комбинации. Неоперабельный рак желудка часто приводит к необходимости выполнения паллиативных операций в виде наложения гастроэнтероанастомоза, гастростомии, еюностомии.
Радикальное лечение больных в I—IIIA стадиях заболевания приводит большую часть их к клиническому излечению (кроме больных в IIIA стадии с распространением опухоли на двенадцатиперстную кишку или пищевод), в IIIБ и IVA стадиях у большинства больных возникают рецидивы или метастазы, сложно поддающиеся лечению. Следовательно, при радикальном лечении больных раком желудка в I—IIIA стадиях клинический и трудовой прогнозы благоприятны, в IIIБ и IVA стадиях — сомнительны, в IVB — неблагоприятны.
Осложнения и последствия
Наиболее частыми послеоперационными осложнениями радикального лечения больных раком желудка являются несостоятельность швов желудочно-кишечного или пищеводно-кишечного анастомозов с развитием свищей, абсцессов в брюшной полости, грыж, которые в ряде случаев являются причиной утяжеления инвалидности.
К наиболее частым последствиям оперативного лечения рака желудка относятся синдром малого желудка, синдром приводящей петли, рефлюкс-эзофагит, хронический гастрит культи желудка, анастомозит (с последующим исходом в рубцевание), анемия, нарушения функции пищеварения, упадок питания, астенизация нервной системы.
Последствия радикального лечения в значительной степени зависят от объема операции и ее способа.
Субтотальная дистальная резекция желудка с анастомозом по способу Бильрот-I сохраняет пассаж пищи по двенадцатиперстной кишке и сопровождается наименьшей частотой и степенью выраженности функциональных расстройств. Однако наложение анастомоза этого типа нередко ограничено требованиями абластики.
Значительно чаще накладывают анастомоз по способу Бильрот-II. После этой операции в отдаленном периоде чаще возникают тяжелые нарушения функций желудочно-кишечного тракта и метаболические сдвиги в организме больного, что примерно в 20% случаев приводит к инвалидности или ее утяжелению.
Тяжелые формы расстройств после субтотальной дистальной резекции желудка с анастомозом по Бильрот-I встречаются в несколько раз реже, чем с анастомозом по способу Бильрот-II. При способе Бильрот-I самостоятельное значение в решении вопросов трудоспособности на МСЭ имеют синдром малого желудка, хронический гастрит и анастомозит с исходом в рубцовый стеноз, при способе Бильрот-II — синдром приводящей петли, синдром малого желудка, хронический гастрит культи желудка (при первичном освидетельствовании).
При повторном освидетельствовании на МСЭ в первой группе больных чаще всего отмечаются хронический гастрит культи желудка, анемия, нарушение функции пищеварения, упадок питания. Во второй группе больных — синдром приводящей петли, хронический гастрит культи желудка, анемия, демпинг-синдром. Следует отметить, что демпинг-синдром, гипогликемический синдром средней и тяжелой степени возникают у радикально оперированных больных раком желудка очень редко (в отличие от язвенной болезни) и характеризуются почти полным отсутствием вегетативного компонента. К наиболее частым функциональным расстройствам после проксимальной резекции желудка и гастрэктомии относятся рефлюкс-эзофагит и регургитация, которые наблюдаются у 80-86% оперированных и нередко носят выраженный характер. Что касается функции пищеварения, снижения массы тела, анемии, астенизации нервной системы, то они встречаются у подавляющего числа больных этой группы.
Комбинированные операции с резекцией смежных органов, желудочно-кишечного тракта часто приводят к выраженному нарушению функции пищеварения и требуют длительной адаптации организма к новым условиям.
Развивающийся астеноневротический синдром характеризуется адинамией, апатией, повышенной утомляемостью, нервно-психиЧескими нарушениями. В проявлении страдания выявляют две формы: соматогенную астению и синдром диэнцефальных нарушений со стойкими сдвигами в психическом состоянии больных. Соматогенная астения характеризуется психическом слабостью, повышенной раздражительностью, плаксивостью, снижением интеллекта. Синдром диэнцефальных нарушении проявляется гипергидрозом, расстройствами терморегуляции, анозом, гипотонией, ортостатическими феноменами, коллаптоидными состояниями, парестезиями, стойкими нарушениями сна и упорными головными болями. Психические нарушения проявляются изменениями особенностей личности, слабодушием, резким сужением круга интересов, заторможенностью и постепенно приобретают стойкий характер. Степени нарушений функций других постгастрорезекционных синдромов указаны в главе «Последствия хирургического лечении язвенной болезни желудка и двенадцатиперстной кишки».
Критерии и ориентировочные сроки ВУТ.
Критерием ВУТ является постановка диагноза «Рак желудка». При радикальном лечении в ранних стадиях процесса без выраженных последствий ВУТ — в пределах до 10 мес, при IIIБ и IVA стадиях — до 4 мес. В случае отказа от радикального лечения или его невозможности, а также после паллиативных операций ВУТ — до 2 мес.Противопоказанные виды и условия труда.
Больным, оперированным по поводу рака желудка, противопоказаны все виды работ со значительным физическим напряжением, т. е. труд III и IV категорий тяжести;
— все виды работ, препятствующие соблюдению режима питания (частого и дробного);
— работа с токсичными веществами и ионизирующей радиацией, источниками инфракрасного излучения и электромагнитного поля радиочастот, вибрацией;
— монотонный труд с заданными темпом и ритмом производства, вынужденным положением тела, с частыми наклонами туловища;
— при развитии астеноневротического синдрома труд с выраженным нервно-психическим напряжением (принятие ответственного решения в короткий отрезок времени при поступлении множественной информации).Показания для направления на МСЭ. Направлению на МСЭ подлежат:
— радикально оперированные больные на ранних стадиях без последствий, работающие в противопоказанных видах и условиях труда;
— радикально оперированные больные на ранних стадиях заболевания и при постгастрорезекционных синдромах средней и тяжелой степеней;
— больные после радикального лечения на IIIБ и IVA стадиях заболевания без последствий — в связи с сомнительным прогнозом;
инкурабельные больные и больные после паллиативного лечения — в связи с неблагоприятным прогнозом.Стандарты обследования при направлении на МСЭ:
— рутинные анализы;
— рентгеноскопия желудка;
— фиброгастродуоденоскопия с биопсией;
—УЗИ печени и поджелудочной железы;
— копрограмма.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ РАКЕ ЖЕЛУДКА В 2020 ГОДУ
ПРИ ПЕРВИЧНОМ ОСВИДЕТЕЛЬСТВОВАНИИ В БЮРО МСЭ:
Инвалидность не устанавливается в случае, если у больного имеется:
Рак желудка I стадии (T1N0M0) после радикального лечения при отсутствии или наличии незначительных послеоперационных осложнений.
Инвалидность 3-й группы устанавливается в случае, если у больного имеется:
1. Рак желудка I стадии после радикального лечения при развитии постгастрорезекционных синдромов II степени.
2. Рак желудка II стадии после радикального лечения без местных и/или общих осложнений.
3. Гастрэктомия с последствиями оперированного желудка I степени.
Инвалидность 2-й группы устанавливается в случае, если у больного имеется:
1. Рак желудка II, III стадии (T1,2,3N1,2,3M0) после радикального лечения при наличии местных и/или общих осложнений и последствий лечения.
2. Рак желудка после паллиативного лечения со стабилизацией опухолевого процесса.
3. Гастрэктомия с последствиями оперированного желудка II или III степени.
Инвалидность 1-й группы устанавливается в случае, если у больного имеется:
Рак желудка IV стадии (T1,2,3,4N,1,2,3M0,1), инкурабельное состояние.
Источник таблицы
ПРИ ПОВТОРНОМ ОСВИДЕТЕЛЬСТВОВАНИИ В БЮРО МСЭ:
При повторном освидетельствовании перспективы установления (продления) инвалидности зависят от: степени нарушенных функций организма после проведенного лечения, наличия ремиссии или возникновения рецидивов, метастазов, осложнений, продолженного роста опухоли после радикального лечения, а также с учетом неэффективности проводимой терапии.
Обычно (как правило) подходы при повторном освидетельствовании следующие.
Инвалидность не устанавливается в случае, если:
– в ходе предшествующего освидетельствования больному устанавливалась инвалидность 3-й группы и у него не имеется: рецидивов, метастазов опухоли, инвалидизирующих последствий проведенного противоопухолевого лечения, сопутствующей инвалидизирующей патологии и противопоказаний в характере и условиях труда по основной профессии.
Инвалидность 3-й группы устанавливается:
1. В случае, если ходе предшествующего освидетельствования больному устанавливалась инвалидность 2-й группы и у него не имеется: рецидивов, метастазов опухоли, инвалидизирующих последствий проведенного противоопухолевого лечения, сопутствующей инвалидизирующей патологии, противопоказаний в характере и условиях труда по основной профессии (для постепенного вовлечения в трудовую деятельность с учетом возможного риска рецидивов, метастазов опухоли у больного, ранее признававшегося инвалидом 2-й группы).
2. В случае наличия стойкого умеренно выраженного нарушения функции организма (в том числе при развитии постгастрорезекционных синдромов II степени).
Инвалидность 2-й группы устанавливается:
1. В случае появления с момента предыдущего освидетельствования рецидивов (метастазов) опухоли (если ранее больному устанавливалась инвалидность 3-й или 2-й группы) – при условии отсутствия стойких значительно выраженных нарушений функций организма.
2. В случае наличия у больного последствий проведенного противоопухолевого лечения и/или сопутствующей патологии, приводящих к стойкому выраженному нарушению функций организма (в том числе при развитии постгастрорезекционных синдромов III степени).
Инвалидность 1-й группы устанавливается в случае, если у больного имеется:
1. Терминальное, инкурабельное состояние, нуждаемость в постоянной посторонней помощи, уходе, надзоре.
2. Стойкое значительно выраженное нарушение функций организма.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ РАКЕ ЖЕЛУДКА У ДЕТЕЙ В 2020 ГОДУ
Категория “ребенок-инвалид” не устанавливается:
– после завершения лечения и достижения стойкой ремиссии (5 лет и более) с благоприятным онкопрогнозом.
Категория “ребенок-инвалид” устанавливается:
– при первичном освидетельствовании с любым видом и формой злокачественного новообразования на весь период лечения.
Согласно пункту 16а) приложения к Постановлению Правительства РФ от 20.02.2006 N 95 (ред. от 14.11.2019) “О порядке и условиях признания лица инвалидом”:
16. Категория “ребенок-инвалид” сроком на 5 лет устанавливается:
а) при первичном освидетельствовании детей в случае выявления злокачественного новообразования, в том числе при любой форме острого или хронического лейкоза.
Получить официальное заключение о наличии (или отсутствии) оснований для установления инвалидности больной может только по результатам своего освидетельствования в бюро МСЭ соответствующего региона.
Порядок оформления документов для прохождения МСЭ (включая и алгоритм действий при отказе лечащих врачей направлять больного на МСЭ) достаточно подробно расписан в этом разделе форума:
Оформление инвалидности простым языком
Источник
Источник
О получении инвалидности вследствие утраты верхних или нижних конечностей, зрения, слуха и прочих заболеваний известно широкому кругу людей, поскольку человек теряет возможность к нормальной жизнедеятельности в той или иной степени.
Что же касается внутренних органов? К примеру, положена ли инвалидность при спленэктомии так называемом удалении селезенки? Насколько меняется жизнь человека, и что необходимо учитывать при потере данного органа?
На протяжении довольно долгого времени селезенку относили к второстепенным органам. Древние эскулапы утверждали, что особенно беречь ее не стоит, в отличие от других участков тела. Но такое мнение бытовало, пока ученые досконально не изучили ее строение и выполняемые функции.
Расположена селезенка в левом подреберье в промежутке, образованном между 9 и 11 ребрами. Внешне она напоминает кофейное зерно, и анатомически разделяется на головку, тело и хвост. Размерами не превышает кулак средней величины.
Селезенка является одним из органов, которые имеют множество кровеносных сосудов. Кровь, попадающая в нее, получает необходимую порцию созревших лейкоцитов – клеток, которые обеспечивают иммунную защиту всего организма.
Также в селезенке осуществляется утилизация старых, не способных выполнять свою функцию клеток крови, различных микроорганизмов (вирусов, бактерий) чужеродных частиц, проникших в кровоток. Кроме этого, описываемый орган играет важную роль в процессах кроветворения и коагуляции (свертывания) крови.
Когда выполняется спленэктомия?
В человеческом теле нет ненужных либо лишних органов, поэтому селезенку, как и многие другие, удаляют исключительно по медицинским показаниям. Оперативное вмешательство по данному поводу проводится в таких ситуациях, как:
- Разрыв селезенки, независимо от причин к нему приведших. Это могут быть травмы, новообразования, инфекционные болезни (к примеру, мононуклеоз), острая интоксикация, прием лекарственных препаратов и т.д.
- Травматические повреждения селезенки, несовместимые с выполнением в дальнейшем возложенных на нее функций.
- Нарушение целостности кровеносных сосудов органа. Внутреннее кровотечение.
- Увеличение селезенки вследствие какого-либо патологического процесса (абсцесса).
- Миелофиброз – замещение фиброзными тяжами тканей костного мозга.
- Лейкемия, лимфома и раковые опухоли органа различного происхождения.
- ВИЧ-инфекция, и некоторые другие аутоиммунные болезни.
Справка! Спленэктомия бывает экстренной (зачастую при травмах) и плановой, что обусловлено протекающими в органе патологическими процессами.
Положена ли инвалидность?
При всем многообразии функций селезенки жить практически полноценно без нее можно, поэтому при удалении данного органа человек не становится инвалидом, а лишь на время утрачивает частично трудоспособность.
Следует отметить, что группа инвалидности если и дается в данном случае, то зачастую спленэктомия сопровождается какими-либо сопутствующими диагнозами, усложняющими состояние здоровья человека.
Учитывая вышесказанное о том, что удаление селезенки в большинстве случаев не является причиной получения группы инвалидности, можно обратиться к юридическим аспектам, касающимся данной ситуации. Правовые положения относительно спленэктомии в последнее время несколько изменились.
На текущий момент используется 7 критериев, которые применяются для установления инвалидности, это способность:
- к самообслуживанию,
- самостоятельному передвижению,
- трудовой деятельности,
- общению,
- обучению,
- контролю собственного поведения,
- определению в пространстве и времени (ориентации).

По ныне действующему законодательству, если у человека присутствует нарушение определенной степени одного из перечисленных критериев, ему может быть установлена та или иная группа нетрудоспособности. Существует целый свод правил, которыми руководствуются врачи при проведении медико-социальной экспертизы (МСЭ).
Если после проведения спленэктомии у человека не определяется никаких нарушений обычной жизнедеятельности, то возможность получения инвалидности не рассматривается. Как правило, в таких случаях присвоение группы подразумевает наличие каких-либо сопутствующих диагнозов, лишающих человека нормального существования.

Несколько основных функций селезенки
Что нужно для прохождения МСЭ
Единственным способом, позволяющим узнать, положена ли инвалидность после удаления селезенки, является проведение медицинской экспертизы. Только комиссия может с точностью установить состояние здоровья организма после выполнения комплексной оценки всех результатов анализов и других необходимых методов диагностики.
МСЭ предоставит объективное заключение, в котором будет указано, насколько стойко и резко выражены расстройства функционирования организма вследствие удаления селезенки. Обоснования для руководства МСЭ: «Правила признания лица нетрудоспособным. Пункт №7». Постановление №95 утверждено Правительством РФ от 20.02.2002 г.
Первое, что нужно сделать для выяснения, возможно ли получить инвалидность после спленэктомии, это обратиться в поликлинику и проконсультироваться с участковым терапевтом. Если он посчитает целесообразным по состоянию здоровья пациента пройти МСЭ, то выпишет ему направление на комиссию и на прохождение всех необходимых исследований.
Последствия для пациентов
Удаление селезенки может по-разному повлиять на дальнейшую жизнь человека, все зависит от сопутствующих заболеваний, возраста, образа жизни и еще многих факторов. Безусловно, существует множество вариантов развития событий, однако, есть одна опасность, которая подстерегает практически всех прооперированных пациентов по данному поводу.
После спленэктомии сильно пострадает иммунная система, лишаясь одного из основных поставщиков лейкоцитов. Поэтому такие пациенты становятся наиболее уязвимыми для заражения различными заболеваниями вирусной и инфекционной природы.
Им придется относиться к себе очень бережно, не забывать и не отказываться от вакцинаций, чтобы снизить вероятность простудных болезней особенно в холодное время года. При этом после удаления селезенки не только запросто «подхватить» инфекцию, но и все остальные заболевания человек будет переносить гораздо тяжелее.
В большинстве ситуаций они сопровождаются различными осложнениями, представляющими серьезную угрозу для здоровья и даже жизни пациента. Поэтому у таких людей существенно повышается риск смертности от самой незначительной, на первый взгляд, простуды.
В медицинской практике отмечено, что наиболее подвержены всевозможным заболеваниям и негативным последствиям люди, которые перенести данную операцию в последние 2 года. И, к сожалению, также уязвимы малыши возраста менее пяти лет.
Источник
