Содержимое желудка натощак у ребенка
Общеклиническое исследование желудочного содержимого
Желудочный сок – секрет желёз, расположенных в слизистой оболочке желудка; он участвует в сложном процессе пищеварения и секретируется через 5-10 мин после приёма пищи. Вне пищеварения желудочный сок не выделяется. Исследование желудочного сока имеет важное значение для оценки функционального состояния желудка. Оно включает изучение физико-химических свойств и микроскопическое исследование. Основной метод функционального исследования секреции желудка – фракционное зондирование с применением стимулятора желудочной секреции (пробного завтрака). Суть метода заключается в том, что после введения зонда в желудок извлекают всё содержимое желудка – порция натощак; в дальнейшем в отдельную посуду каждые 15 мин собирают 4 порции желудочного сока. Раздражителем при этом является введённый в желудок зонд (первая фаза секреции или базальная секреция); затем через зонд в желудок вводят пищевой раздражитель (капустный сок или мясной бульон, «алкогольный» или «кофеиновый» завтрак). Через 10 мин после введения пищевого раздражителя извлекают 10 мл желудочного содержимого, а еще через 15 мин откачивают всё содержимое желудка – остаток пробного завтрака. В дальнейшем в течение часа через каждые 15 мин извлекают в отдельные стаканчики всё желудочное содержимое (вторая фаза секреции или стимулированная секреция).
Показатели желудочного содержимого
Цвет. В норме желудочный сок желтовато-белого цвета. Примесь крови придаёт желудочному соку различные оттенки красного цвета: при свежем кровотечении – алый, если кровь находилась в желудке длительное время – коричневый. Жёлчь придаёт желудочному соку зелёный цвет, так как билирубин жёлчи переходит в биливердин. При ахилии биливердин не образуется и желудочный сок при примеси жёлчи имеет жёлтый оттенок.
Запах. В норме желудочный сок запаха не имеет. Гнилостный запах появляется при гипосекреции или отсутствии соляной кислоты, застое и брожении содержимого желудка, стенозе, распаде опухоли, гниении белков. При отсутствии соляной кислоты может появляться запах органических кислот – уксусной, молочной, масляной.
Объём желудочного сока. Определяют количество содержимого натощак, объём базальной секреции, объём желудочного содержимого, извлекаемого через 25 мин после пробного завтрака (остаток) и часовое напряжение секреции. Часовым напряжением называется объём желудочного сока, выделенного за 1 час. Например, часовым напряжением I фазы секреции считается сумма объёмов 2, 3, 4-й и 5-й порций после введения зонда (без пробного завтрака). Часовым напряжением II фазы секреции считается сумма объёмов 8-, 9-, 10- и 11-й порций или 3-, 4-, 5- и 6-й порций после введения пробного завтрака.
Кислотность. Для суждения о кислотообразующей функции желудка определяют ряд показателей.
- Общая кислотность – сумма всех содержащихся в желудочном соке кислых продуктов: свободной и связанной соляной кислоты, органических кислот, кислых фосфатов и сульфатов.
- Связанная соляная кислота – недиссоциированная соляная кислота белково-солянокислых комплексов в желудочном соке; при гастрите, кровоточащей язве, распаде опухоли количество белков в желудке увеличивается, при этом может нарастать и содержание связанной соляной кислоты.
- Свободная соляная кислота – диссоциированная на ионы Н+ и CL-.
- Дебит соляной кислоты – абсолютное количество соляной кислоты, выделившееся за определённое время.
- Кислотный остаток – все кислые компоненты желудочного сока, кроме соляной кислоты, то есть кислые соли и органические кислоты.
Референтные показатели секреции желудка
Секреция желудка | Кислотность, титрационные единицы | Дебит HCl, ммоль/ч | Дебит свободной HCl, ммоль/ч | Объём желудочного содержимого, мл | |
общая HCl | свободная HCl | ||||
| Натощак | До 40 | До 20 | До 2 | До 1 | До 50 |
| Базальная стимуляция (I фаза) | 40-60 | 20-40 | 1,5-5,5 | 1-4 | Часовое напряжение секреции – 50-100 |
| Стимуляция по Лепорскому (II фаза) | 40-60 | 20-40 | 1,5-6 | 1-4,5 | Остаток до 75. Часовое напряжение секреции – 50-110 |
Концентрация пепсина. Референтные значения концентрации пепсина, определяемого методом Туголукова, составляют: натощак 0-21 г/л, после пробного капустного завтрака – 20-40 г/л. Концентрация пепсина – важный показатель в диагностике ахилии – состояния, при котором в желудочном соке отсутствуют соляная кислота и пепсин. Ахилия может быть выявлена при анемии Аддисона-Бирмера, что не свойственно другим формам витамин В12-дефицитных анемий. Ахилия, сопутствующая особой форме гастрита – ригидному гастриту, требует дополнительных исследований для исключений рака желудка.
В клинической практике исследуют нестимулированную (базальную) и стимулированную желудочную секрецию. В качестве стимуляторов применяются энтеральные (капустный отвар, мясной бульон, алкогольный завтрак) и парентеральные (гастрин и его синтетические аналоги, например, пентагастрин, гистамин) стимуляторы.
Показатели стимулированной гистамином желудочной секреции
Гистамин – один из сильнейших стимуляторов желудочной секреции, вызывающий в зависимости от дозы субмаксимальную и максимальную гистаминовую секрецию. Отмечена прямая зависимость между массой функционирующих обкладочных клеток и дебитом соляной кислоты после максимальной гистаминовой стимуляции. Уменьшение количества функционирующих обкладочных клеток отражается соответственно на объёме кислотной секреции. Гистамин применяют для дифференцировки органической ахлоргидрии, зависящей от атрофических изменений слизистой оболочки желудка, и функциональной, связанной с торможением желудочной секреции.
Референтные величины (норма) основных показателей базальной, субмаксимальной и максимальной секреции желудка при стимуляции гистамином
Основные показатели | Секреция желудка | ||
секреции желудка | базальная | субмаксимальная | максимальная |
Объём желудочного сока, мл/ч | 50-100 | 100-140 | 180-120 |
Общая кислотность, титрационные единицы | 40-60 | 80-100 | 100-120 |
Свободная HCL, титрационные единицы | 20-40 | 65-85 | 90-110 |
Кислотная продукция (дебит HCL), ммоль/ч | 1,5-5,5 | 8-14 | 18-26 |
Пепсин по Туголукову: | |||
концентрация, мг% | 20-40 | 50-65 | 50-75 |
дебит, мг/ч | 10-40 | 50-90 | 90-160 |
Если при исследовании со стимуляцией гистамином в желудочном соке обнаруживают соляную кислоту, то ахлоргидрию, выявленная ранее зондированием без применения гистамина, расценивают как функциональную. При органической ахлоргидрии после введения гистамина свободная соляная кислота не появляется. Органической ахлоргидрией сопровождается анемия Аддисона-Бирмера, атрофический гастрит и рак желудка. Функциональная ахлоргидрия возможна при многих патологических процессах, сопровождающихся угнетением желудочной секреции, в ряде случаев может быть реакцией на само зондирование.
Простой и двойной гистаминовый тесты (подкожное введение раствора гистамина гидрохлорида в дозе 0,08 мл/кг) относятся к методам субмаксимальной стимуляции желудочной секреции. При максимальном гистаминовом тесте Кейя подкожно вводят раствор гистамина дигидрохлорида из расчёта 0,024 мг/кг. За 30 мин до введения гистамина вводят 2 мл 2% раствора хлоропирамина для предупреждения токсического действия гистамина.
Микроскопическое исследование. Микроскопически исследуют порцию желудочного сока, полученную натощак: в норме находят ядра лейкоцитов и незначительное количество эпителиальных клеток. Большое количество неразрушенных лейкоцитов и эпителиальных клеток характерно для ахлоргидрии. Единичные эритроциты могут появляться в желудочном соке в результате травмы слизистой оболочки желудка зондом. Значительное количество эритроцитов может быть обнаружено при язвенной болезни желудка, изъязвлённом раке желудка.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Источник
Оглавление
- Показания к проведению гастроскопии и ограничения по возрасту
- Проведение процедуры
- Подготовка к процедуре
- Преимущества проведения диагностики в МЕДСИ
Гастроскопия детям назначается с целью исследования желудка, пищевода, а в некоторых случаях еще и двенадцатиперстной кишки. Проводится диагностика путем поэтапного визуального осмотра слизистых поверхностей верхнего отдела ЖКТ (желудочно-кишечного тракта). Обеспечить качественное обследование позволяет современное специализированное оборудование экспертного класса. Детская гастроскопия выполняется с использованием гибких эндоскопов, которые представляют собой подвижные трубки диаметром от 0,5 до 1,3 см.
В зависимости от применяемой технологии и объемов исследования различают 3 вида диагностики:
- ФГС. Стандартная фиброгастроскопия направлена на оценку состояния исключительно пищевода и полости желудка. Ее назначают в большинстве случаев для общей диагностики при подозрениях на различные заболевания верхнего отдела ЖКТ
- ФГДС. Фиброгастродуоденоскопия позволяет провести осмотр еще и двенадцатиперстной кишки
- ВЭГДС. Видеоэзофагогастродуоденоскопия представляет собой современный вариант проведения обследования. Он позволяет врачу зафиксировать все полученные данные на диске или флеш-накопителе, архивировать их, передать другим специалистам для совместного ведения пациента и постоянного контроля его состояния (в том числе для наблюдения в динамике, оценки эффективности проведенного ранее лечения, целесообразности применения различных препаратов и др.)
Показания к проведению гастроскопии и ограничения по возрасту
Основные показания к обследованию разделяют на плановые и экстренные. Первые определяются при наличии систематически повторяющихся симптомов заболеваний. Также плановая диагностика проводится при наблюдении за патологией, которая уже была обнаружена ранее.
Ее назначают при:
- Пороках развития желудочно-кишечного тракта
- Болях в животе
- Выявленных заболеваниях поджелудочной железы, желудка, желчевыводящих путей и иных органов
- Наличии новообразований в пищеводе, двенадцатиперстной кишке и др.
- Систематической рвоте или постоянном срыгивании (рефлюксе) у новорожденных
- Невозможности употребления пищи (ощущении комка в области пищевода)
- Отрыжке и изжоге
- Потере веса или недостаточной его прибавке
Экстренное обследование назначается при острых состояниях, которые требуют неотложного вмешательства с целью стабилизации состояния ребенка.
К ним относят:
- Желудочные кровотечения
- Подозрения на наличие в желудке или пищеводе посторонних предметов
- Пороки развития у новорожденных
- Острую кишечную непроходимость и др.
Важно! При наличии медицинских показаний гастроскопия желудка и иных органов может быть выполнена даже новорожденному ребенку. Обследование является относительно безопасным и при правильном проведении в условиях медицинского учреждения не наносит вреда даже самым маленьким пациентам.
При этом следует понимать, что диагностика является неприятной и может спровоцировать целый ряд болезненных ощущений. Это может стать причиной серьезного стресса у малыша. Поэтому назначать данное обследование тогда, когда имеются какие-либо альтернативы, не следует.
Детям до 3 лет гастроскопия обычно проводится под наркозом (в состоянии медикаментозного сна). Процедура проходит безболезненно и без выраженного дискомфорта. Обычно ребенок быстро забывает о ней. Это обусловлено тем, что во время обследования применяются специальные препараты, которые обеспечивают полное обезболивание и расслабление. При этом ребенок слышит все просьбы врача и может выполнять их.
Гастроскопия ребенку, которому уже исполнилось 3 года, и в более старшем возрасте может проводиться и без седации. Достаточно применить местную анестезию. Большая часть малышей хорошо переносит процедуру, не испытывая серьезных эмоциональных потрясений.
Важно! Особенности обследования в обязательном порядке согласуются с родителями или другими законными представителями маленького пациента. Врачи всегда готовы идти навстречу и подбирать подходящие варианты выполнения диагностики, чтобы достичь ее максимальной безопасности, эффективности и точности.
Проведение процедуры
Во время гастроскопии ребенок располагается на левом боку. Используемый для проведения процедуры гибкий эндоскоп максимально удобен и для врача, и для самого пациента, которому не приходится принимать особое положение (ротовое отверстие, глотка и пищевод должны располагаться на одной прямой). При этом все манипуляции становятся еще и менее травматичными даже для самых маленьких.
Перед введением конец гастроскопа сгибается. Это позволяет придать ему форму, которая на 100% соответствует изгибу ротоглотки. Прибор фиксируется в определенном положении с помощью специальных управляющих рычагов и вводится в глотку. После этого ребенок совершает простое глотательное движение. Благодаря ему нижний сфинктер глотки раскрывается и прибор погружается в пищевод.
О правильности введения можно судить по таким признакам, как отсутствие у ребенка кашля и свободное дыхание. Для облегчения прохождения гастроскопа по пищеводу и для получения высококачественного изображения под небольшим давлением в организм подается воздух. Его объем строго дозируется, что позволяет предотвратить сильное раздувание внутренних органов, провоцирующее не только неприятные ощущения, но и боль.
Обычно процедура занимает 15-20 минут. Благодаря этому сделать гастроскопию можно даже подвижному, активному ребенку. Родителям нужно лишь правильно подготовить чадо, рассказав ему о том, что манипуляции не являются болезненными и волноваться просто не о чем.
Подготовка к процедуре
Исследование проводится на голодный желудок. Ребенку не дают пищу за 8-12 часов до обследования. У младенцев время голодания не должно превышать 6 часов. Если гастроскопия детям проводится в экстренном порядке, вся съеденная пища предварительно удаляется с помощью зонда.
Важно! За 2-3 дня до плановой диагностики следует исключить из рациона ребенка продукты, которые тяжело перевариваются. Последний прием пищи должен состоять из легкоусвояемых продуктов, которые имеют жидкую или кашицеобразную форму.
Детей в сознательном возрасте обязательно следует настраивать на прохождение процедуры. Родителям необходимо объяснить маленьким пациентам важность диагностики, рассказать о том, что исследование поможет выявить болезнь и избавить от боли и иного дискомфорта.
Важно! За 30 минут до процедуры ребенку делают укол атропина. Дозировка всегда подбирается с учетом возраста. Родителям следует сообщить врачу о наличии у малыша врожденных или приобретенных патологий сердечно-сосудистой системы. При некоторых отклонениях атропин противопоказан.
Способ обезболивания также подбирается в соответствии с возрастом, индивидуальными особенностями пациента, тяжестью его состояния и видом диагностики (плановая или экстренная). Анестезия не используется при обследовании детей от рождения до 2 лет. Если гастроскопия требуется ребенку с 3 месяцев до 6 лет, целесообразно проводить ее под наркозом (седацией). Такое обследование является максимально безопасным.
Преимущества проведения диагностики в МЕДСИ
- Опытные врачи-эндоскописты. Наши специалисты повышают квалификацию, проходя обучение в России и за границей. Врачи работают аккуратно и точно
- Современное оборудование экспертного класса. Инновационные установки позволяют зафиксировать малейшие изменения в желудочно-кишечном тракте. Специалисты используют эндоскопическую технику последнего поколения с функцией узкоспектрального освещения и увеличительной эндоскопией
- Возможности для проведения комплексной диагностики. При необходимости одновременно могут выполняться гастроскопия и колоноскопия
- Комфортные условия выполнения процедуры. Наши специалисты аккуратны и внимательны по отношению ко всем пациентам. Они стараются сгладить любой дискомфорт, что позволяет даже самым маленьким легко перенести процедуру
- Возможности для диагностики во сне. Гастроскопия детям в нашей клинике проводится с использованием быстродействующих и безопасных препаратов. Они не наносят вреда организму маленьких пациентов, но устраняют все неприятные ощущения во время процедуры
Если вы хотите, чтобы гастроскопия ребенку в год или в другом возрасте была проведена в нашей клинике в Санкт-Петербурге, позвоните по номеру +7 (812) 336-33-33. Наш специалист запишет вас на диагностику в удобное время.
Источник
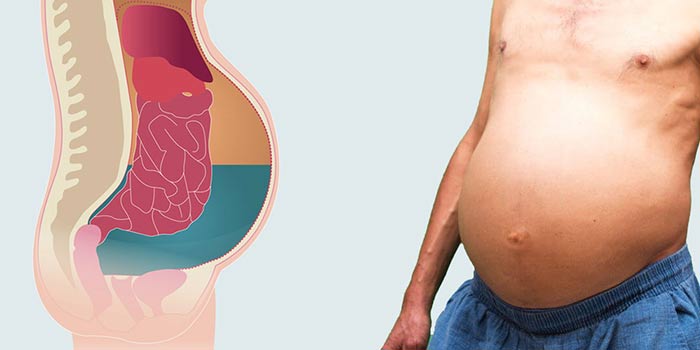
Скопление жидкости в брюшной полости — состояние, которое на языке врачей называется асцитом. Оно не возникает само по себе, это всегда проявление какого-либо заболевания.
Некоторые цифры и факты:
- Чаще всего жидкость в животе скапливается при патологиях печени, две другие распространенные причины — сердечная недостаточность и онкологические заболевания.
- Обычно для того, чтобы скопление жидкости привело к каким-либо симптомам, требуется несколько недель. Но иногда асцит развивается быстрее — в течение нескольких дней.
- В тяжелых случаях в животе накапливается до 35 литров асцитической жидкости.
- Самая распространенная причина этого состояния — цирроз печени. Более чем в 80% случаев к асциту приводит именно он.
Откуда в брюшной полости жидкость?

Брюшная полость — это пространство, в котором находятся органы живота. Сверху оно отграничено от грудной клетки дыхательной мышцей — диафрагмой, снизу — мышцами, которые формируют диафрагму таза. Переднюю стенку брюшной полости образуют мышцы брюшного пресса, заднюю — поясничный отдел позвоночника и поясничные мышцы.
Изнутри брюшная полость выстлана тонкой пленкой из соединительной ткани — париетальным листком брюшины. Последняя переходит на внутренние органы и покрывает их снаружи — это уже висцеральный листок брюшины. Таким образом, брюшная полость — это пространство между париетальным и висцеральным листками брюшины. На деле она представляет собой узкую щель.
В брюшной полости постоянно вырабатывается и всасывается серозная жидкость. Ее главная функция состоит в том, что она играет роль смазки, облегчающей скольжение внутренних органов относительно друг друга. В норме за сутки у взрослого человека в брюшной полости образуется и всасывается около 1,5 литра серозной жидкости. Постоянно она присутствует лишь в небольшом количестве.
Выработка и всасывание серозной жидкости — два процесса, которые в норме постоянно находятся в динамическом равновесии. Если последнее нарушается, то в животе скапливается жидкость, это приводит к некоторым симптомам.
При каких заболеваниях жидкость начинает накапливаться в брюшной полости?
Одна из главных причин асцита — портальная гипертензия, состояние, при котором повышается давление в воротной вене — она собирает кровь от кишечника и селезенки и впадает в печень. Вещества, которые всасываются в кишечнике, в первую очередь попадают в этот сосуд. Печеночные клетки — гепатоциты — перерабатывают некоторые полезные вещества и обезвреживают токсины. Именно из-за этого многие лекарства при приеме в виде таблеток действуют хуже, чем будучи введенными внутривенно: всасываясь в кишечнике, они поступают по воротной вене в печень и разрушаются там.
Причины портальной гипертензии
Если кровоток в воротной вене нарушен, возникает портальная гипертензия. Давление крови повышается, и она просачивается через стенку сосуда в брюшную полость. Это происходит при следующих состояниях:
- цирроз печени, к которому, в свою очередь, приводят вирусные гепатиты B и C, поражение печеночной ткани алкоголем, неалкогольная жировая болезнь печени;
- сердечная недостаточность, при которой возникает застой и повышение давления крови в нижней полой вене, собирающей кровь от нижней части тела, а вслед за ней — в воротной вене;
- обструкция и сдавление воротной вены опухолью;
- синдром Бадда-Киари — тромбоз печеночных вен в месте, где они впадают в воротную вену.
Снижение уровня белков в крови
Второй важный механизм развития асцита — снижение в крови уровня белков-альбуминов, которые обеспечивают онкотическое давление и помогают удерживать жидкость в сосудах. При падении уровня белка в плазме жидкость устремляется в ткани, полости тела. Возникают отеки, асцит, гидроторакс (скопление жидкости в плевральной полости внутри грудной клетки). Такое состояние развивается при патологиях печени (так как печеночные клетки синтезируют альбумины), нарушении функции почек (нефротический синдром, когда много белка теряется с мочой), белковом дефиците при голодании.
Скопление жидкости в животе при злокачественных опухолях
К скоплению жидкости в брюшной полости могут приводить злокачественные опухоли, чаще всего рак яичников, молочной железы, желудка и кишечника, поджелудочной железы, брюшины, матки, легкого, печени.
Причины асцита при онкологических заболеваниях:
- Раковые клетки, которые распространяются по поверхности брюшины, раздражают ее и заставляют вырабатывать избыточное количество жидкости.
- При поражении опухолью лимфатических узлов, последние не могут обеспечить нормальный отток лимфы от брюшной полости.
- Опухоль или метастаз могут находиться в печени и нарушать отток крови по воротной вене.
- При поражении печени гепатоциты перестают нормально производить белки.
Другие причины
Реже к скоплению жидкости в брюшной полости приводят такие патологии, как острый и хронический панкреатит (воспаление в поджелудочной железе), сниженная функция щитовидной железы (гипотиреоз), туберкулез, воспаление брюшины (перитонит).
Классификация
Лишняя жидкость может проникать в брюшную полость разными способами, в зависимости от этого классически выделяют две разновидности асцита:
- Транссудативный возникает из-за повышения давления в воротной вене и снижения онкотического давления крови. При этом в асцитической жидкости обычно мало белка.
- Экссудативный — результат воспаления. Характеризуется высоким содержанием белка в асцитической жидкости.
Такая классификация имеет некоторые недостатки, поэтому в настоящее время чаще используется другая, основанная на сывороточно-асцитическом альбуминовом градиенте (сокращенно — SAAG). Этот показатель обозначает разницу между уровнями белков-альбуминов в сыворотке крови и асцитической жидкости:
- Низкий SAAG характерен для скопления жидкости в животе при воспалительных процессах (панкреатит, перитонит), нарушении функции почек.
- При высоком SAAG асцит, скорее всего, вызван портальной гипертензией или нарушением работы сердца.
Сколько жидкости может скапливаться в животе?
В тяжелых случаях в брюшной полости может скапливаться до 35 литров жидкости. В зависимости от ее объема и клинических проявлений, выделяют три степени асцита:
- Легкая степень: внешние проявления отсутствуют, жидкость можно обнаружить лишь во время ультразвукового исследования.
- Умеренная степень: асцит приводит к умеренному увеличению живота. Обычно это происходит, если в животе скапливается более 400–1000 мл жидкости.
- Тяжелая степень: возникают выраженные симптомы.
Насколько опасно скопление жидкости в животе?
В первую очередь это определяется основным заболеванием. Цирроз и онкопатологии опасны сами по себе, а асцит усугубляет их течение, негативно сказывается на эффективности лечения. Могут возникать осложнения: спонтанный бактериальный перитонит, гепаторенальный синдром (тяжелое нарушение функции почек). При этом прогноз ухудшается. Читайте подробнее о жидкости в брюшной полости при онкологии.
Цены
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара – 50000 руб.
В цену включено:
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
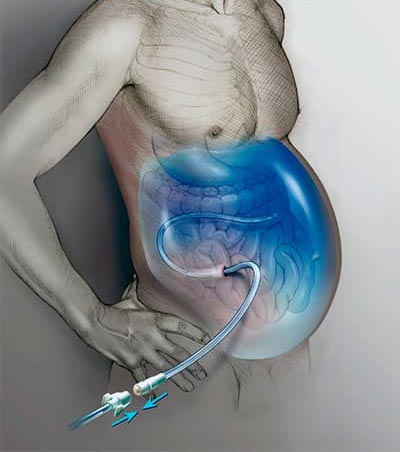
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Удаление жидкости из брюшной полости проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении рака и знаем, что можно сделать.
Источник
