Резекция желудка по ру техника
Этапы и техника гастрэктомии с реконструкцией желудка по Ру
а) Показания для гастрэктомии с реконструкцией желудка по Ру:
– Относительные показания: гастрэктомия в паллиативных ситуациях (< R0); конверсия после предшествующих операций.
– Альтернативные операции: гастрэктомия с тощекишечной вставкой.
б) Предоперационная подготовка:
– Предоперационные исследования: эндоскопия с биопсией и эндоскопическое ультразвуковое исследование, рентгеноскопия верхних отделов желудочно-кишечного тракта, ультразвуковое исследование органов брюшной полости, возможна компьютерная томография.
– Подготовка пациента: назогастральный зонд.
в) Специфические риски, информированное согласие пациента:
– Повреждение селезенки, спленэктомия
– Несостоятельность анастомоза (менее 5% случаев)
– Абсцесс
– Повреждение поперечно-ободочной кишки/ее брыжейки
– Нарушение пассажа пищи (10-30% случаев)
– Панкреатит (3% случаев)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.

е) Доступ при гастрэктомии с реконструкцией желудка по Ру. Верхнесрединная лапаротомия, возможно расширение разреза вниз.
ж) Этапы операции:
– Гастрэктомия с реконструкцией Y-образной петлей по Ру
– Гастрэктомия с формированием резервуара по Ханту-Родино (Hunt-Rodino)
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Дно желудка и селезенка (короткие желудочные сосуды), большая кривизна и поперечно-ободочная кишка/ее брыжейка, дистальный отдел малой кривизны и печеночнодвенадцатиперстной связки, а также задняя стенка желудка и поджелудочная железа расположены близко друг к другу.
– Существует несколько важных сосудистых связей: между левой желудочной артерией, отходящей от чревного ствола, и правой желудочной артерией от печеночной артерии – вдоль малой кривизны; между левой желудочно-сальниковой артерией от селезеночной артерии и правой желудочно-сальниковой артерией от желудочнодвенадцатиперстной артерии – вдоль большой кривизны; между короткими желудочными артериями от селезеночной артерии – в области дна желудка.
Важный венозный ствол вдоль малой кривизны (венечная вена желудка) впадает в воротную вену.
– Предупреждение: отрыв сосудов.
– Приблизительно в 15% случаев в малом сальнике обнаруживается дополнительная левая печеночная артерия, идущая от левой желудочной артерии.
и) Меры при специфических осложнениях:
– Повреждение желчного протока: наложите первичный шов рассасывающимся материалом (4-0 PDS) после введения Т-образной трубки.
– Повреждение селезенки: попытайтесь сохранить селезенку путем гемостаза электро-/сапфировой/аргоноплазменной коагуляцией и наложения гемостатического материала.
к) Послеоперационный уход после гастрэктомии с реконструкцией желудка по Ру:
– Медицинский уход: удалите назогастральный зонд на 3-4 день, удалите дренажи на 7-8 день (оставьте их на более длительный срок при высокой активности амилазы отделяемого), обеспечьте заместительную терапию витамином В12 каждые 3 месяца, возможна поддерживающая терапия ферментами поджелудочной железы.
– Возобновление питания: маленькие глотки жидкости с 4-5 дня. При хорошей переносимости и восстановлении стула разрешите прием твердой пищи с 7-8 дня.
– Функция кишечника: клизма с 3-го дня до восстановления самостоятельного стула.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника гастрэктомии с реконструкцией желудка по Ру:
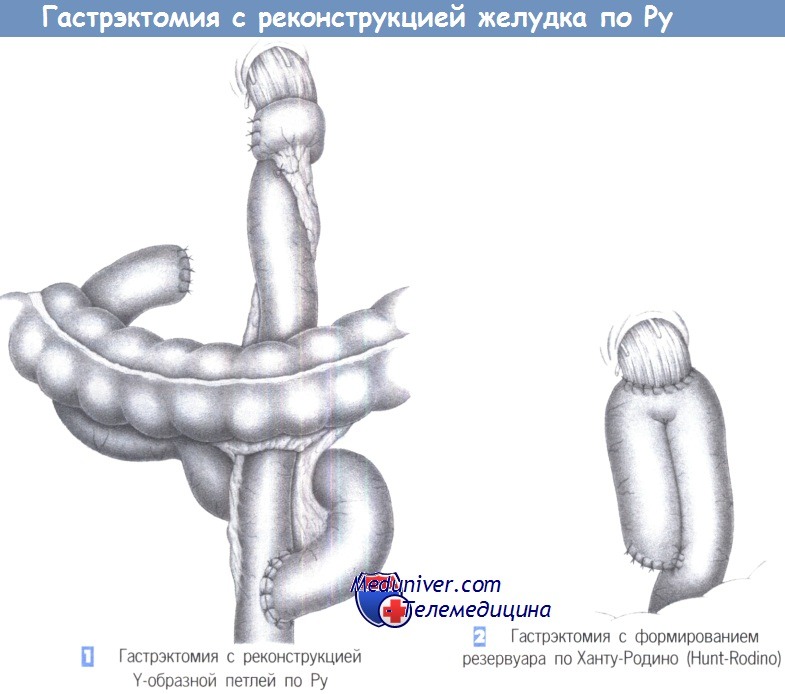
1. Гастрэктомия с реконструкцией Y-образной петлей по Ру. После гастрэктомии мы выполняем реконструкциею Y-образной петлей по Ру, в основном в паллиативных случаях. Используется изоперистальтическая петля тощей кишки длиной 45 см, которая выключается по Ру и подшивается к пищеводу «конец в конец» или, что лучше, «конец в бок».
При показанном здесь анастомозе «конец в бок» создаваемый просвет расположен приблизительно на 5 см дистальнее проксимального конца тощей кишки; конец тощей кишки закрывается наглухо и оборачивается вокруг анастомоза в виде вентральной еюнопликации, чтобы защитить линию швов. Просвет двенадцатиперстной кишки закрывается стандартным образом (скобочный шов с отдельными серозно-мышечными швами), а проксимальная часть тощей кишки анастомозируется с ее дистальной частью «конец в бок» с созданием Y-образной конфигурации по Ру. Реконструированный желудок должен размещаться позадиободочно.
2. Гастрэктомия с формированием резервуара по Ханту-Родино. Для увеличения объема желудка можно предпринять формирование резервуара на проксимальном конце желудка по Ханту-Родино. Для этого приводящая и отводящая петли анастомозируются «бок в бок», чтобы получить резервуар большего объема. Для этого анастомоза может быть использован линейный сшивающий аппарат.
– Также рекомендуем “Этапы и техника холецистэктомии”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
Этапы и техника гастроеюностомии с Y-образной петлей по Ру
а) Показания для гастроеюностомии с Y-образной петлей по Ру:
– Плановые: преобразование из предыдущей формы реконструкции желудочно-кишечного тракта.
– Альтернативные операции: Бильрот I или II.
б) Предоперационная подготовка. Предоперационные исследования: эндоскопия, рентгенография верхних отделов желудочно-кишечного тракта; возможна 24-часовая pH-метрия и изучение движения радиоизотопного вещества в верхних отделах желудочно-кишечного тракта, а также определение уровня желчных кислот.
в) Специфические риски, информированное согласие пациента:
– Повреждение селезенки, спленэктомия
– Кровотечение
– Несостоятельность анастомоза
– Язва анастомоза
– Нарушение пассажа пищи
– Повреждение средней ободочной артерии
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ для гастроеюностомии с Y-образной петлей по Ру. Верхнесрединная лапаротомия.

ж) Этапы операции:
– Выбор верхней петли тощей кишки
– Рассечение брыжейки тощей кишки
– Позадиободочный анастомоз
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Брыжеечные сосудистые аркады в области тонкой кишки всегда позволяют создать Y-образную петлю по Ру, которую можно без натяжения анастомозировать с культей желудка.
– Рассечение брыжейки тощей кишки необходимо выполнять осторожно, поэтапно, особенно у пациентов с ожирением, чтобы гарантировать достаточное кровоснабжение в области анастомоза. Вначале нужно рассечь ножницами брюшину с каждой стороны, применяя трансиллюминацию, что особенно важно при очень толстой брыжейке.
и) Меры при специфических осложнениях. Если какой-либо из двух концов тонкой кишки не получает достаточного кровоснабжения после рассечения ее брыжейки (кровотечение из края разреза), то необходима ререзекция.
к) Послеоперационный уход после гастроеюностомии с Y-образной петлей по Ру:
– Медицинский уход: удалите назогастральный зонд на 3-4 день, удалите дренажи на 5-7 день.
– Возобновление питания: маленькие глотки жидкости с 4-5 дня, твердая пища – после первого самостоятельного стула. – Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
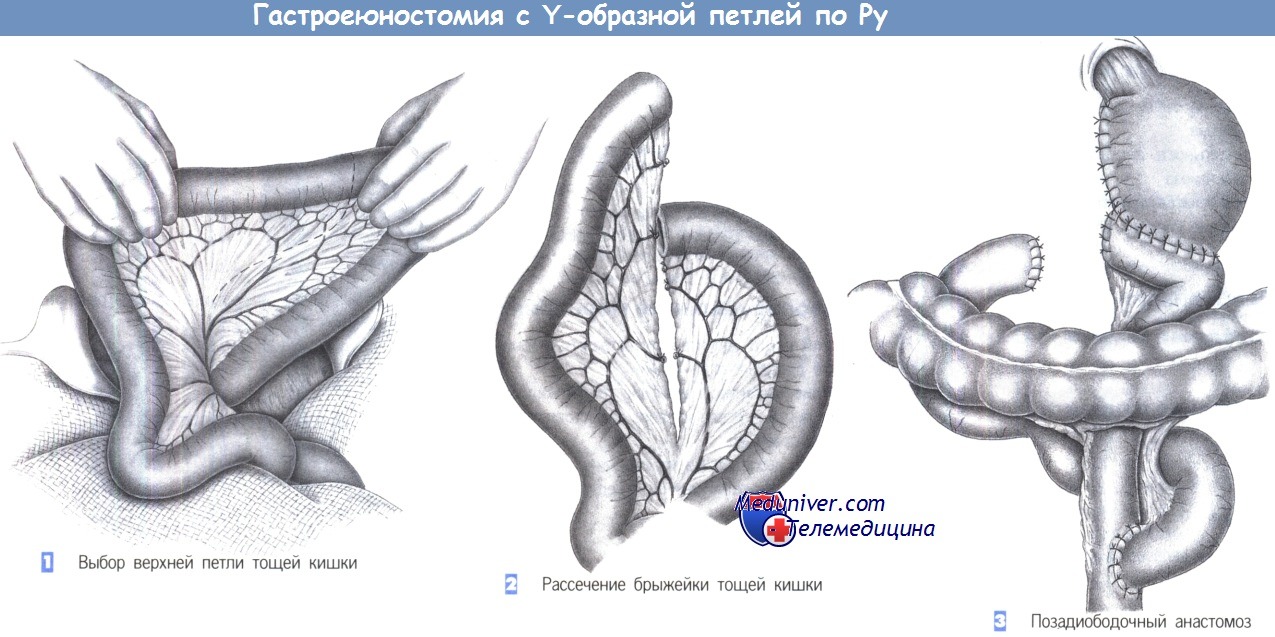
1. Выбор верхней петли тощей кишки. Выбор петли тощей кишки зависит от местоположения сосудистой аркады, которое определяется при трансиллюминации. Пересечение по выбранной линии резекции брыжейки не должно нарушить перфузию краев пересеченной кишки и обеспечить адекватную длину той части кишки, которая выводится в верхний отдел живота.
Следует сохранить не менее 20 см тощей кишки от двенадцатиперстно-тощекишечного изгиба.
2. Рассечение брыжейки тощей кишки. Вначале при трансиллюминации каутером пересекается бессосудистая часть брыжейки. Сосуды пересекаются и перевязываются между зажимами Оверхольта. Сосуды большого калибра требуют перевязки с прошиванием.
3. Позадиободочный анастомоз. После создания адекватного окна в бессосудистой зоне брыжейки поперечно-ободочной кишки слева от средней ободочной артерии дистальная часть тощей кишки проводится в верхний отдел живота, где однорядным швом через все слои выполняется гастроеюностомия «конец в конец».
Непрерывность желудочно-кишечного тракта восстанавливает еюноеюностомия «конец в бок» с использованием аналогичной техники. Следует избегать какого-либо перекрута изолированной петли тонкой кишки.
Видео техника резекции желудка по Ру
– Также рекомендуем “Этапы и техника гастрэктомии с реконструкцией по Лонгмайру”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
Гастрэктомия и резекция желудка по Ру. Показания, техника выполнения.
Гастрэктомия — хирургическое вмешательство, подразумевающее тотальное (полное) удаление желудка с наложением пищеводно-кишечного соустья (анастомоза).
Основным показанием к операции является рак желудка.
Техника операции. На связки желудка накладываются зажимы, питающие его сосуды лигируются. Орган отсекается от связок, пищевода и двенадцатиперстной кишки. После удаления желудка вместе с большим и малым сальником, связками, регионарными лимфатическими узлами между пищеводом и тощей кишкой в 30—40 см от двенадцатиперстно-тощекишечного изгиба накладывается пищеводно-тонкокишечный анастомоз по типу «конец в бок». Петлю тощей кишки проводят в отверстие брыжейки поперечной ободочной кишки и соединяют с пищеводом двухрядным кишечным швом с дополнительным наложением энтероэнтероанастомоза между приводящей и отводящей петлями тощей кишки.
Способ Ру – резекция желудка с позадиободочным анастомозом и У – образным гастроэнтероанастомозом. Тощую кишку пересекают на расстоянии 20 см от связки Трейца. Дистальный конец её ушивают, проводят через отвестие в брыжейке поперечной ободочной кишки и анастомозируют с нижней третью просвета культи желудка. Культю кишки фиксируют выше анастомоза к вновь созданной малой кривизне. Проксимальный отдел кишки, приводящую петлю анастомозируют с отводящей на 15 – 20 см ниже гастроэнтероанастомоза по типу конец в бок. Культю желудка подшивают к окну в брыжейке поперечной ободочной кишки.
-
Принципы и техника наложения кишечного шва. Классификация кишечных швов.
Кишечный шов – собирательное понятие, объединяющее все виды швов, которые накладывают на полые органы (пищевод, желудок, тонкую и толстую кишки).
Принципы наложения кишечного шва
1. Герметичность – достигается путем соприкосновения серозных оболочек сшиваемых поверхностей.
-
Гемостатичностъ – достигается захватом в шов подслизистой основы полого органа (шов должен обеспечивать гемостаз, но без значительного нарушения кровоснабжения стенки органа по линии шва). -
Атравматичность -
Прочность – достигается путем захватывания в шов подслизистого слоя, где располагается большое количество эластических волокон. -
Асептичностъ (чистота, неинфицированность) – это требование выполняется, если не захватывается в шов слизистая оболочка органа (применение «чистых» однорядных швов или погружение сквозных (инфицированных) швов «чистым» серозно-мышечным швом).
Техника наложения кишечного шва
Способ, включающий прокалывание кишечной стенки и завязывание нити на серозной оболочке, отличающийся тем, что, с целью точной адаптации однородных слоев сшиваемых стенок кишки, ликвидации интрамуральной полости между рядами наложенных швов, проводят нить субсерозно через мышечный и подслизистый слой кишечной стенки со стороны торца с одной стороны, а затем с противоположной стороны через те же слои в обратном направлении, после чего концы нити перекрещивают, проводят субсерозию с выколом на серозной оболочке каждой стороны и завязывают.
Классификация кишечных швов
-
В зависимости от способа наложения
-
ручной; -
механический – накладывается специальными аппаратами; -
комбинированный.
-
В зависимости от того, какие спои стенки захватываются в шов
-
серо-серозные; -
серозно-мышечные; -
слизисто-подслизистые; -
серезно-мышечно-подслизистые; -
серозно-мышечно-подслизисто-слизистые (сквозные). Сквозные швы являются инфицированными («грязными»).
Швы, не проходящие через слизистую оболочку, называют неинфицированными («чистыми»).
-
В зависимости от рядности кишечных швов
-
однорядные швы (Матешука) – нить проходит через края серозной, мышечной оболочек и подслнзнстой основы (без захвата слизистой оболочки), что обеспечивает хорошую адаптацию краев и надежное погружение в просвет кишки слизистой оболочки без дополнительной ее травматизации: -
двухрядные швы (Альберта) – используется в качестве первого ряда сквозной шов. поверх которого (вторым рядом) накладывают серозно-мышечный шов; -
трехрядные швы – используется в качестве первого ряда сквозной шов. поверх которого вторым и третим рядом накладывают серозно-мышечные швы (обычно используются для наложения на толстую кишку).
-
В зависимости от особенностей проведения швов через стенку края раны
-
краевые швы; -
вворачивающие швы; -
выворачивающие швы; -
комбинированные вворачивающе-выворачивающиеся швы.
-
По методике наложения
-
узловые; -
непрерывные.
-
Техника выполнения резекции тонкой кишки. Анастомоз по типу «конец в конец».
Техника выполнения резекции тонкой кишки
-
Мобилизация резецируемого участка – перевязка сосудов и пересечение брыжейки удаляемого сегмента. В зависимости от способа мобилизации выделяют прямую и клиновидную резекции тонкой кишки. -
Резекция кишки – наложение эластических и раздавливающих кишечных зажимов по линии предполагаемого разреза в косом направлении (для наложения энтероанастомоза «конец в конец») и рассечение органа между ними, удаляя больше тканей на свободном (противобрыжеечном) крае кишки (в настоящее время для уменьшения травматизации кишки зажимы не применяются, а используются швы-держачки).
Основные правила резекции:
-
производится в пределах здоровых тканей – при травмах, гангрене от пораженного сегмента отступают 7-10 см в проксимальном и дистальном направлениях, а при раке линии пересечения отодвигаются на большее расстояние; -
выполняется с учетом кровоснабжения – культи кишки должны хорошо кровоснабжаться; -
рассечение проводится только по отделам кишки, покрытым брюшиной со всех сторон (это правило относится только к резекции толстой кишки, поскольку тонкая кишка покрыта брюшиной со всех сторон).
-
Формирование межкишечного анастомоза, пальпаторная проверка анастомоза на проходимость, ушивание окна в брыжейке кишки.
Анастомоз по типу «конец в конец»
1. Приводящий и отводящий концы сближены путем наложения двух серо-серозных швов держалок, между которыми накладывают задний ряд серо-серозных швов (шов Ламбера), начало наложения на заднюю стенку анастомоза непрерывного шва Микулича рассасывающимися
материалами.
2. Сшивание передней стенки анастомоза с помощью шва Шмидена.
3. Сшивание передней стенки анастомоза серо-серозными швами.
-
Техника выполнения резекции тонкой кишки. Анастомоз по типу «бок в бок».
Техника выполнения резекции тонкой кишки
1.Мобилизация резецируемого участка – перевязка сосудов и пересечение брыжейки удаляемого сегмента. В зависимости от способа мобилизации выделяют прямую и клиновидную резекции тонкой кишки.
2.Резекция кишки – наложение эластических и раздавливающих кишечных зажимов по линии предполагаемого разреза в косом направлении (для наложения энтероанастомоза «конец в конец») и рассечение органа между ними, удаляя больше тканей на свободном (противобрыжеечном) крае кишки (в настоящее время для уменьшения травматизации кишки зажимы не применяются, а используются швы-держачки).
Основные правила резекции:
-
производится в пределах здоровых тканей – при травмах, гангрене от пораженного сегмента отступают 7-10 см в проксимальном и дистальном направлениях, а при раке линии пересечения отодвигаются на большее расстояние; -
выполняется с учетом кровоснабжения – культи кишки должны хорошо кровоснабжаться; -
рассечение проводится только по отделам кишки, покрытым брюшиной со всех сторон (это правило относится только к резекции толстой кишки, поскольку тонкая кишка покрыта брюшиной со всех сторон).
3.Формирование межкишечного анастомоза, пальпаторная проверка анастомоза на проходимость, ушивание окна в брыжейке кишки.
Анастомоз по типу «бок в бок»
1. Погружение перевязанной культи тонкой кишки в кисетный шов.
2. Две кишечные петли сближаются изоиеристальтически на протяжении 10 см. По краям предполагаемого анастомоза накладываются два серо-серозных шва-держалки, между ними накладывают задний ряд серо-серозных швов (шов Ламбера) нерассасывающимися материалами
на протяжении 7-8 см. От брыжеечного края каждой кишки отступают не более 1/3 окружности.
3. Обе культи кишки рассекаются на протяжении 5-6 см, отступя от линии серо-серозных швов на 0,3 см. На заднюю стенку анастомоза накладывается непрерывный шов Микулича рассасывающимися материалами.
4. Начало наложения шва Шмидена на переднюю стенку анастомоза.
5. Сшивание передней стенки анастомоза с помощью шва Шмидена.
6. Сшивание передней стенки анастомоза серо-серозными швами.
-
Хирургическая анатомия тонкой кишки. Отделы, особенности кровоснабжения. Брыжеечные синусы.
Отделы тонкой кишки:
-
двенадцатиперстная кишка – рассматривалась выше; -
тощая кишка; -
подвздошная кишка.
Голотопия: мезогастральная и гипогастральная области.
Покрытие брюшиной: со всех сторон. Между листками брюшины по мезентериальному краю выделяют так называемое внебрюшинное поле (area nuda), вдоль которого в стенку кишки вступают прямые артерии, а из нее выходят прямые вены и экс- траорганные лимфатические сосуды.
Скелетотопия: корень брыжейки тонкой кишки начинается от L2 позвонка и опускается слева направо до крестцово- подвздошного сустава, пересекая горизонтальную часть двенадцатиперстной кишки, аорту, нижнюю полую вену, правый мочеточник.
Синтопия: спереди – большой сальник, справа – восходящая ободочная кишка, слева – нисходящая и сигмовидная ободочные кишки, сзади – париетальная брюшина, снизу – мочевой пузырь, прямая кишка, матка и ее придатки.
Кровоснабжение осуществляется за счет верхней брыжеечной артерии, от которой последовательно отходят 10-16 тощекишечных и подвздошно-кишечных артерий, располагающихся в брыжейке тонкой кишки.
Особенности кровоснабжения:
-
аркадный тип – ветви артерий дихотомически делятся и образуют артериальные дуги (до 5 порядков); -
сегментарный тип – т.е. функционально недостаточные внутриорганные анастомозы между прямыми ветвями (отходят от краевого сосуда, образованного дистально расположенными артериальными дугами), вступающими в стенку тонкой кишки; -
на 2 интестинальные артерии приходится 1 вена.
Из стенки кишки выходят прямые вены, которые формируют тощекишечные и подвздошно-кишечные вены, образующие верхнюю брыжеечную вену. В корне брыжейки она располагается правее одноименной артерии и направляется за головку поджелудочной железы, где участвует в образовании воротной вены.
Лимфоотток осуществляется в лимфоузлы, расположенные в брыжейке в 3-4 ряда. Центральными регионарными лимфоузлами для брыжеечной части тонкой кишки являются узлы, лежащие вдоль верхних брыжеечных сосудов позади головки поджелудочной железы. Выносящие лимфатические сосуды формируют кишечные стволы, которые впадают в грудной проток.
Иннервация тонкой кишки обеспечивается нервными проводниками, отходящими от верхнего брыжеечного сплетения
Синусы
Правый брыжеечный синус имеет треугольную форму, замкнут, ограничен справа восходящей ободочной кишкой, сверху – поперечной ободочной кишкой, слева – корнем брыжейки тонкой кишки. Корень брыжейки тонкой кишки идет сверху вниз и слева направо от левой стороны 2-го поясничного позвонка до правого креспово-повздошного сочленения. На своём пути корень пересекает горизонтальную часть двенадцатиперстной кишки, брюшную аорту*, нижнюю полую вену и правый мочеточник.
Левый брыжеечный синус ограничен слева нисходящей ободочной кишкой, справа – корнем брыжейки тонкой кишки, снизу – сигмовидной кишкой. Так как сигмовидная кишка лишь частично закрывает нижнюю границу, этот синус свободно сообщается с полостью таза.
-
Хирургическая анатомия толстой кишки. Отделы, кровоснабжение, венозный отток. Боковые каналы.
Отделы толстой кишки:
-
Слепая кишка -
Восходящая ободочная кишка -
Правый изгиб ободочной кишки -
Поперечная ободочная кишка -
Левый изгиб ободочной кишки -
Нисходящая ободочная кишка -
Сигмовидная ободочная кишка -
Прямая кишка
Кровоснабжение ободочной кишки осуществляется верхней и нижней брыжеечными артериями.
Ветви верхней брыжеечной артерии:
-
Подвздошно-ободочная артерия – отдает ветви к терминальному отделу подвздошной кишки, червеобразному отростку, передние и задние слепокишечные артерии и восходящую артерию, кровоснабжающую начальную часть восходящей ободочной кишки и анастомозируюпгую с нисходящей ветвью правой ободочной артерии. -
Правая ободочная артерия – делится на нисходящую и восходящую ветви, кровоснабжающие восходящую ободочную кишку и анастомозирующие с восходящей ветвью подвздошно-ободочной артерии и правой ветвью средней ободочной артерии, соответственно. -
Средняя ободочная артерия – делится на правую и левую ветви, кровоснабжающие поперечную ободочную кишку и анастомозирующие с правой и левой ободочными артериями, соответственно. Анастомоз между левой ветвью средней ободочной артерии и левой ободочной артерией соединяет бассейны верхней и нижней брыжеечных артерий и называется риолановой дугой.
Ветви нижней брыжеечной артерии:
-
Левая ободочная артерия – делится на восходящую ветвь, кровоснаожающую верхнюю часть нисходящей ободочной кишки и анастомозирующую на уровне селезёночного изгиба ободочной кишки с левой ветвью средней ободочной артерии с образованием риолановой дуги, и нисходящую ветвь, кровоснаожающую нижнюю часть нисходящей ободочной кишки и анастомозирующую с первой сигмовидной артерией. -
Сигмовидные артерии (2-4) анастомозируют друг с другом (анастомоза между последней сигмовидной и верхней прямокишечной артериями, как правило, не бывает). -
Верхняя прямокишечная артерия кровоснабжает нижнюю часть сигмовидной и верхнюю часть прямой кишки.
Венозное русло ободочной кишки формируется из вен, которые сопровождают одноименныеартерии и их разветвления. Венозные сосуды сливаются, формируя истоки верхней и нижней брыжеечных вен. В области формирования верхней прямокишечной вены ее притоки соединяются с притоками средних прямокишечных вен, образуя внутристеночные портокавальные анастомозы.
Лимфооттокосуществляется в лимфоузлы, расположенные по ходу сосудов: аппендикулярные, предслепокишечные, заслепокишечные, подвздошно-ободочные, правые /средние /левые ободочные, околоободочные, сигмовидные, верхние прямокишечные, а также верхние и нижние брыжеечные. Кроме того, лимфа поступает в узлы, расположенные в клетчатке забрюшинного пространства возле поджелудочной железы и вдоль аорты.
Иннервация
Источниками симпатической иннервации ободочной кишки являются верхнее и нижнее брыжеечные сплетения, брюшное аортальное, верхнее и нижнее подчревные сплетения. Парасимпатическая иннервация обеспечивается блуждающими и тазовыми внутренностными нервами.
Каналы
Правый доковой канал ограничен справа боковой стенкой живота, слева – восходящей ободочной кишкой. Сообщается вверху с подпечёночной и правой печёночной сумками, внизу – с правой подвздошной ямкой и полостью таза.
Левый боковой канал ограничен слева боковой стенкой живота, справа – нисходящей ободочной и сигмовидной кишками. Сообщается внизу с левой подвздошной ямкой и полостью таза, вверху канал закрыт диафрагмально-ободочной связкой
Источник
