Резекция желудка по бальфуру фото
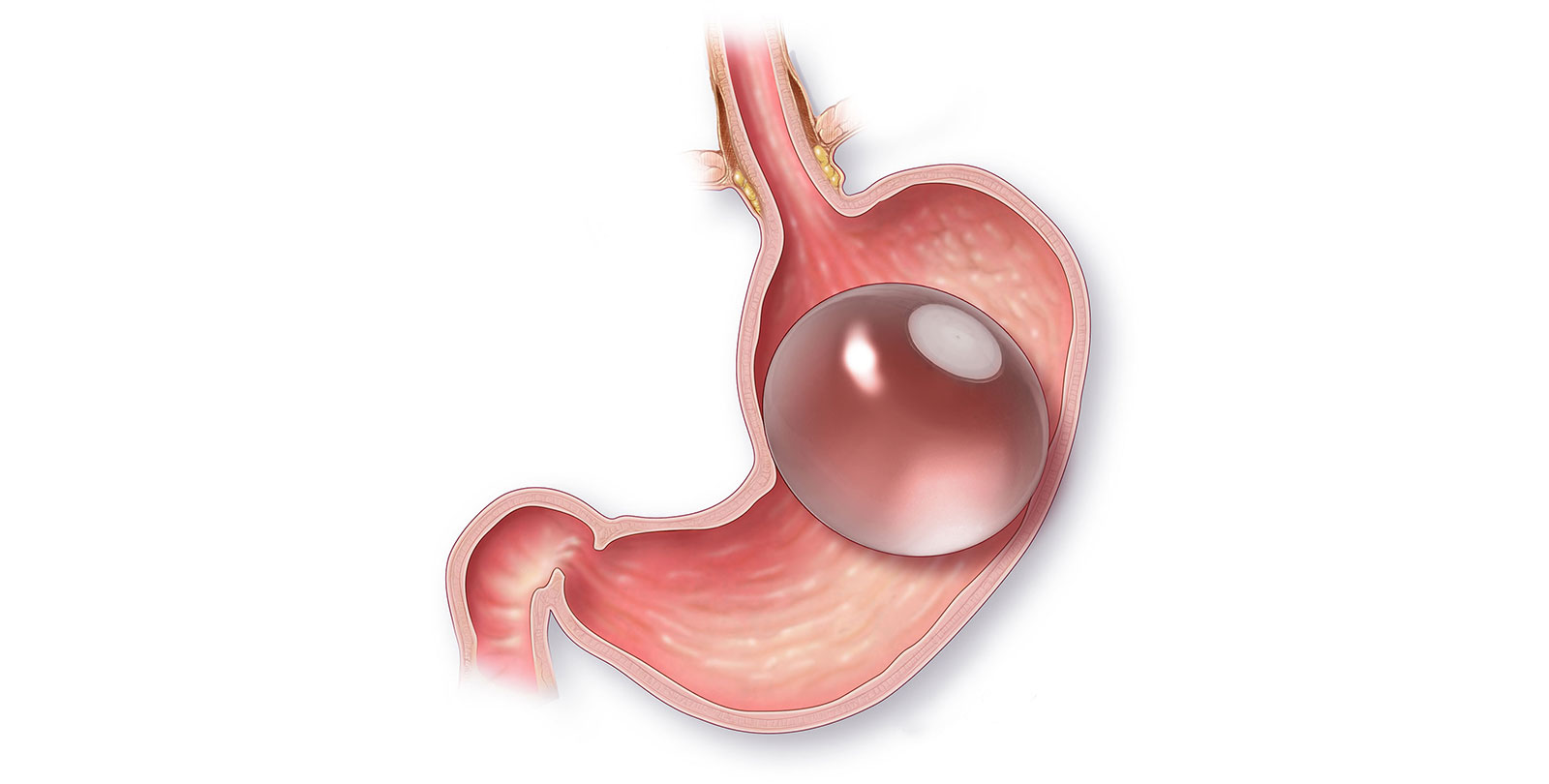
Большинство методов борьбы с лишним весом базируются на ограничении рациона и увеличении физической нагрузки. Но при тяжелой стадии ожирения может быть назначена резекция желудка. Это радикальная мера, которая проводится в исключительных случаях и имеет целый ряд нюансов.
Изложенная здесь информация представляет интерес с чисто познавательной точки зрения. Она не может быть использована для того, чтобы решить, нужна ли в каком-то конкретном случае резекция или нет. Это может определить только врач.
Что такое резекция желудка, суть операции
Резекция желудка изначально применялась только для лечения определенных заболеваний желудочно-кишечного тракта. Она представляет собой частичное отсечение или полное удаление желудка. Это может быть продольное удаление или по методу Бальфуру. После такой операции функциональность ЖКТ восстанавливается. Еще не так давно подобного рода вмешательство применялось лишь тогда, когда исчерпывались все другие способы лечения и человеку грозил летальный исход. Но с недавних пор резекцию назначают при лечении ожирения последней степени.
В результате операции может быть удалена половина, треть или четверть желудка. Иногда применяется субтотальная резекция, при которой удаляется 80% органа. Размер удаляемой части зависит от уровня запущенности ожирения. После реабилитации человек приспосабливается жить с уменьшенным желудком. Для его наполнения нужно меньше еды, поэтому порции становятся заметно меньше. Как результат – количество потребляемых калорий сокращается, и пациент начинает худеть.
Но это еще не все. Очень важно после операции правильно питаться. Нужен сбалансированный, хорошо продуманный рацион. Если наладить питание, вес постепенно станет удовлетворительным.

Преимущества процедуры
Дистальная резекция желудка позволяет добиться действительно впечатляющих результатов. Всего за полгода или год после ее проведения люди сбрасывают от 50 до 90% лишнего веса. Реабилитационный курс очень короткий, пациенты быстро возвращаются к обычной жизни, так как при проведении операции делают минимальные разрезы, и рубцы получаются совсем небольшие.
В процессе проведения резекции затрагивается только желудок. Остальные органы ЖКТ продолжают работать. Проводится операция один раз. Повторные вмешательства или корректирующие процедуры обычно не требуются. Оставшаяся часть желудка навсегда сохранит свой новый размер, поэтому насыщение будет наступать при меньшем потреблении пищи.
Недостатки
Есть у данной операции свои негативные последствия. Например, после иссечения желудок имеет пониженную перистальтику, человек с уменьшенным органом может сталкиваться с проблемой непроходимости кишечника. При неправильно выполненном скрепочном шве иногда возникают воспалительные и инфекционные процессы. Поэтому очень важно в послеоперационный период наблюдаться у врача.
Усечение желудка – это необратимая процедура. Сделав резекцию один раз уже невозможно вернуть органу первоначальное состояние. Иногда в местах микронадрезов и швов образовывается грыжа.
Первые полгода после операции проходит процесс адаптации организма. На протяжении этого времени нередки такие явления как запор, диарея, метеоризм. Есть такие побочные явления, которые не проходят даже после окончания адаптационного периода – это изжога, заболевания селезенки, желудочные кровотечения, воспаление брюшной полости. Если ориентироваться на отзывы, можно увидеть, что всевозможные осложнения подобного рода – это не редкость.
Кроме всего прочего, продвижение твердой пищи при иссеченном желудке будет затруднено. Первое время после процедуры при употреблении твердой еды появляются боли в животе. Со временем болезненные ощущения проходят, но легкий дискомфорт может остаться.
Сравнение метода с другими способами уменьшения желудка
Существует несколько других хирургических методов сокращения всасывающей поверхности желудка. Каждый из них имеет свои особенности, и назначается при определенных показаниях.

Баллонирование
При этой методике в желудок вводится силиконовый пузырь, который потом наполняется физраствором. Находясь внутри желудка, пузырь создает ощущение насыщенности, в результате чего человек намного меньше съедает. После ее проведения пациент сразу может идти домой, а после резекции нужно провести не менее 3 дней в стационаре. Но баллонирование обеспечивает потерю всего 40% лишнего веса, а резекция – от 50 до 90.
Баллонирование является достаточно простой медицинской манипуляцией, не связанной с хирургическим вмешательством. На протяжении первых дней после ее проведения возможна тошнота и рвота. Но эти осложнения далеко не так серьезны, как возможные последствия после операции по усечению органа.
Через 6 месяцев баллон нужно вынуть. За это время человек, теоретически, должен привыкнуть к маленьким порциям. Но, если он возобновит прежние пищевые привычки, вес опять увеличится. Еще один нюанс – иногда баллоны прямо внутри желудка лопаются. Это может произойти незаметно для человека. Поэтому физраствор, которым он наполняется, окрашивают в синий цвет. Если баллон внезапно лопнет, физраствор окрасит в синий цвет мочу, и при первом же мочеиспускании пациент это увидит. Синяя моча для людей с баллонированием – это сигнал срочно ехать к врачу и вынимать баллон.
Бандажирование
Данная процедура предполагает накладывание на желудок бандажа – силиконового кольца. Кольцо передавливает желудок, разделяя его на две части. В месте сдавливания оставляется просвет толщиной с пищевод. Верхняя часть желудка получается совсем маленькой. Пища сначала попадает в нее. Она быстро наполняется, и сигнализирует о том, что наступило насыщение. Потом постепенно еда перемещается в нижнюю часть желудка, и далее в тонкую кишку.
После бандажирования человек проводит один день в стационаре. Процедура позволяет сбросить до 50% лишнего веса. Осуществляется бандажирование малоинвазивным методом, что намного легче для пациента, чем полноценное хирургическое вмешательство как при резекции. Осложнения при бандажировании такие же, как и в других случаях, когда внутрь помещают инородное тело.
Гастропликация
Это метод, при котором желудок складывают в его расширенной части и подшивают специальным способом, после чего он приобретает форму трубки. Проводится лапораскопически, без разрезов органов. Обеспечивает потерю от 35 до 50% лишнего веса. После процедуры могут возникать проблемы с приемом пищи. Долгосрочные результаты пока не изучены, так как методика стала широко применяться совсем недавно.
Шунтирование
При шунтировании малая часть желудка отделяется от основной, и в обход соединяется с тонкой кишкой. После проведения процедуры вместительность рабочей части желудка сокращается, и уменьшается степень всасывания питательных веществ. Шунтирование является еще более сложной хирургической операцией, чем резекция. После него пациенты еще дольше остаются под наблюдением врачей.
Результат шунтирования – потеря от 70 до 80% лишнего веса. Но могут возникать довольно серьезные осложнения в виде недостаточного усвоения микроэлементов и витаминов. Часто возникает рвота и тошнота.
Вес в данном случае вес уходит в течение года-двух. После этого состояние человека стабилизируется, и, если не возвращаться к пагубным пищевым привычкам, стройность фигуры сохраняется. При необходимости можно восстановить изначальную форму желудка.
Показания к резекции
Резекция желудка показана при ожирении сложной формы, которое сопровождается тяжелыми патологиями:
- метаболический синдром;
- апноэ (краткосрочная остановка дыхания во сне);
- легочная или сердечная недостаточность;
- болезни суставов;
- варикозное расширение вен;
- гипертония;
- бесплодие;
- сахарный диабет.
Назначение делается с учетом того, что лишний вес уже привел к сопутствующим заболеваниям, и может еще сильнее усугубить состояние человека, а также того, что сам человек уже не способен избавиться от ожирения более естественными способами. Уточняется, также и тот факт, что процедура позволяет убрать не более 50 килограмм.
Противопоказания к резекции желудка
Сразу стоит отметить, что люди с ожирением, как правило, имеют целый букет заболеваний, и некоторые из них являются противопоказанием к резекции. Поэтому часто пациентам, готовым лечь под нож хирурга и заплатить за это немалые деньги, в проведении операции отказывают.
Противопоказания:
- аутоиммунные заболевания соединительных тканей;
- прием на постоянной основе гормональных стероидных препаратов;
- возраст до 18 лет;
- алкоголизм;
- заболевания почек;
- психические отклонения;
- хронические заболевания ЖКТ;
- асцит.
Нельзя проводить процедуру при наличии воспалительных процессов любых органов. Кроме всего прочего, разрешение на операцию должен дать анестезиолог, так как она проводится под общим наркозом. Поэтому следует учитывать еще и противопоказания к наркозу, а это целый ряд сердечно-сосудистых, легочных и прочих заболеваний, которыми нередко страдают люди с ожирением.
Как подготовиться к операции
Перед операцией как можно раньше нужно увеличить двигательную активность. За несколько недель до операции (по предписанию врача) пациент переходит на специальную предоперационную диету. Минимум за 6 недель до операции нужно отказаться от курения.
В день операции ничего есть нельзя. Накануне вечером легко поужинать и поставить очистительную клизму. В случае простуды или начала менструации операцию переносят.
Как проходит операция
Проводится резекция под общим наркозом. Если у пациента есть спайки на внутренних органах от предыдущих хирургических манипуляций, проводят полосную операцию. Если таких проблем нет, применяется лапароскопическая процедура. Разрез соединяют скобами. После этого наполняют желудок окрашенной жидкостью и проверяют герметичность шва. При необходимости его усиливают.
Период реабилитации
Сразу после операции пациента укладывают так, чтобы исключить возможные осложнения при отходе от наркоза. На шов накладывают лед или пакет с песком, чтобы сократить размеры гематомы. Сутки после операции пациент получает подкожно обезболивающее.
В период реабилитации человек должен двигаться и пить много воды. Двигаться нужно сначала непосредственно в постели – выполняя специальную гимнастику. Схема восстановления режима питания определяется врачом индивидуально.
Возможные ранние осложнения
В первый период после проведения резекции может возникнуть кровотечение. При кровотечении из селезенки удаляют селезенку. Если обнаруживается брюшное кровотечение, проводится срочная операция по его устранению. При кровотечении в просвет желудка сначала применяется медикаментозное лечение, и, если оно не помогает, проводится повторная операция. Подобного рода осложнения проявляются у 4-6% пациентов.
Поздние осложнения
После окончания реабилитационного периода тоже могут возникать осложнения. Например, около 6% пациентов жалуются на усиление изжоги. Еще 6% отмечают дискомфорт в области желудка. У некоторых появляются желчные камни, учащаются запоры и диареи. Все это требует симптоматического лечения.
Питание после операции
Первые 2 дня после операции пациент получает питательные вещества только через капельницу и ничего не ест. На третий день ему дают пить. Далее в течение нескольких дней постепенно вводится нормальная пища, но сначала в жидком и полужидком виде.
Цена резекции желудка в клиниках Москвы, Санкт-Петербурга, регионов
Цена полного курса лечения включает стоимость консультации специалистов, предоперационного обследования, проведения самой операции, анестезии, а также ухода и обслуживания в реанимационный и послеоперационный периоды. Все это вместе стоит от 200 до 300 тысяч рублей в Москве и Санкт-Петербурге. В регионах цена ниже – до 200 тысяч. Если в прайсе клиники указана только цена за операцию, чтобы примерно понять, сколько денег понадобится всего, нужно эту сумму умножить на 2.
Сравнение стоимости резекции с другими методиками уменьшения желудка
Из всех методов хирургической борьбы с ожирением наиболее дорогостоящим является шунтирование. Резекция желудка на втором месте. Бандажирование стоит в полтора-два раза дешевле резекции. Самый экономичный вариант – это баллонирование (около 65 тысяч), но при его применении нужно еще учитывать стоимость удаления баллона, а это еще 40-45 тысяч рублей.
Мнение специалистов
Хирургическое лечение ожирения способно вернуть к нормальной жизни буквально безнадежных больных. Однако, резекция желудка – это достаточно сложная операция, со всеми соответствующими рисками и осложнениями. Поэтому, если врач после обследования пациента считает, что он может обойтись без подобного вмешательства и справиться с лишним весом сам, нужно не расстраиваться, а радоваться, и срочным образом приступать к работе над собой.
Источник
Резекция желудка по Бильрот 2 — операция абдоминальной хирургии, которая проводится для лечения онкологических заболеваний и осложненной язвенной болезни. Суть операции заключается в удалении значительной части органа и создании соустья между культей и тощей кишкой. Методика обладает рядом недостатков и используется при невозможности применения другого хирургического пособия.
Резекция Бильрот-1, 2: история
Первую резекцию желудка с созданием гастроэнтероанастомоза провел в 1881 году выдающийся австрийский врач Теодор Бильрот. Показанием для оперативного вмешательства было онкологическое заболевание (рак желудка). В ходе процедуры использовалась уникальное на тот момент хирургическое пособие с созданием гастродуоденоанастомоза по типу конец в конец. В дальнейшем данную технику стали называть Бильрот 1.
В 1885 году Теодор Бильрот предложил второй способ создания соустья между культей и ниже расположенными отделами пищеварительного тракта — гастроеюнальный анастомоз по типу бок в бок. Соустье соединяло культю желудка и петлю тощей кишки. Часть тонкого кишечника, расположенная выше анастомоза и включающая двенадцатиперстную кишку, ушивалась. Данный вариант хирургического пособия получил название Бильрот 2.
Резекция по Бильрот 2 обладает объективными недостатками, о которыми рассказывается в соответствующем разделе статьи. Недостатки метода заставили хирургов искать другие варианты создания соустья. Сегодня существует множество модификаций техники Бильрот 2, среди которых наибольшее распространение получил метод Гофмейстера-Финстерера и резекция по Ру.
Показания к операции
Бильрот 1, 2 — операции абдоминальной хирургии, в рамках которых проводится удаление дистальной части желудка с последующим созданием соустья между культей и расположенными ниже отделами тонкой кишки.
Показанием к удалению части желудка является:
- Онкологическое заболевание.
- Доброкачественная опухоль.
- Язвенная болезнь с осложнениями.
Технику резекции желудка по Бильрот также используют при лечении тяжелых травм брюшной полости. В бариатрии (хирургия ожирения) хирургические пособия по Бильрот не применяются. Для лечения ожирения и сопутствующих ему заболеваний эндокринной и сердечно-сосудистой системы используется особая техника — продольная резекция, она же рукавная гастропластика.
Продольная резекция не нарушает естественный пассаж пищи по желудочно-кишечному тракту и лишена всех недостатков, свойственных рассматриваемым в этой статье методикам.
Виды резекции желудка
В зависимости от локализации патологического очага, а также целей и задача операции, хирургом производится дистальная, антральная, проксимальная, субтотальная, тотальная или продольная резекция желудка.
Дистальная резекция — классическая операция абдоминальной хирургии, во время которой врач удаляет от 60 % до 75 % дистальной части желудка. Проксимальный кардиальный отдел остается и используется для создания соустья. Дистальная гастрэктомия применяется при доброкачественных опухолевых процессах и в лечении онкологических заболеваний.
Антральная резекция — вариант операции, при которой хирургом удаляется только антральный отдел органа, то есть примерно одна треть желудка. Применяется антральная гастрэктомия, главным образом, при лечении язвенной болезни и доброкачественных заболеваний.
Проксимальная резекция — удаление верхней части органа, граничащей с пищеводом. Используется проксимальная гастрэктомия при опухолевых процессах в кардиальной части желудка.
Субтотальная резекция — масштабная операция, во время которой удаляется более 80 % органа. Применяется субтотальная гастрэктомия при лечении онкологических заболеваний. По статистике, не менее 60 % пациентов со злокачественным новообразованием нуждаются в субтотальной резекции, поскольку только она позволяет минимизировать риск распространения опухоли в лимфатические узлы и соседние органы.
Тотальная резекция — удаление всего органа. Применяется тотальная гастрэктомия при онкологических заболеваниях.
Продольная резекция — удаление части органа по большой кривизне с полным сохранением малой кривизны, кардиальной части и привратника. Этот вариант оперативного вмешательства применяется при лечении ожирения и ассоциированных с ожирением хронических заболеваний. Целью хирургического лечения является уменьшение объема органа для сокращения потребления пищи.
Бильрот 1, 2: техника операции
Резекция части органа — первый этап оперативного вмешательства. На втором этапе гастрэктомии хирург восстанавливает целостность пищеварительного тракта за счет создания соединения (анастомоза) между культей и тонкой кишкой. Бильрот 1 и 2 — различные оперативные пособия (техники), применяемые при формировании анастомоза.
Резекция желудка по Бильрот 1 — операция, при которой анастомоз соединяет желудок с двенадцатиперстной кишкой и создается по типу конец в конец. Что это означает?
Хирург ушивает культю со стороны малой кривизны, оставляя открытым небольшой участок в области большой кривизны. Открытый терминальный участок (конец) культи желудка соединяется мышечным швом с концом двенадцатиперстной кишки. Так формируется гастродуоденоанастомоз по Бильрот 1.
Резекция желудка по Бильрот 2 — операция, при которой анастомоз соединяет культю желудка с тощей кишкой. Двенадцатиперстная кишка ушивается и выключается из пассажа пищи, что является главным недостатком методики и служит причиной для развития послеоперационных осложнений.
Петлю тощей кишки выводят в верхний этаж брюшной полости через отверстие в брыжейке ободочной кишки. В боковой части кишки создается отверстие, которое подшивается к боковой части культи желудка по большой кривизне. По малой кривизне желудочная стенка ушивается наглухо. Формируется гастроеюноанастомоз, желудок и кишечник соединяются по принципу бок в бок.
Техника Гофмейстера-Финстерера. Данное хирургическое пособие является модификацией операции Бильрот 2. Принципиальное отличие резекции желудка по Гофмейстеру-Финстереру в том, что концевой отдел культи желудка подшивается к боковому отверстию в стенке тощей кишки, то есть формируется соустье по принципу конец в бок. Расположенная над анастомозом часть кишечника подшивается к культе со стороны малой кривизны. Двенадцатиперстная кишка ушивается и выключается из пассажа пищевого комка.
Метод Гофмейстера-Финстерера позволяет значительно снизить риск развития послеоперационных осложнений, свойственных резекции желудка по Бильрот-2. Но часть тощей и двенадцатиперстной кишки по-прежнему выключена из процесса пищеварения, что может приводить к развитию осложнений. Для устранения этого недостатка предложена операция по Ру.
Резекция по Ру. Особенность хирургического пособия по Ру в том, что анастомоз между тощей кишкой и культей формируется по принципу конец в конец. Для этого тонкий кишечник в верхнем отделе рассекается на две части.
Дистальный конец тощей кишки с помощью мышечных швов соединяется с культей. Формируется гастроеюнальный анастомоз, соединяющий культю с кишечником. Проксимальный конец тощей кишки, который анатомически соединен с дистальным отделом двенадцатиперстной кишки, подшивается к кишечнику ниже анастомоза. Проксимальный отдел культи двенадцатиперстной кишки ушивается.
Такой принцип реконструкции верхних отделов желудочно-кишечного тракта позволяет избежать заброса желудочного содержимого через соустье в двенадцатиперстную кишку. Нет риска застоя и гниения фрагментов пищевого комка в 12-перстной кишке, нет риска несостоятельности швов 12-перстной кишки, дуоденогастрального рефлюкса и других послеоперационных осложнений операции по Бильрот 2.
Сравнение операций: преимущества и недостатки
Резекция по Бильрот 1 — абдоминальная операция с минимальным, насколько это возможно в данной ситуации, изменением физиологии и анатомии верхних отделов желудочно-кишечного тракта. Если говорить простыми словами, это лучшая из рассмотренных методик. Ее преимущества:
- Сохраняется естественный пассаж пищевого комка через 12-перстную кишку.
- Анастомоз конец в конец позволяет в максимальном объеме сохранить резервуарную функцию культи желудка.
- Нет прямого контакта желудочного сока с эпителием тощей кишки, что минимизирует риск развития пептической язвы анастомоза.
- Значительно ниже риск развития демпинг-синдрома. Риск развития тяжелой формы демпинг-синдрома, фактически, отсутствует.
- Нет риска развития синдрома приводящей петли.
В случае с резекцией желудка по Бильрот 2 по всем рассмотренным выше пяти пунктам видим обратную картину. Недостатки данного хирургического пособия:
- Пищевой комок поступает сразу в тощую кишку, что не физиологично.
- Резервуарная функция культи желудка снижена, пища быстрее попадает в кишечник.
- Желудочное содержимое контактирует со слизистой тощей кишки, что повышает риск развития пептической язвы соустья.
- Высок риск демпинг-синдрома (развивается у 20-50 % пациентов), в том числе в тяжелой форме.
- Высок риск синдрома приводящей петли.
Техника Бильрот-2 несовершенна. Она используется, когда создать гастродуоденоанастомоз по Бильрот 1 невозможно из-за риска чрезмерного натяжения 12-перстной кишки (чревато несостоятельностью мышечных швов). Если есть возможность использовать модифицированную технику Гофмейстера-Финстерера или операцию по Ру, выбирается одно из этих хирургических пособий. Если это невозможно, выполняется операция по Бильрот 2.
Осложнения после Бильрот 2
Демпинг-синдром. Одним из наиболее распространенных осложнений резекции желудка по Бильрот 2 является демпинг-синдрома. По статистике встречается у 20-50 % пациентов, перенесших операцию.
Развивается демпинг-синдром из-за слишком быстрого поступления пищевого комка в тощую кишку. Не переваренная пища обладает неблагоприятными для кишечника механическими, осмотическими и химическими свойствами. Раздражение слизистой оболочки тощей кишки сопровождается резким усилением кровообращения в сосудах кишечника, что в свою очередь приводит к гиповолемии (снижение объема циркулирующей крови) и ухудшению кровообращения в ЦНС.
Проявляется демпинг-синдром приступами с ухудшением самочувствия, головокружением, одышкой, тахикардией и другими симптомами. Начинается приступ через 10-20 минут после еды. Провоцируют его, как правило, молочные продукты и простые углеводы. При тяжелой форме синдрома в роли провоцирующего фактора выступает любая пища.
Легкая и средняя форма демпинг-синдрома лечится консервативно, с помощью диеты и медикаментозной терапии, направленной на замедление эвакуации пищевого комка и ускорение переваривания пищевого комка в желудке.
При тяжелой форме проводится реконструктивная операция с созданием гастродуоденоанастомоза по Бильрот 1 или гастроеюноанастомоза по Ру. Операция также показана больным с демпинг-синдромом средней тяжести при неэффективности консервативного лечения.
Синдром приводящей петли. Причиной осложнения становится дуоденогастральный рефлюкс, то есть заброс содержимого культи двенадцатиперстной кишки через соустье в культю желудка. Во время приступа самочувствие пациента резко ухудшается, появляется отрыжка, изжога, сильная тошнота. На пике приступа возникает рвота, которая приносит мгновенное облегчение. Рвотные массы содержат большие количества желчи.
Синдром приводящей петли часто сопровождается дуоденостазом (застой содержимого в просвете культи двенадцатиперстной кишки), нарушением функции печени, желтухой, воспалением поджелудочной железы. Пациенту следует незамедлительно обратиться к лечащему врачу при появлении первых признаков этого осложнения.
Лечение легкой и средней формы данного осложнения строится на консервативных методах. Хирургическое лечение с реконструкцией гастроеюнального анастомоза в энтероэнтероанастомоз по Брауну. Реконструктивная операция также показана при средней степени выраженности синдрома приводящей петли, если консервативное лечение неэффективно.
Пептическая язва анастомоза. Слизистая оболочка тощей кишки неустойчива к агрессивному желудочному соку. Непосредственный контакт содержимого желудка с кишечным эпителием, который имеет место после операции по Бильрот 2, приводит к развитию воспаления с появлением эрозий и язв в области анастомоза.
Данное осложнение лечится консервативно. Проводится медикаментозная терапия в сочетании с диетой, направленные на уменьшение кислотности желудочного сока. При неэффективности консервативной терапии ставится вопрос о хирургическом лечении с применением ваготомии или реконструктивной операции.
Атрофический гастрит. В развитии воспаления слизистой оболочки желудка присутствует несколько патогенетических факторов. Дистальная гастрэктомия проводится с удалением антрального отдела, в котором синтезируется гастрин, гормон, влияющий на желудочную секрецию.
У многих пациентов после резекции по Бильрот 2 в той или иной степени присутствует дуоденогастральный, билиарный и кишечный рефлюкс. Содержимое кишечника, которое в норме не попадает в желудок, провоцирует атрофические и воспалительные изменения в слизистой.
Проявляется атрофический гастрит тяжестью в эпигастрии, умеренно выраженной тошнотой, ухудшением аппетита, изжогой, отрыжкой. Пациенты постепенно теряют вес. Ухудшается общее самочувствие, из-за нарушения синтеза внутреннего фактора Кастла развивается анемия.
Лечение атрофического гастрита консервативное. Важно соблюдать лечебную диету с частым дробным питанием. Пациентам назначаются анаболические препараты, для профилактики анемии и астении — инъекции витаминов группы B. При сниженной кислотности показан прием желудочного сока, пищеварительных ферментов, при повышенной — блокаторы H2-рецепторов.
Больше информации об операциях абдоминальной и бариатрической хирургии вы можете получить на консультации врача клиники «Центр снижения веса». Филиалы медицинского центра расположены в Санкт-Петербурге и Сестрорецке.
Показания к операции
Онкологическое заболевание.
Доброкачественная опухоль.
Язвенная болезнь с осложнениями.
Источник
