Резекция желудка какой наркоз

Большинство методов борьбы с лишним весом базируются на ограничении рациона и увеличении физической нагрузки. Но при тяжелой стадии ожирения может быть назначена резекция желудка. Это радикальная мера, которая проводится в исключительных случаях и имеет целый ряд нюансов.
Изложенная здесь информация представляет интерес с чисто познавательной точки зрения. Она не может быть использована для того, чтобы решить, нужна ли в каком-то конкретном случае резекция или нет. Это может определить только врач.
Что такое резекция желудка, суть операции
Резекция желудка изначально применялась только для лечения определенных заболеваний желудочно-кишечного тракта. Она представляет собой частичное отсечение или полное удаление желудка. Это может быть продольное удаление или по методу Бальфуру. После такой операции функциональность ЖКТ восстанавливается. Еще не так давно подобного рода вмешательство применялось лишь тогда, когда исчерпывались все другие способы лечения и человеку грозил летальный исход. Но с недавних пор резекцию назначают при лечении ожирения последней степени.
В результате операции может быть удалена половина, треть или четверть желудка. Иногда применяется субтотальная резекция, при которой удаляется 80% органа. Размер удаляемой части зависит от уровня запущенности ожирения. После реабилитации человек приспосабливается жить с уменьшенным желудком. Для его наполнения нужно меньше еды, поэтому порции становятся заметно меньше. Как результат – количество потребляемых калорий сокращается, и пациент начинает худеть.
Но это еще не все. Очень важно после операции правильно питаться. Нужен сбалансированный, хорошо продуманный рацион. Если наладить питание, вес постепенно станет удовлетворительным.

Преимущества процедуры
Дистальная резекция желудка позволяет добиться действительно впечатляющих результатов. Всего за полгода или год после ее проведения люди сбрасывают от 50 до 90% лишнего веса. Реабилитационный курс очень короткий, пациенты быстро возвращаются к обычной жизни, так как при проведении операции делают минимальные разрезы, и рубцы получаются совсем небольшие.
В процессе проведения резекции затрагивается только желудок. Остальные органы ЖКТ продолжают работать. Проводится операция один раз. Повторные вмешательства или корректирующие процедуры обычно не требуются. Оставшаяся часть желудка навсегда сохранит свой новый размер, поэтому насыщение будет наступать при меньшем потреблении пищи.
Недостатки
Есть у данной операции свои негативные последствия. Например, после иссечения желудок имеет пониженную перистальтику, человек с уменьшенным органом может сталкиваться с проблемой непроходимости кишечника. При неправильно выполненном скрепочном шве иногда возникают воспалительные и инфекционные процессы. Поэтому очень важно в послеоперационный период наблюдаться у врача.
Усечение желудка – это необратимая процедура. Сделав резекцию один раз уже невозможно вернуть органу первоначальное состояние. Иногда в местах микронадрезов и швов образовывается грыжа.
Первые полгода после операции проходит процесс адаптации организма. На протяжении этого времени нередки такие явления как запор, диарея, метеоризм. Есть такие побочные явления, которые не проходят даже после окончания адаптационного периода – это изжога, заболевания селезенки, желудочные кровотечения, воспаление брюшной полости. Если ориентироваться на отзывы, можно увидеть, что всевозможные осложнения подобного рода – это не редкость.
Кроме всего прочего, продвижение твердой пищи при иссеченном желудке будет затруднено. Первое время после процедуры при употреблении твердой еды появляются боли в животе. Со временем болезненные ощущения проходят, но легкий дискомфорт может остаться.
Сравнение метода с другими способами уменьшения желудка
Существует несколько других хирургических методов сокращения всасывающей поверхности желудка. Каждый из них имеет свои особенности, и назначается при определенных показаниях.
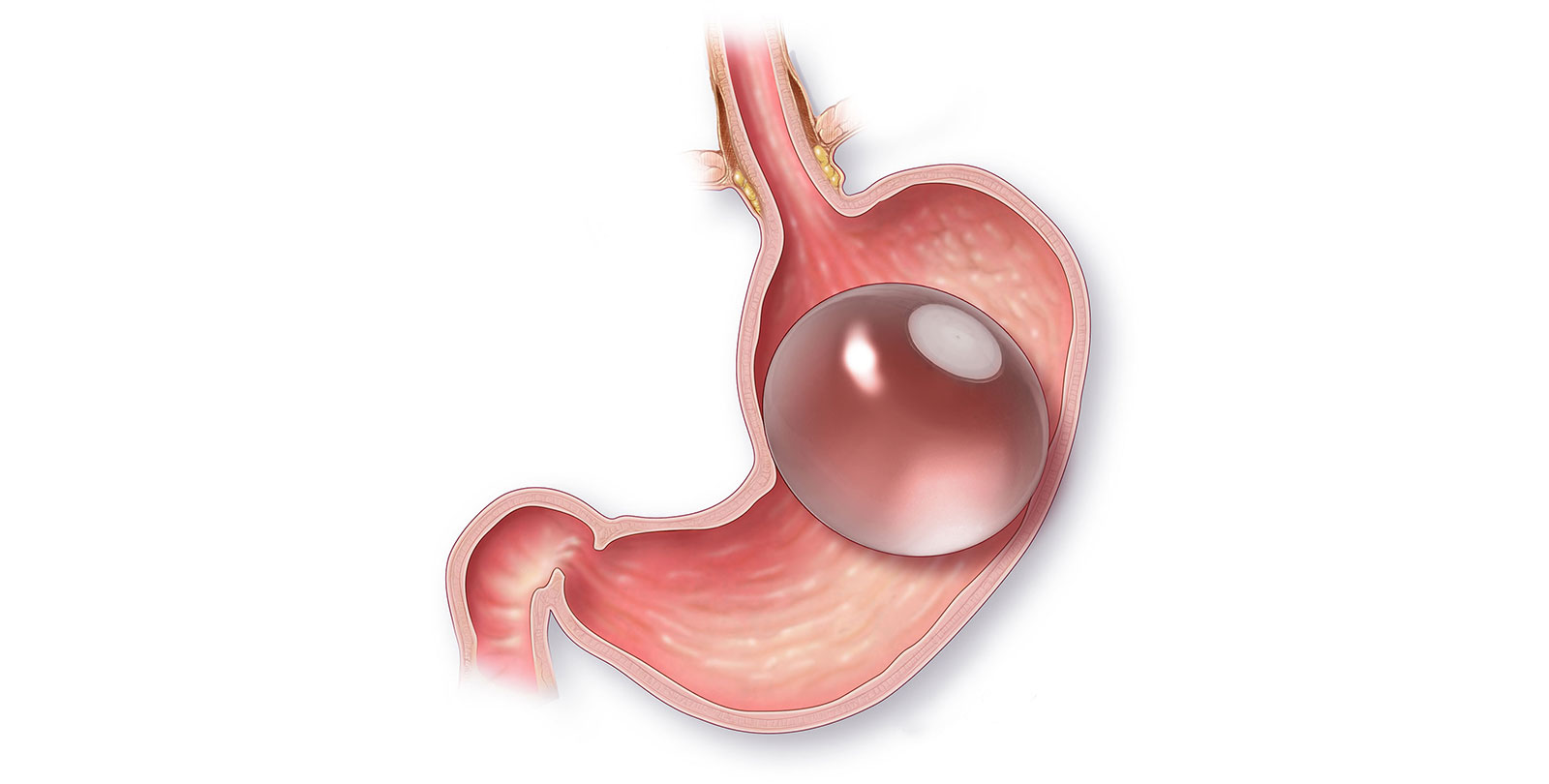
Баллонирование
При этой методике в желудок вводится силиконовый пузырь, который потом наполняется физраствором. Находясь внутри желудка, пузырь создает ощущение насыщенности, в результате чего человек намного меньше съедает. После ее проведения пациент сразу может идти домой, а после резекции нужно провести не менее 3 дней в стационаре. Но баллонирование обеспечивает потерю всего 40% лишнего веса, а резекция – от 50 до 90.
Баллонирование является достаточно простой медицинской манипуляцией, не связанной с хирургическим вмешательством. На протяжении первых дней после ее проведения возможна тошнота и рвота. Но эти осложнения далеко не так серьезны, как возможные последствия после операции по усечению органа.
Через 6 месяцев баллон нужно вынуть. За это время человек, теоретически, должен привыкнуть к маленьким порциям. Но, если он возобновит прежние пищевые привычки, вес опять увеличится. Еще один нюанс – иногда баллоны прямо внутри желудка лопаются. Это может произойти незаметно для человека. Поэтому физраствор, которым он наполняется, окрашивают в синий цвет. Если баллон внезапно лопнет, физраствор окрасит в синий цвет мочу, и при первом же мочеиспускании пациент это увидит. Синяя моча для людей с баллонированием – это сигнал срочно ехать к врачу и вынимать баллон.
Бандажирование
Данная процедура предполагает накладывание на желудок бандажа – силиконового кольца. Кольцо передавливает желудок, разделяя его на две части. В месте сдавливания оставляется просвет толщиной с пищевод. Верхняя часть желудка получается совсем маленькой. Пища сначала попадает в нее. Она быстро наполняется, и сигнализирует о том, что наступило насыщение. Потом постепенно еда перемещается в нижнюю часть желудка, и далее в тонкую кишку.
После бандажирования человек проводит один день в стационаре. Процедура позволяет сбросить до 50% лишнего веса. Осуществляется бандажирование малоинвазивным методом, что намного легче для пациента, чем полноценное хирургическое вмешательство как при резекции. Осложнения при бандажировании такие же, как и в других случаях, когда внутрь помещают инородное тело.
Гастропликация
Это метод, при котором желудок складывают в его расширенной части и подшивают специальным способом, после чего он приобретает форму трубки. Проводится лапораскопически, без разрезов органов. Обеспечивает потерю от 35 до 50% лишнего веса. После процедуры могут возникать проблемы с приемом пищи. Долгосрочные результаты пока не изучены, так как методика стала широко применяться совсем недавно.
Шунтирование
При шунтировании малая часть желудка отделяется от основной, и в обход соединяется с тонкой кишкой. После проведения процедуры вместительность рабочей части желудка сокращается, и уменьшается степень всасывания питательных веществ. Шунтирование является еще более сложной хирургической операцией, чем резекция. После него пациенты еще дольше остаются под наблюдением врачей.
Результат шунтирования – потеря от 70 до 80% лишнего веса. Но могут возникать довольно серьезные осложнения в виде недостаточного усвоения микроэлементов и витаминов. Часто возникает рвота и тошнота.
Вес в данном случае вес уходит в течение года-двух. После этого состояние человека стабилизируется, и, если не возвращаться к пагубным пищевым привычкам, стройность фигуры сохраняется. При необходимости можно восстановить изначальную форму желудка.
Показания к резекции
Резекция желудка показана при ожирении сложной формы, которое сопровождается тяжелыми патологиями:
- метаболический синдром;
- апноэ (краткосрочная остановка дыхания во сне);
- легочная или сердечная недостаточность;
- болезни суставов;
- варикозное расширение вен;
- гипертония;
- бесплодие;
- сахарный диабет.
Назначение делается с учетом того, что лишний вес уже привел к сопутствующим заболеваниям, и может еще сильнее усугубить состояние человека, а также того, что сам человек уже не способен избавиться от ожирения более естественными способами. Уточняется, также и тот факт, что процедура позволяет убрать не более 50 килограмм.
Противопоказания к резекции желудка
Сразу стоит отметить, что люди с ожирением, как правило, имеют целый букет заболеваний, и некоторые из них являются противопоказанием к резекции. Поэтому часто пациентам, готовым лечь под нож хирурга и заплатить за это немалые деньги, в проведении операции отказывают.
Противопоказания:
- аутоиммунные заболевания соединительных тканей;
- прием на постоянной основе гормональных стероидных препаратов;
- возраст до 18 лет;
- алкоголизм;
- заболевания почек;
- психические отклонения;
- хронические заболевания ЖКТ;
- асцит.
Нельзя проводить процедуру при наличии воспалительных процессов любых органов. Кроме всего прочего, разрешение на операцию должен дать анестезиолог, так как она проводится под общим наркозом. Поэтому следует учитывать еще и противопоказания к наркозу, а это целый ряд сердечно-сосудистых, легочных и прочих заболеваний, которыми нередко страдают люди с ожирением.
Как подготовиться к операции
Перед операцией как можно раньше нужно увеличить двигательную активность. За несколько недель до операции (по предписанию врача) пациент переходит на специальную предоперационную диету. Минимум за 6 недель до операции нужно отказаться от курения.
В день операции ничего есть нельзя. Накануне вечером легко поужинать и поставить очистительную клизму. В случае простуды или начала менструации операцию переносят.
Как проходит операция
Проводится резекция под общим наркозом. Если у пациента есть спайки на внутренних органах от предыдущих хирургических манипуляций, проводят полосную операцию. Если таких проблем нет, применяется лапароскопическая процедура. Разрез соединяют скобами. После этого наполняют желудок окрашенной жидкостью и проверяют герметичность шва. При необходимости его усиливают.
Период реабилитации
Сразу после операции пациента укладывают так, чтобы исключить возможные осложнения при отходе от наркоза. На шов накладывают лед или пакет с песком, чтобы сократить размеры гематомы. Сутки после операции пациент получает подкожно обезболивающее.
В период реабилитации человек должен двигаться и пить много воды. Двигаться нужно сначала непосредственно в постели – выполняя специальную гимнастику. Схема восстановления режима питания определяется врачом индивидуально.
Возможные ранние осложнения
В первый период после проведения резекции может возникнуть кровотечение. При кровотечении из селезенки удаляют селезенку. Если обнаруживается брюшное кровотечение, проводится срочная операция по его устранению. При кровотечении в просвет желудка сначала применяется медикаментозное лечение, и, если оно не помогает, проводится повторная операция. Подобного рода осложнения проявляются у 4-6% пациентов.
Поздние осложнения
После окончания реабилитационного периода тоже могут возникать осложнения. Например, около 6% пациентов жалуются на усиление изжоги. Еще 6% отмечают дискомфорт в области желудка. У некоторых появляются желчные камни, учащаются запоры и диареи. Все это требует симптоматического лечения.
Питание после операции
Первые 2 дня после операции пациент получает питательные вещества только через капельницу и ничего не ест. На третий день ему дают пить. Далее в течение нескольких дней постепенно вводится нормальная пища, но сначала в жидком и полужидком виде.
Цена резекции желудка в клиниках Москвы, Санкт-Петербурга, регионов
Цена полного курса лечения включает стоимость консультации специалистов, предоперационного обследования, проведения самой операции, анестезии, а также ухода и обслуживания в реанимационный и послеоперационный периоды. Все это вместе стоит от 200 до 300 тысяч рублей в Москве и Санкт-Петербурге. В регионах цена ниже – до 200 тысяч. Если в прайсе клиники указана только цена за операцию, чтобы примерно понять, сколько денег понадобится всего, нужно эту сумму умножить на 2.
Сравнение стоимости резекции с другими методиками уменьшения желудка
Из всех методов хирургической борьбы с ожирением наиболее дорогостоящим является шунтирование. Резекция желудка на втором месте. Бандажирование стоит в полтора-два раза дешевле резекции. Самый экономичный вариант – это баллонирование (около 65 тысяч), но при его применении нужно еще учитывать стоимость удаления баллона, а это еще 40-45 тысяч рублей.
Мнение специалистов
Хирургическое лечение ожирения способно вернуть к нормальной жизни буквально безнадежных больных. Однако, резекция желудка – это достаточно сложная операция, со всеми соответствующими рисками и осложнениями. Поэтому, если врач после обследования пациента считает, что он может обойтись без подобного вмешательства и справиться с лишним весом сам, нужно не расстраиваться, а радоваться, и срочным образом приступать к работе над собой.
Источник
Мы считаем нужным привести описание местного обезболивания при операциях на желудке и других органах брюшной полости, учитывая их успешное проведение в условиях современного эндотрахеального наркоза, обеспечивающего безболезненность и хорошую релаксацию мышц. Несмотря на целесообразность наркоза следует отметить, что владение методикой местного обезболивания при операциях на органах брюшной полости позволит хирургу осуществить оперативное вмешательство, когда общее обезболивание противопоказано или невозможно из-за отсутствия анестезиолога, соответствующей аппаратуры и медикаментов, в неотложной ситуации (ушивание перфоративной язвы желудка и двенадцатиперстной кишки), при повреждениях органов живота, стихийных бедствиях и массовых поражениях. Опыт проведения брюшнополостных операций, как и других оперативных вмешательств, под местным обезболиванием в сочетании с нейролептанальгезией свидетельствует об эффективности подобной комбинированной анестезии [Дарбинян Т. М., 1976]. Для его использования также безусловно необходимо знать методику местного обезболивания.
Техника местной анестезии при операциях на желудке (резекция желудка, ушивание перфоративной язвы, гастроэнтероанастомоз) является наиболее типичной, раскрывающей особенности метода. Она состоит из следующих этапов.
Выполняют анестезию кожи путем образования кожного желвака в виде «лимонной корочки» по линии намеченного разреза, который начинается от мечевидного отростка, проходит по средней линии, огибая пупок слева и оканчиваясь на 2—3 см ниже от него (рис. 9,а). Через образованный кожный желвак несколькими инъекциями с помощью 10-миллилитрового шприца инфильтрируют новокаином подкожную клетчатку до апоневроза, образуя мощный новокаиновый валик шириной 2—3 см. Без выжидания рассекают кожу, подкожную клетчатку и препарируют среднюю линию. Важно ввести раствор новокаина по средней линии в месте схождения апоневрозов. Раствор новокаина, введенный из нескольких вколов в количестве 50—60 мл, распространяется в под брюшинной клетчатке, анестезируя брюшину в области ее последующего разреза. Затем обязательно вводят раствор новокаина из нескольких вколов под переднюю пластинку апоневроза прямых мышц живота по обе стороны от средней линии (рис. 9, б), после чего рассекают апоневроз по белой линии и вскрывают брюшину.


Рис. 9. Анестезия при резекции желудка. а — анестезия кожи и подкожной клетчатки; внизу для сравнения приведена схема областной анестезии по Брауну для верхней лапаротомии; б — введение раствора по средней линии и под переднюю стенку влагалища прямой мышцы живота; в — анестезия париетальной брюшины и дополнительное введение раствора во влагалище прямой мышцы
Для анестезии париетальной брюшины осторожно раздвигают края раны брюшной стенки и приподнимают их за наложенные зажимы Микулича, что безболезненно благодаря предварительному введению новокаина в пред-брюшинную клетчатку. По обе стороны разреза вводят раствор новокаина под париетальную брюшину. Затем, прокалывая заднюю стенку влагалища прямой мышцы, вводят 30—40 мл раствора с той и другой стороны. Новокаиновый инфильтрат встречается с ранее заложенным спереди, до вскрытия брюшной полости, и омывает со всех сторон прямую мышцу живота (рис. 9, в), обеспечивая хорошую анестезию и релаксацию. Шире раздвинув рану брюшной стенки, плавно вытягивают в нее поперечную ободочную кишку и осторожно расправляют нижнюю поверхность ее брыжейки. У ее корня, по возможности в бессосудистом месте, образуют новокаиновый инфильтрат, затем, вводя иглу в его края, направляют раствор под задней париетальной брюшиной книзу, к корню брыжейки тонких кишок и кверху по корню брыжейки ободочной кишки (рис. 9, г). Образованный инфильтрат продвигают при подкреплении его последующими инъекциями повокаина по ходу влагалища двенадцатиперстной кишки. Направление массивного ползучего инфильтрата книзу обеспечивает пропитывание новокаином корня брыжейки тонкой кишки, что способствует спокойному удержанию в нижнем этаже ее петель. При откидывании книзу поперечной ободочной кишки виден ранее заложенный в брыжейку инфильтрат, просвечивающий через ее тонкие листки. Его дополняют по нижнему и верхнему краям двенадцатиперстной кишки, вводя 40—60 мл раствора, который проникает в спланхниковую область, обеспечивая обезболивание чревных нервов (рис. 9, д). Инфильтрат, заложенный под двенадцатиперстной кишкой, дополняют, направляя раствор в толщу печеночно-желудочной связки. После отделения от желудка желудочно-ободочной связки оказывается вскрытой сальниковая сумка и становится видным ранее заложенный новокаиновый инфильтрат в брыжейке ободочной кишки, просвечивающий через ее верхнюю пластинку. Увеличивая инфильтрат дополнительными инъекциями раствора, его направляют над поджелудочной железой под париетальной брюшиной глубже в спланхниковую область для блокирования чревных нервов (рис. 9, е). Наконец, вводят раствор новокаина в желудочно-поджелудочную и желудочно-селезеночную связки. Это обеспечивает безболезненность последующих манипуляций на желудке и двенадцатиперстной кишке.


Кузин М. И., Харнас С. Ш. Местное обезболивание, 1982
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Резекция желудка – это операция удаления части желудка, пораженной хроническим патологическим процессом с последующим формированием анастомоза (соединения различных отделов пищеварительной трубки) для восстановления адекватного пассажа пищи.
Это операция считается тяжелой и травматичной и, несомненно, это крайняя мера. Однако зачастую для пациента она является единственным способом излечения целого ряда заболеваний, консервативное лечение которых явно не даст результата.
На сегодняшний день техника данной операции основательно разработана и упрощена, а потому стала более доступной для хирургов и может быть выполнена в любом общехирургическом отделении. Резекция желудка спасает сейчас тех пациентов, которые ранее считались неоперабельными и неизлечимыми.
Метод резекции желудка зависит от места расположения патологического очага, гистологического диагноза, а также размеров пораженного участка.
Показания

развитие рака желудка
Абсолютные показания:
- Злокачественные опухоли.
- Хронические язвы с подозрением на малигнизацию.
- Декомпенсированный стеноз привратника.
Относительные показания:
- Хронические язвы желудка с плохим ответом на консервативное лечение (в течение 2-3 месяцев).
- Доброкачественные опухоли (чаще всего множественный полипоз).
- Компенсированный или субкомпенсированный стеноз привратника.
- Ожирение тяжелой степени.
Противопоказания
Противопоказаниями к операции являются:
- Множественные отдаленные метастазы.
- Асцит (возникающий, как правило, из-за цирроза печени).
- Открытая форма туберкулеза легких.
- Печеночная и почечная недостаточность.
- Тяжелое течение сахарного диабета.
- Тяжелое состояние пациента, кахексия.
Подготовка к операции
Если операция проводится в плановом порядке, предварительно назначается тщательное обследование больного.

- Общие анализы крови и мочи.
- Исследование свертывающей системы.
- Биохимические показатели.
- Группа крови.
- Фиброгастродудоденоскопия (ФГДС).
- Электрокардиограмма (ЭКГ).
- Рентгенография легких.
- Ультразвуковое исследование органов брюшной полости.
- Осмотр терапевта.
Экстренная резекция возможна в случае сильного кровотечения или прободения язвы.
Перед операцией применяется очистительная клизма, промывается желудок. Сама операция, как правило, длится не более трех часов с применением общего наркоза.
Как проходит операция?
Производится верхняя срединная лапаротомия.
Резекция желудка состоит из нескольких обязательных этапов:
- I этап – ревизия брюшной полости, определение операбельности.
- II – мобилизация желудка, то есть придание ему подвижности путем отсечения связок.
- III этап – непосредственно отсечение необходимой части желудка.
- IVэтап – создание анастомоза между культей желудка и кишечника.
После завершения всех этапов операционная рана зашивается и дренируется.
Виды резекции желудка
Вид резекции у конкретного пациента зависит от показаний и расположения патологического процесса.
 Исходя из того, какой объем желудка планируется удалить, больному может быть проведена:
Исходя из того, какой объем желудка планируется удалить, больному может быть проведена:
- Экономная резекция, т.е. удаление от одной трети до половины желудка.
- Обширная, или типичная резекция: удаление около двух третей желудка.
- Субтотальная резекция: удаление 4/5 объема желудка.
- Тотальная резекция: удаление более 90% желудка.
По локализации иссекаемого отдела:
- Дистальные резекции (удаление конечного участка желудка).
- Проксимальные резекции (удаление входного отдела желудка, его кардиальной части).
- Срединная (удаляется тело желудка с оставлением его входного и выходного отделов).
- Частичная (удаление только пораженной части).
По виду формируемого анастомоза различают 2 основных метода – резекции по Бильрот I и Бильрот II, а также их различные модификации.
Операция по Бильрот I: после удаления выходного отдела культю желудка соединяют прямым соединением «выходной конец культи – входной конец двенадцатиперстной кишки». Такое соединение наиболее физиологично, но технически такая операция довольно сложная, главным образом из-за плохой подвижности двенадцатиперстной кишки и несоответствия диаметров этих органов. Применяется в настоящее время редко.

Резекция по Бильрот II: предусматривает ушивание культи желудка и двенадцатиперстной кишки, формирование анастомоза «бок в бок» или «конец в бок» с тощей кишкой.
Резекция язвы желудка
При язвенной болезни во избежание рецидивов стремятся резицировать от 2/3 до 3/4 тела желудка вместе с антральным и пилорическим отделом. В антральном отделе продуцируется гормон гастрин, который повышает продукцию хлорводородной кислоты в желудке. Таким образом, мы производим анатомическое удаление зоны, которая способствует повышенной секреции кислоты.
Однако оперативное вмешательство по поводу язвы желудка было популярным лишь до недавнего времени. На смену резекции стали приходить органосохраняющие оперативные вмешательства, такие как иссечение блуждающего нерва (ваготомия), который регулирует продукцию соляной кислоты. Данный вид лечения применяется у тех пациентов, у которых наблюдается повышенная кислотность.
Резекция желудка при раке
При подтвержденной злокачественной опухоли производят объемную резекцию (как правило, субтотальную или тотальную) с удалением части большого и малого сальника, для предупреждения рецидива заболевания. Также необходимо обязательно удалить все лимфатические узлы, прилежащие к желудку, так как они могут содержать раковые клетки. Эти клетки могут метастазировать в другие органы.
Удаление лимфоузлов значительно удлиняет и усложняет операцию, однако, в конечном счете, это снижает риск рецидива рака и предотвращает метастазирование.
Кроме того, при обнаружении прорастания рака в соседние органы, часто встает необходимость комбинированной резекции – удаления желудка с частью поджелудочной железы, пищевода, печени или кишечника. Резекцию в этих случаях желательно делать единым блоком с соблюдением принципов абластики.
Продольная резекция желудка

продольная резекция желудка
Продольная резекция желудка (ПРЖ, другие названия – «слив», рукавная, вертикальная резекция) – это хирургическая операция по удалению боковой части желудка, сопровождающаяся уменьшением его объема.
Продольная резекция желудка – это относительно новый способ резекции. Впервые данная операция была проведена в США около 15 лет назад. Операция быстро набирает популярность во всем мире как самый эффективный способ лечения ожирения
Хотя при ПРЖ и удаляют значительную часть желудка, все естественные клапаны его (сфинктер кардиального отдела, привратник) при этом оставляют, что позволяет сохранить физиологию пищеварения. Желудок из объемного мешка преобразуется в достаточно узкую трубку. Происходит достаточно быстрое насыщение относительно небольшими порциями, в результате пациент потребляет намного меньше пищи, чем до операции, что способствует стойкой и продуктивной потере веса.
Еще одной немаловажной особенностью ПРЖ является то, что удаляется участок, в котором вырабатывается гормон грелин. Этот гормон отвечает за чувство голода. При снижении концентрации этого гормона пациент перестает испытывать постоянную тягу к еде, что опять же приводит к потере веса.
Работа пищеварительного тракта после операции достаточно быстро возвращается к своей физиологической норме.
Пациент может рассчитывать на потерю веса, равную около 60% от лишнего веса, который имелся у него перед операцией. ПЖР становится одной из самых популярных операций по борьбе с ожирением и заболеваниями пищеварительного тракта.
По отзывам пациентов, перенесших ПРЖ, у них буквально началась новая жизнь. Многие, махнувшие на себя рукой, долгое время безуспешно пытавшиеся похудеть, обрели уверенность в себе, стали активно заниматься спортом, наладили личную жизнь. Операция выполняется, как правило, лапароскопическим методом. На теле остаются лишь несколько небольших шрамов.
Лапароскопическая резекция желудка
Данный вид операций называют также «хирургией минимального вмешательства». Это означает, что оперативное вмешательство проводят без больших разрезов. Врач использует особый инструмент, который называется лапароскоп. Через несколько проколов в брюшную полость вводятся хирургические инструменты, которыми и выполняется сама операция под контролем лапароскопа.

Специалист, имеющий большой опыт, с помощью лапароскопии может удалить какую-то часть желудка или же целиком весь орган. Желудок удаляется через небольшой разрез не более 3 см.
Появились данные о проведении трансвагинальных лапароскопических резекций у женщин (желудок удаляется через разрез во влагалище). В этом случае никаких шрамов на передней брюшной стенке не остается.
Резекция желудка, проводимая с помощью лапароскопии, несомненно, имеет большие преимущества перед открытой. Она отличается менее выраженным болевым синдромом, более легким течением послеоперационного периода, меньшим числом послеоперационных осложнений, а также косметическим эффектом. Однако эта операция требует применения современной сшивающей аппаратуры и присутствия у хирурга опыта и хороших лапароскопических навыков. Обычно лапароскопическая резекция желудка выполняется при осложненном течении язвенной болезни и неэффективности применения противоязвенных препаратов. Также лапароскопическая резекция – это основной метод проведения продольной резекции.
При злокачественных опухолях лапароскопическая операция не рекомендована.
Осложнения
Среди осложнений, возникающих во время проведения самой операции и в раннем послеоперационном периоде, необходимо выделить следующие:
- Кровотечения.
- Занесение инфекции в рану.
- Шок.
- Перитонит.
- Тромбофлебит.
В более позднем послеоперационном периоде может возникнуть:

- Несостоятельность анастомоза.
- Появление свищей в месте сформированного соустья.
- Демпинг-синдром (синдром сброса) является наиболее частым осложнением после гастрэктомии. Механизм связан с быстрым поступлением недостаточно переваренной пищи в тощую кишку (так называемый «провал пищи») и вызывает раздражение ее начального отдела, рефлекторную сосудистую реакцию (снижение сердечного выброса и расширение периферических сосудов). Проявляется сразу после еды дискомфортом в эпигастрии, резкой слабостью, потливостью, учащением сердцебиения, головокружением вплоть до обморока. Вскоре (примерно через 15 минут) эти явления постепенно проходят.
- Если резекция желудка проводилась насчет язвенной болезни, то может случиться ее рецидив. Почти всегда рецидивные язвы локализуются на слизистой оболочке кишки, которая прилежит к анастомозу. Появление язв анастомоза – это обычно следствие некачественно проведенной операции. Чаще всего пептические язвы образуются после операции по Бильрот-1.
- Рецидив злокачественной опухоли.
- Может наблюдаться снижение веса. Во-первых, это обуславливается уменьшением объема желудка, что сокращает количество принимаемой пищи. А во-вторых, больной стремится сам уменьшить количество съеденной пищи во избежание появления нежелательных ощущений, связанных с демпинг-синдромом.
- При проведении резекции по Бильрот II может возникнуть так называемый синдром приводящей петли, в основе возникновения которого лежат нарушения нормальных анатомо-функциональных отношений пищеварительного тракта. Проявляется распирающими болями в правом подреберье и желчной рвотой, приносящей облегчение.
- После операции нередким осложнением может являться железодефицитная анемия.
- Гораздо реже встречается B12-дефицитная анемия вследствие недостаточной выработки в желудке фактора Касла, с помощью которого этот витамин всасывается.
Питание, диета после резекции желудка
Питание больного сразу после операции осуществляется парентерально: внутривенно вводятся солевые растворы, растворы глюкозы и аминокислот.
В желудок после операции вводится назогастральный зонд для отсасывания содержимого желудка, а также через него могут вводиться питательные растворы. Зонд в желудке оставляется на 1-2 суток. Начиная с третьих суток, если в желудке не наблюдается застойных явлений, можно давать больному не слишком сладкий компот маленькими порциями (20–30 мл), отвар шиповника около 4–6 раз в день.
Далее переходят на полужидкую протертую пищу (пюре, овощные бульоны, жидкие каши, слизистые супы). Еда для питания больного в послеоперационном периоде должна готовиться только на пару.

В дальнейшем рацион питания будет постепенно расширяться, однако необходимо учесть важное условие – больным должна будет соблюдаться специальная диета, сбалансированная по питательным веществам и исключающая грубую трудноперевариваемую пищу. Пища, которую принимает больной, должна быть термически обработана, употребляться маленькими порциями и не должна быть горячей. Полное исключение из рациона питания соли является еще одним условием диеты.
Объем порции пищи – не более 150 мл, а частота приема – не менее 4-6 раз в день.
В этом списке представлены продукты, строго запрещенные после операции:
- Любые консервы.
- Жирные блюда.
- Маринады и соленья.
- Копченые и жареные продукты.
- Сдоба.
- Газированные напитки.
Пребывание в стационаре обычно составляет две недели. Полная реабилитация занимает несколько месяцев. Кроме соблюдения диеты рекомендуется:
- Ограничение физических нагрузок в течение 2-х месяцев.
- Ношение послеоперационного бандажа на это же время.
- Прием витаминных и минеральных биодобавок.
- При необходимости – прием соляной кислоты и ферментных препаратов для улучшения пищеварения.
- Регулярное наблюдение для раннего выявления осложнений.
Пациентам, перенесшим резекцию желудка, необходимо помнить, что адаптация организма к новым условиям пищеварения может занимать 6-8 месяцев. По отзывам пациентов, перенесших данную операцию, первое время наиболее выражены потеря веса, демпинг-синдром. Но постепенно организм приспосабливается, пациент приобретает опыт и четкое представление, какой режим питания и какие продукты он переносит лучше всего.
Через полгода – год вес постепенно приходит в норму, человек возвращается к нормальной жизни. Совсем необязательно после такой операции считать себя инвалидом. Многолетний опыт резекции желудка доказывает: жить без части желудка или даже полностью без желудка можно.
При наличии показаний операция резекции желудка проводится бесплатно в любом отделении абдоминальной хирургии. Однако необходимо серьез?
