Резекция желудка и части пищевода

Эзофагэктомия – хирургическое вмешательство, во время которого удаляют весь пищевод или его часть. При частичном удалении органа используется термин резекция пищевода. Более радикальная операция – субтотальная резекция или экстирпация пищевода. Чаще всего показанием к эзофагэктомии является злокачественная опухоль. Существуют разные виды этого хирургического вмешательства, в том числе малоинвазивные.

Наш эксперт в этой сфере:
Торако-абдоминальный хирург, онколог, заведующий отделением хирургии
Позвонить врачу
Удаление пищевода – сложная операция, которая сопровождается серьезными рисками. Крупные исследования показали, что успех зависит от двух факторов: от опыта хирурга и от того, как часто такие операции выполняются в клинике, умеют ли там правильно вести пациентов в послеоперационном периоде. Согласно американской статистике, смертность после эзофагэктомии в крупных специализированных клиниках достигает 3-8%, а там, где такие вмешательства выполняются редко – 16-23%. В клинике Медицина 24/7 работают ведущие хирурги, вмешательства выполняются в операционных, оснащенных новейшим высокотехнологичным оборудованием. За счет этого удаление пищевода проводится с минимальными рисками.
Показания к удалению пищевода
Основное показание к удалению пищевода – злокачественные опухоли. Операция возможна при I-III стадиях заболевания, когда нет отдаленных метастазов. Вместе с пищеводом удаляют окружающие ткани, близлежащие лимфатические узлы, так как в них также могут присутствовать раковые клетки. Зачастую также удаляют небольшую часть желудка. Затем, в зависимости от того, насколько длинный участок органа был удален, оставшуюся часть пищевода соединяют с желудком или выполняют пластику участком кишки.
Объем хирургического вмешательства зависит от стадии и локализации злокачественной опухоли:
- Если новообразование находится в нижней части пищевода или в месте его соединения с желудком (гастроэзофагеальное соединение), то удаляют нижнюю часть пищевода, часть желудка и еще участок пищевода на протяжении 8-10 см. Затем оставшуюся часть пищевода соединяют с желудком.
- Если злокачественная опухоль расположена в средней или верхней части пищевода, то удаляют пораженный участок, отступив необходимое расстояние вверх и вниз. При этом приходится удалять большую часть органа. Желудок подтягивают кверху и соединяют с оставшимся концом пищевода. Если это невозможно, выполняют пластику кишкой.
Показанием к эзофагэктомии также может стать пищевод Барретта – предраковое состояние, когда нормальная слизистая оболочка пищевода замещается цилиндрическим эпителием, характерным для кишечника. Чаще всего данной патологией страдают люди с гастроэзофагеальной рефлюксной болезнью (ГЭРБ), при которой кислое содержимое желудка постоянно забрасывается в пищевод и раздражает его слизистую оболочку. Важно понимать, что далеко не у всех людей с пищеводом Барретта развивается рак. В то же время, эзофагэктомия – серьезная операция. Поэтому ее не проводят всем таким пациентам, тем более что есть более щадящие хирургические вмешательства, такие как эндоскопическая подслизистая резекция. Эзофагэктомия показана лишь при пищевода Барретта с дисплазией высокой степени, когда в слизистой оболочке присутствует много атипичных клеток, и имеется высокий риск злокачественного перерождения.
Удаление пищевода может быть показано в качестве крайней меры при некоторых других заболеваниях, если неэффективны другие методы лечения:
- Терминальная стадия ахалазии кардии – состояние, при котором нижний пищеводный сфинктер (мышечный жом) не расслабляется, и пища не может пройти в желудок.
- Рубцовые стриктуры (сужения) пищевода после повреждения его стенки, например, химического ожога.

Разновидности хирургических вмешательств на пищеводе
Пищевод можно удалить с помощью разных хирургических доступов. Врач выбирает подходящий вид операции в зависимости от размера и расположения опухоли, стадии заболевания (распространилась ли злокачественная опухоль в соседние органы, например, легкие или крупные кровеносные сосуды), возраста, общего состояния здоровья пациента.
Выделяют следующие разновидности эзофагэктомии:
- Операция Айвора-Льюиса также известна как трансторакальная эзофагэктомия или эзофагогастрэктомия. Во время нее делают разрезы по задней стенке грудной клетки справа и на животе.
- Трансхиатальная эзофагэктомия предполагает удаление пищевода через два разреза: один на шее и один на брюшной стенке.
- Торакоабдоминальная эзофагэктомия – удаление пищевода через разрез, который делают на грудной и брюшной стенке слева, и второй разрез на шее.
- Эзофагэктомия по Маккеуну выполняется через три разреза: на шее, брюшной стенке и стенке грудной клетки справа.
Удаление пищевода может быть полностью или частично выполнено малоинвазивным способом. При этом разрезы не нужны: вмешательство проводят через проколы с помощью специальных инструментов, на конце одного из которых находится миниатюрная видеокамера. Такая операция при раке пищевода возможна только на самых ранних стадиях, и ее должен выполнять хирург, который обучен этой методике, обладает соответствующим опытом. Преимущества малоинвазивной эзофагэктомии:
- минимальная травматизация тканей и кровопотеря;
- короткий восстановительный период, пациент намного быстрее возвращается к привычной жизни;
- более короткие сроки госпитализации;
- ниже риск осложнений.
В клинике Медицина 24/7 работают хирурги, которые успешно выполняют такие вмешательства, наши операционные оснащены необходимым оборудованием.
Подготовка к операции
Перед хирургическим вмешательством проводят обследование, чтобы установить точный диагноз, оценить локализацию злокачественной опухоли, уточнить ее стадию. Чтобы правильно спланировать операцию, врач назначит обследование, которое может включать компьютерную томографию, магнитно-резонансную томографию, ПЭТ/КТ-сканирование, эндоскопическое исследование пищевода с биопсией, эндоУЗИ, тонкоигольную биопсию соседних органов.
Также необходимо пройти стандартное предоперационное обследование, которое включает общий и биохимический анализы крови, общий анализ мочи, исследование свертываемости крови, определение группы крови и резус-фактора, тесты на инфекции (ВИЧ, сифилис, вирусные гепатиты), ЭКГ, флюорографию или рентгенографию грудной клетки, консультацию терапевта и при необходимости других врачей-специалистов.
Перед операцией врач должен уточнить, какие сопутствующие заболевания имеются у пациента, какие лекарственные препараты он принимает, нет ли у него аллергии на лекарства.
Удаление пищевода проводится под общей анестезией, поэтому за 8-12 часов до хирургического вмешательства нельзя ничего есть и пить.
Как происходит хирургическое вмешательство?
Эзофагэктомию выполняют под наркозом. Кроме того, пациенту может быть установлен эпидуральный катетер – тонкая трубка, которую вводят через прокол на спине в эпидуральное пространство, окружающее спинной мозг. Это может потребоваться для эффективного обезболивания в послеоперационном периоде.
Продолжительность операции зависит от выбранного типа хирургического вмешательства. Хирург удаляет пищевод, выполняет пластику желудком или участком кишки. Также при злокачественной опухоли чаще всего удаляют окружающие ткани, близлежащие лимфатические узлы. После завершения вмешательства накладывают швы или соединяют края раны специальным хирургическим клеем.

Восстановительный период
Обычно после эзофагэктомии пациента на 1-2 суток помещают в палату интенсивной терапии. Он в течение некоторого времени находится на искусственной вентиляции легких, затем ее отключают. Первое время кормление осуществляется через зонд – трубку, введенную через рот в тонкую кишку. Затем, когда происходит заживление пищевода, пациент постепенно возвращается к привычному рациону. Если часть желудка была удалена или использована для пластики, то его объем после операции уменьшается, и пациенту приходится принимать пищу чаще, небольшими порциями. Из-за таких перемен многие пациенты теряют вес.
После эзофагэктомии в грудной клетке оставляют дренажную трубку – она нужна для оттока жидкости. Когда жидкость перестает оттекать, трубку удаляют. В послеоперационном периоде пациентов беспокоят боли, их снимают с помощью обезболивающих препаратов или применяют эпидуральную анестезию. Для профилактики осложнений с пациентами в ранние сроки начинают проводить дыхательную гимнастику, применяют стимулирующие спирометры. Важно как можно раньше (с разрешения врача) начинать вставать и ходить – это помогает предотвратить тромбоз вен нижних конечностей.
После выписки из стационара пациент должен придерживаться диетических рекомендаций, ежедневно выполнять упражнения. В течение 8 недель запрещается поднимать грузы весом более 4,5 кг. Вождение автомобиля разрешается после завершения приема обезболивающих препаратов. Обычно врач назначает контрольный осмотр через 1-3 недели после выписки.
При раке пищевода хирургическое лечение нередко сочетается с неоадъювантной (до операции) или адъювантной (после операции) химиолучевой терапией.
Мы вам перезвоним
Оставьте свой номер телефона
Возможные осложнения
К наиболее распространенным осложнениям во время эзофагэктомии и в раннем послеоперационном периоде относятся реакции на препараты, которые используются для анестезии, обильные кровотечения, инфекции, образование тромбов, очень сильные боли.
Также возможны следующие осложнения:
- Пневмония – воспаление легких. Из-за этого увеличиваются сроки госпитализации. Некоторые пациенты погибают.
- Несостоятельность анастомоза – места соединения пищевода с желудком. Раньше это осложнение встречалось намного чаще. Современные хирургические методики сводят его риск к минимуму. Однако, если это всё же случилось, то потребуется повторное хирургическое вмешательство.
- Стриктуры – рубцовые сужения пищевода в области анастомоза. Чаще всего их можно устранить с помощью эндоскопических процедур.
- Повреждение нервов желудка во время операции может привести к его замедленному опорожнению. Это проявляется в виде тошноты, рвоты.
- Во время операции часто приходится удалять участок пищевода, который содержит сфинктер – мышечный жом. В результате возникает гастроэзофагеальный рефлюкс – обратный заброс желудочного содержимого в пищевод. С этой проблемой можно справиться с помощью антацидов и препаратов для коррекции моторики.
Риск этих осложнений, как и успех операции в целом, в первую очередь зависит от уровня мастерства и опыта хирурга, качества ведения пациента в послеоперационном периоде. Ведущие врачи в клинике Медицина 24/7 успешно выполняют разные виды эзофагэктомии, в том числе малоинвазивным способом. Восстановление пациентов после операции проходит в комфортабельных палатах, где есть всё необходимое оборудование, под постоянным присмотром врачей и медицинских сестер. Наши специалисты проводят реабилитационные мероприятия в полном объеме, что позволяет минимизировать риск осложнений и помогает пациенту вернуться к привычной жизни в максимально короткие сроки.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Источник
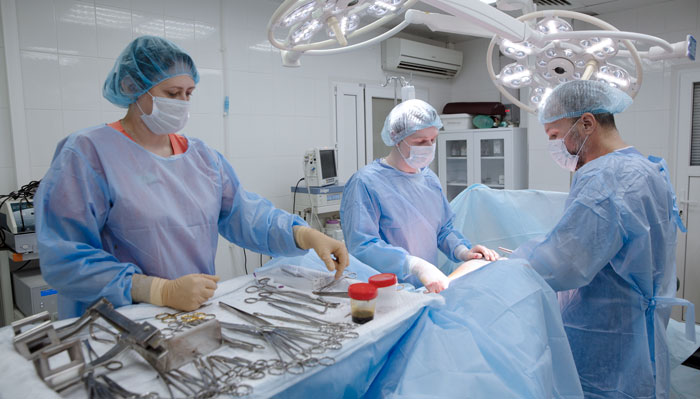
Удаление желудка или гастрэктомия – травматичное вмешательство, трудно дающееся больному и оставляющее пожизненные осложнения, но рак желудка не имеет шансов на излечение, если операцию не делать.
До операции онкологический больной редко думает, как жить после удаления желудка, ему важно быстро избавиться от опухоли, чтобы выжить. После хирургического лечения приходит понимание, что отсутствующий орган не заменят искусственным, и проблем со здоровьем уже не избежать.
Показания для операции удаления желудка при раке
Современная онкология стремится свести к минимуму объем удаляемых тканей, чтобы минимизировать осложнения после операции и последующие страдания пациента, тем не менее полное удаление желудка одна из самых частых операций при раке.
Гастрэктомия выполняется при опухоли, как 1, так и 3 стадии, абсолютное противопоказание для хирургического вмешательства – наличие отдалённых метастазов рака.
Гастрэктомию проводят, когда операция меньшего объёма невыполнима или не гарантирует отсутствие рецидива. Гастрэктомия – это последняя возможность для спасения, иным способом карциному излечить не удается.
Только в одном случае при 4 стадии желудочной карциномы существует относительное противопоказание к хирургии – метастазирование в яичник. Относительное оттого, что при возможности удаления первичной опухоли и пораженного метастазами яичника, одномоментно выполняется сразу две операции: гастрэктомия и овариэктомия, иногда и вместе с маткой. Но если что-то удалить невозможно, хирургический этап лечения заменяется на химиотерапию.
Как удаляют желудок при раке?
Подход к желудку через брюшную стенку – оперативный доступ – зависит от состояния пациента и протяженности опухолевого процесса в пищеводе. Во время операции пищевод пересекается на 5-7 сантиметров выше опухоли, полностью удаляется желудок и сальниковые сумки с лимфатическими узлами. В брюшной полости не должно остаться ни единого опухолевого очага.
Типичные разрезы кожи и мягких тканей живота:
- Классический разрез проходит по средней линии живота – это срединная лапаротомия.
- В некоторых случаях прибегают к продлению разреза с живота на грудную стенку – это тораколапоротомия.
- При необходимости удаления значительного участка пораженного пищевода дополнительно к срединной лапаротомии делают разрез между ребрами.
- К пораженному раком пищеводу можно подобраться и изнутри – через диафрагму, что возможно и при классическом доступе.
Какой оперативный доступ при удалении лучше
Не существует стандартов, определяющих где и сколько надо разрезать брюшной стенки и как далеко продвинуться в грудной полости, всё базируется на индивидуальных особенностях конкретного пациента и опухолевого поражения.
Хирург-онколог самостоятельно выбирает хирургический доступ, при максимальном обзоре поля деятельности позволяющий минимальное повреждение здоровых тканей и оптимальную технику операции, снижающую возможность осложнений после удаления желудка.
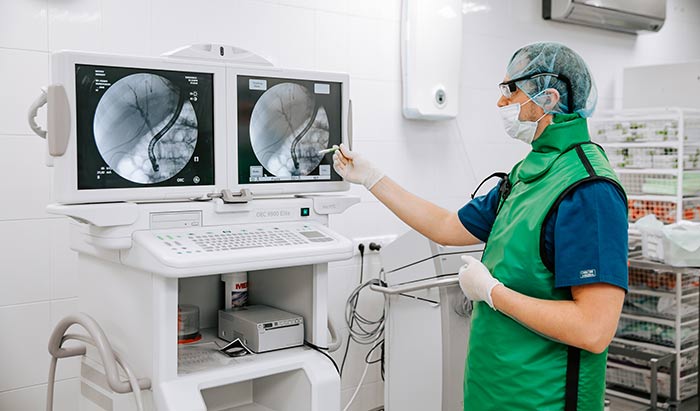
Сегодня при раннем раке открытые операции успешно заменяются эндоскопическими технологиями, лапароскопическая гастрэктомия, несомненно, технически сложнее, но для пациента выгоднее, поскольку не увеличивает осложнения после операции, восстановление пациента проходит быстрее.
Способ доступа к больному органу и методику операции определяет хирург-онколог, его выбор отражает практический хирургический опыт и персональные навыки, не сомневайтесь, профессиональная квалификация специалистов нашей клиники всегда на уровне «высший класс».
Этапы удаления желудка
Ход операции удаления всего или только части органа (резекции) протекает по одному плану, но с разным объёмом удаляемых тканей.
- Сначала проводится мобилизация – отсечение органа от фиксирующих его внутренних связок, перевязка питающих артерий и вен. Одновременно проводится тщательный осмотр органов брюшной полости и на основе увиденного в план операции вносятся коррективы.
- Второй этап – собственно удаление, с отсечением желудка от пищевода и двенадцатиперстной кишки. При вовлечении в опухолевый конгломерат близлежащих органов брюшной полости, в том числе диафрагмы или печени, поджелудочной железы или толстого кишечника, если технически возможно, выполняются сложные и объемные комбинированные операции, то есть гастрэктомия и, например, резекция поджелудочной железы или печени.
- Третий этап – восстановление пищеварительного тракта, то есть соединение пищевода с кишечником, что обеспечит в дальнейшем передвижение пищи.
Восстановление после операции
Рак желудка приводит к серьёзным внутриклеточным изменениям, нарушаются все биохимические процессы, поскольку организм не получает необходимых ему веществ из-за нарушения всасывания в желудочно-кишечном тракте. Ещё несколько десятилетий назад после гастрэктомии погибал каждый четвёртый пациент, сегодня осложнения и смертность сведены к минимальным показателям.
Послеоперационное восстановление очень индивидуально, на нем сказывается возраст и пол пациента, существующие у него хронические болезни и степень нарушений, обусловленных карциномой, вовлечение других органов брюшной полости и «живой» вес больного. На длительности восстановления отражается даже время года, так лето не самое благоприятное время для хирургических манипуляций.
Главное для больного – не торопиться после удаления желудка побыстрее покинуть клинику, так как незавершенность лечебных мероприятий впоследствии откликнется проблемами со здоровьем, которые могут основательно испортить жизнь.
Осложнения после операции при раке
Ранние осложнения немногочисленны, но при несвоевременном выявлении могут быть фатальными для пациента.
Несостоятельность швов в месте соединения пищевода с кишкой – в анастомозе – возникает не оттого, что хирург «что-то не то сделал», а обусловлена недостаточностью внутренних резервов организма, нарушениями гомеостаза, слабостью иммунной защиты и неполноценностью питания – нутритивным статусом до лечения. Частота этого осложнения колеблется от 2% до 10%.
Нарушение оттока панкреатических секретов из-за отечности поджелудочной железы может привести к развитию острого панкреатита. На частоте панкреатита сказывается хирургическая техника, но определяющую роль играет объем удаленных тканей и исходное состояние органов желудочно-кишечного тракта. Главное – вовремя диагностировать осложнение и проводить адекватную медикаментозную профилактику.

Несостоятельность швов и панкреатит способны инициировать воспалительные процессы внутри брюшной полости, в частности, абсцесс или перитонит, кишечную непроходимость или локальное скопление жидкости.
Процент перечисленных патологических послеоперационных состояний небольшой, а в нашей клинике значительно ниже средних статистических величин, потому что на результате отражается талант и опыт хирурга-онколога в сочетании с отличными диагностическими возможностями.
Реабилитация после удаления желудка при раке
Переоценить значение восстановительных мероприятий после гастрэктомии невозможно, по большому счёту хорошее самочувствие «приходит» к пациенту через месяц после выписки из больницы. Если попытаться коротко ответить на вопрос «как живут после удаления желудка», то однозначно неважно, когда живут без помощи специалистов.
Рана зарастёт, но восстановление нормального питательного нутритивного статуса в измененном пищеварительном тракте проходит сложно – просто протертая и на пару приготовленная еда проблему не решает. А проблема сцеплена с недостаточностью иммунитета и отсутствием полноценного всасывания необходимых для организма питательных элементов.
Для скорейшего восстановления и продолжения противоопухолевого лечения требуется индивидуальная программа реабилитационных мероприятий.
Прогноз после удаления желудка
Онкологическая статистика знает, сколько живут больные карциномой желудка в зависимости от стадии. Нет литературных данных, сокращает ли жизнь удаление важнейшей части пищеварительного тракта, но точно известно, что продолжительность жизни больного зависит от распространенности первичной карциномы и биологических характеристик раковых клеток – дифференцировки, их чувствительности к химиотерапии и сопутствующих заболеваний.
Онкологическая наука очень точна, она знает, какой алгоритм диагностических исследований необходим при заболевании, сколько процентов больных разными стадиями и сколько лет в среднем живут, может предложить целый комплекс лечебных мероприятий при определенных морфологических характеристиках карциномы.
Одного не может онкология – дать конкретному пациенту рецепт оптимального лечения с точным расписанием необходимых ему манипуляций и процедур. Но это могут сделать и делают опытные онкологи Европейской клиники.
Список литературы
- Давыдов М.И., Туркин И.Н., Полоцкий Б.Е./Современная хирургия рака желудка: от D2 к D3// Материалы IX Российского онкологического конгресса; Москва 2005.
- Стилиди И.С., Неред С.Н./Современные представления об основных принципах хирургического лечения местно-распространенного рака желудка // Практическая онкология; 2009; Т.10, № 1.
- Янкин A.B./Современная хирургия рака желудка //Практическая онкология;2009; Т. 10, № 1.
- Curcio G., Mocciaro F., Tarantino I. et al./Self-Expandable l Stent for Closure of a Large Leak after Total Gastrectomy //Case Rep. Gastroenterol.;2010; № 4.
- Etoh T., Inomata M., Shiraishi N., Kitano S./Revisional Surgery After Gastrectomy for Gastric Cancer //Surg. Laparosc. Endose. Percutan. Tech.;2010.;v. 20, № 5.
- Isgiider A.S., Nazli O., Tansug T., et al/ Total gastrectomy for gastric carcinoma// Hepatogastroenter.; 2005; v. 52.
- Zhang C.H., Zhan W.H., He Y.L. et al. /Spleen preservation in radical surgery for gastric cardia cancer //Ann. Surg. Oncol.; 2007; v. 14.
Источник
