Рак желудка схема мельникова

.jpg) Патологическая анатомия рака желудка: локализация рака в желудке: антральный отдел — 60—70%; малая кривизна тела желудка — 10—15%; кардиальный отдел — 8—10%; передняя и задняя стенки — 2—5%; большая кривизна — 1%; свод желудка— 1%; тотальное поражение желудка — 3—5%.
Патологическая анатомия рака желудка: локализация рака в желудке: антральный отдел — 60—70%; малая кривизна тела желудка — 10—15%; кардиальный отдел — 8—10%; передняя и задняя стенки — 2—5%; большая кривизна — 1%; свод желудка— 1%; тотальное поражение желудка — 3—5%.
Внутриорганное распространение рака желудка происходит по типу инфильтрации, преимущественно по направлению к кардии, распространение за пределы привратника на двенадцатиперстную кишку происходит реже по лимфатическим сосудам подслизистого и мышечного слоев. Проникая через все слои стенки желудка, опухоль прорастает соседние ткани и органы.
По макроскопической форме роста выделяют три основные группы:
– опухоли с преимущественно экзофитным ростом (бляшковидный, полипообразный, блюдце-образный рак, рак из язвы и др.),
– опухоли с преимущественно эндофитным ростом (инфильтративно-язвенный, диффузный или фиброзный рак),
– смешанные опухоли, имеющие черты экзо- и эндофитного роста.
Последние две группы более злокачественны и чаще дают метастазы.
Макро- и микроскопические границы опухоли не совпадают, Экзофитно растущие в просвет желудка опухоли характеризуются очерченными границами, от видимого края опухоли раковая инфильтрация распространяется на 2—3 см.. Эндофитно (инфильтративно) растущие в толще стенки желудка опухоли распространяются от видимой границы опухоли на 5—7 см. Наиболее часто встречаются опухоли с эндофитной формой роста (у 70% больных), реже наблюдаются опухоли с экзофитной формой роста (15% больных) и опухоли, имеющие смешанный характер роста (у 15% больных).
Гистологическая классификация рака желудка (ВОЗ, № 18, 1977):
1. Аденокарцинома: а) папиллярная, б) тубулярная, в) муцинозная, г) перстневидно-клеточная.
2. Недифференцированный рак.
3. Аденоканкроид.
4. Плоскоклеточный рак.
5. Неклассифицируемый рак.
По микроскопической картине все виды рака желудка разделяют на две основные группы: дифференцированные и недиференцированные. Недифференцированные виды рака характеризуются большей злокачественностью, чем дифференцированные.
Рак желудка метастазирует преимущественно лимфогенно. Возможно гематогенное метастазирование, а также путем имплантации раковых клеток по брюшине.
Лимфатическая система желудка образована лимфатическими капиллярами слизистой оболочки, сплетениями лимфатических сосудов (подслизистым, межмышечным, серозно-подсерозным). В зависимости от направления тока лимфы поверхность желудка разделена на территории, связанные с лимфатическими узлами, расположенными вдоль сосудов желудка. Согласно схеме А. В. Мельникова выделяют четыре бассейна оттока лимфы от желудка (рис. 119).
Первый бассейн лимфооттока собирает лимфу от пилороантрального отдела желудка, прилежащего к большой кривизне.
1-й этап метастазирования—лимфатические узлы, расположенные в толще желудочно-ободочной связки по большой кривизне вблизи привратника;
2-й этап метастазирования — лимфатические узлы по нижнему краю головки поджелудочной железы и за привратником;
3-й этап метастазирования — лимфатические узлы, расположенные в толще брыжейки тонкой кишки;
4-й этап метастазирования — забрюшинные парааортальные лимфатические узлы.

Рис. 119. Схема бассейнов (I—IV) лимфооттока от желудка (по А. В. Мельникову). I : 1 — лимфатические узлы большого сальника по большой кривизне желудка. 2 — подпривратниковые и запривратниковые лимфатические узлы, 3 — лимфатические узлы брыжейки тонкой кишки, 4 — пара-аортальные лимфатические узлы; II: 1— лимфатические узлы в малом сальнике по малой кривизне желудка, 2 — лимфатические узлы в толще малого сальника, 3 — лимфатические узлы в толще печеночно-двенадцатиперстной связки, 4 — лимфатические узлы в воротах печени; III: 1 — паракардиальные лимфатические узлы, 2 — лимфатические узлы желудочно-поджелудочной связки, 3 — лимфатические узлы по верхнему краю поджелудочной железы, 4 — околопищеводные лимфатические узлы; IV: 1 — лимфатические узлы в большом сальнике по большой кривизне желудка, 2 — лимфатические узлы по верхнему краю поджелудочной железы, 3 — лимфатические узлы в воротах селезенки.
Во время радикальной операции возможо удаление лимфатических узлов 1-го и 2-го этапов метастазирования. Лимфатические узлы 3-го и 4-го этапов метастазирования удалить невозможно, при их поражении метастазами радикальная операция невыполнима.
Второй бассейн лимфооттока собирает лимфу от части пилороантрального отдела, прилежащей к малой кривизне, и от тела желудка.
1-й этап метастазирования — ретропилорические лимфатические узлы;
2-й этап метастазирования — лимфатические узлы в малом сальнике в дистальной части малой кривизны, в области привратника и двенадцатиперстной кишки, сразу же за привратником;
3-й этап метастазирования—лимфатические узлы, расположенные в толще печеночно-двенадцатиперстной связки. Эти лимфатические узлы удалить во время операции трудно, а чаще невозможно;
4-й этап метастазирования — лимфатические узлы в воротах печени.
Третий бассейн — самый большой и основной бассейн лимфатического оттока, имеет наиболее крупные лимфатические сосуды и лимфатические узлы. Мощный отводящий лимфатический сосуд расположен на малой кривизне желудка, в толще желудочно-поджелудочной связки, по ходу левых желудочных сосудов—артерии и вены. Собирает лимфу от тела желудка и малой кривизны, прилегающих отделов передней и задней стенок, кардии, медиальной части свода и абдоминального отдела пищевода.
1-й этап метастазирования — лимфатические узлы, расположенные в виде цепочки по ходу малой кривизны в клетчатке малого сальника. Верхние узлы этой цепочки называют паракардиальными, они поражаются метастазами в первую очередь при раке кардии.
2-й этап метастазирования — лимфатические узлы по ходу левых желудочных сосудов, в толще желудочно-поджелудочной связки;
3-й этап метастазирования — лимфатические узлы по верхнему краю поджелудочной железы и в области ее хвоста;
4-й этап метастазирования — лимфатические узлы в парааортальной клетчатке выше и ниже диафрагмы.
Четвертый бассейн собирает лимфу от вертикальной части большой кривизны желудка, прилегающих к ней передней и задней стенок, значительной части свода желудка.
1-й этап метастазирования — лимфатические узлы, расположенные в верхнелевом отделе желудочно-ободочной связки;
2-й этап метастазирования — лимфатические узлы по ходу коротких артерий желудка;
3-й этап метастазирования — лимфатические узлы в воротах селезенки;
4-й этапом метастазирования А. В. Мельников считал поражение селезенки. Однако при поражении селезенки происходит поражение ее паренхимы, а не лимфатических узлов.
Изложенная схема путей лимфотока не исключает метастазирования в самые разнообразные лимфатические узлы.
При радикальной операции по поводу рака желудка обязательно надо удалять не только ближайшие лимфатические узлы ближайшего лимфатического бассейна, но и регионарные лимфатические узлы третьего бассейна, содержащего наиболее мощные лимфатические узлы и магистральные лимфатические сосуды.
При блокаде отводящих лимфатических путей метастазами рака возникает ретроградный ток лимфы и метастазы появляются в области пупка.
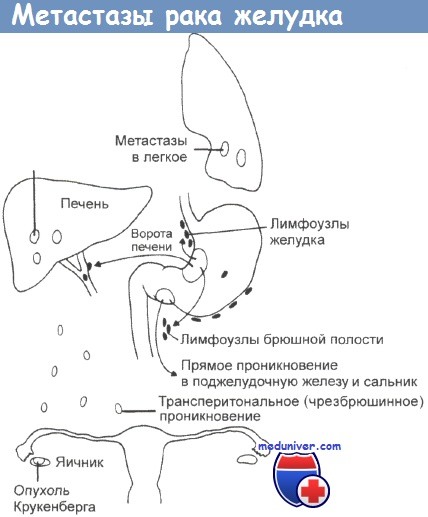
Во внутренние органы метастазы рака попадают гематогенным путем (при прорастании опухоли в сосуды системы воротной вены) или лимфогематогенным путем через грудной проток, впадающий в венозное русло. Гематогенные метастазы чаще определяются в печени, значительно реже в легких, плевре, надпочечниках, костях, почках.
Имплатационные метастазы возникают при контактном переносе опухолевых клеток, а также при свободном их перемещении по брюшной полости. Раковые клетки оседают на поверхности большого сальника, образуют на брюшине мелкобугристые высыпания (карциноматоз брюшины), опускаясь в малый таз, образуют метастазы в прямокишечно-пузырной (у мужчин) и в прямокишечно-влагалищной (у женщин) складках (метастазы Шницлера), в яичниках (метастаз Крукенберга).
Комитетом международного противоракового союза предложена классификация рака желудка по системе TNM (в 1966 г.).
Эта классификация предусматривает разделение желудка на три отдела: проксимальный (верхняя треть), тело желудка (средняя часть), антральный (дистальная треть).
Опухоль следует относить к тому отделу, в котором расположена большая ее часть.
Классификация TNM основана на данных клинического, рентгенологического, эндоскопического исследований и патоморфологических исследований удаленного во время операции препарата.
Т — опухоль
ТIS — внутриэпителиальный рак.
Т1 —опухоль поражает только слизистую оболочку и подслизистый слой.
Т2 — опухоль проникает глубоко, занимает не более половины одного анатомического отдела.
Т3 — опухоль с глубокой инвазией захватывает более половины одного анатомического отдела, но не поражает соседние анатомические отделы.
Т4 — опухоль поражает более одного анатомического отдела и распространяется на соседние органы.
N — регионарные лимфатические узлы рр
N0 — метастазы в регионарные лимфатические узлы не определяются.
NХа— поражены только перигастральные лимфатические узлы. 1
NХb — поражены лимфатические узлы по ходу левой желудочной, чревной
общей печеночной, селезеночной артерий, по ходу печеночно-дуоденальной связки, т. е. те узлы, которые могут быть удалены хирургически.
NХс — поражены лимфатические узлы по ходу аорты, брыжеечных и подвздошных артерий, которые невозможно удалить хирургически.
М — отдаленные метастазы
М0 — отдаленные метастазы не определяются.
М1 —имеются отдаленные метастазы.
Р — гистопатологические критерии (глубина инвазии)
Р1 — опухоль инфильтрирует только слизистую оболочку.
Р2 — опухоль инфильтрирует подслизистый слой до мышечного.
РЗ — опухоль инфильтрирует мышечный слой до серозной оболочки.
Р4 — опухоль прорастает серозную оболочку или выходит за пределы органа.
Клиническая классификация рака желудка по стадиям, принятая в СССР
I стадия — четко отграниченная опухоль на слизистой оболочке. Опухоль не выходит за пределы подслизистого слоя. Метастазов в регионарные лимфатические узлы нет.
II стадия — опухоль больших размеров, прорастает мышечный слой, но не прорастает серозного покрова и не спаяна с соседними органами. Желудок подвижен. В ближайших регионарных лимфатических узлах единичные подвижные метастазы.
III стадия — опухоль значительных размеров, прорастает всю толщу стенки желудка, врастает в соседние органы и резко ограничивает подвижность желудка. Такая же опухоль или опухоль меньших размеров с множественными метастазами в регионарные лимфатические узлы.
IV стадия — опухоль любого размера при наличии метастазов в отдаленные органы.
Хирургические болезни. Кузин М.И., Шкроб О.С.и др, 1986г.
Еще статьи на эту тему:
– Предраковые заболевания: полипы и полипоз желудка
– Предраковые заболевания: хроническая язва желудка
– Предраковые заболевания: хронический гастрит, гигантский гипертрофический гастрит
Источник
Мышцы живота надо рассекать продольно, вдоль хода их волокон (исключение:
прямую
мышцу живота можно пересекать и поперечно).
Нельзя пересекать нервные волокна. Разрез передней брюшной стенки нужно проводить в разных
направлениях для каждого слоя, в результате чего линия швов рассеченного
нижележащего слоя покрывается неповрежденной частью слоя, лежащего выше (этого
достигают путем нанесения переменного разреза, когда слои мышц рассе-
каются вдоль мышечных волокон, или ступенчатого разреза, когда рассечения
идут параллельно
друг другу на 1-2 см в сторону по отношению к предыдущему рассеченному слою).
Виды разрезов
передней брюшной стенки: Продольный. Косой. Угловой. Поперечный. Переменный. Комбинированный.
ТОПОГРАФИЧЕСКАЯАНАТОМИЯ
ИОПЕРАТИВНАЯХИРУРГИЯВЕРХНЕГО
ЭТАЖАБРЮШНОЙПОЛОСТИ
ОРГАНЫВЕРХНЕГОЭТАЖА БРЮШНОЙПОЛОСТИ
ЖЕЛУДОК
Голотопия.
Лежит
в левой подреберной и собственно надчревной областях. Отделы (рис. 2-13)
1.
Кардиальная
часть — узкая полоска желу
дочной
стенки вокруг одноименного отвер
стия,
отличающаяся клеточным составом
желудочных
желез.
2.
Дно
желудка расположено выше кардиаль-
ного
отверстия.
3.
Тело
желудка сверху граничит с кардиаль-
ной частью и дном желудка, снизу ограни
чено угловой вырезкой.
4.
Привратниковая
пещера расположена ниже
угловой
вырезки.

Рис. 2-13. Желудок.
1 — incisura card/аса, 2 —
fundus ventriculi, 3 — curvatura major, 4 — card/a ventriculi,
5 — curvatura minor, 6 — pylorus
ventriculi, 7 — antrum pyloricum, 8 — incisura
angularis, 9 — corpus ventriculi. (Из: Фраучи В.Х. Топографическая анатомия и оперативная хирургия живота и таза. — Казань, 1966.)
5. Привратник — узкая полоса желудочной стенки в месте расположения сфинктера привратника. Скелетотопия
• Кардиальная часть
лежит слева от XI груд
ного
позвонка позади хряща VII ребра.
• Дно желудка
находится на уровне X грудного
позвонка,
достигая V ребра слева.
• Малая кривизна желудка
находится на уров-
не XII грудного позвонка и мечевидного отростка.
• Привратник
находится у VII ребра справа.
Отношение
к брюшине. Лежит интраперито-
неально. Связки
• Поверхностные связки:
печеночно-желудочная
(lig. hepatogastricum), желудочно-обод очная (lig. gastrocolicum),
желудочно-селезеночная (lig. gastrolienale), желудочно-диафрагмальнаж
(lig. gastrophrenicum).
•Глубокие
связки: желудочно-поджелудочнаж
(lig. gastropancreaticum), привратниково-под-
желудочная (lig. pyloropancreaticum).
Синтопия. К дну желудка прилежит селезенка, к большой кривизне
— поперечная ободочная кишка, к малой кривизне — печень, сзади к малой кривизне прилежит поджелудочная железа.
Кровоснабжение
• Левая желудочная артерия (a. gastrica si–
nistra) — ветвь чревного ствола (truncm coeliacus).
• Правая желудочная
артерия (a. gastrica dexi–
rd) — ветвь собственной печеночной арте
рии (a. hepatica proprid).
• Левая
желудочно-сальниковая артерия (a. gas–
troepiploica sinistra) — ветвь селезеночной
артерии (a. lienalis).
•Правая желудочно-сальниковая артерия
(a. gastroepiploica dextrd) — ветвь желудочно-
дуоденальной
артерии (a. gastroduodenalis).
• Короткие желудочные артерии (аа. gastricae breves) — ветви селезеночной
артерии (a. lienalis). Кровоотток осуществляется в
систему воротной вены по одноименным артериям и венам. Иннервация. Блуждающие нервы (пп.
vagi) и зетви
чревного сплетения (plexus coeliacus).
Лимфоотток происходит по лимфатическим сосудам, идущим
вблизи сосудов, кровоснаб-жающих желудок, в правые и левые желудочные, правые и левые
желудочно-сальниковые, желудочно-поджелудочные лимфатические узлы, а затем в
чревные лимфатические узлы.
СХЕМА ЛИМФООТТОКА МЕЛЬНИКОВА
Поскольку при раке желудка метастазиро-зание
злокачественного процесса преимущественно происходит по лимфатическим путям,
при проведении оперативных вмешательств по поводу рака^ желудка необходимо знать пути лимфооттока от
желудка.
Наиболее простой и удобной в практическом отношении
считают схему лимфооттока Мельникова. Согласно этой схеме в желудке выделяют четыре
основных бассейна лимфо-зттока, а в каждом бассейне четыре уровня лимфатических узлов и
соответственно четыре этапа метастазирования рака желудка.
• Первый бассейн собирает лимфу от пилоро-
антрального отдела желудка со стороны
большой кривизны (зона правой
желудоч-
но-сальниковой артерии).
—I этап
метастазирования — лимфатичес
кие
узлы на желудочно-ободочной связке
и в области привратника.
—II этап — лимфатические
узлы по нижне
му краю
головки поджелудочной железы.
—III этап — лимфатические
узлы в толще
брыжейки тонкой кишки.
—IV этап — забрюшинные
лимфатические
узлы,
расположенные парааортально.
Лимфатические узлы на последних двух этапах не удаляют.
• Второй бассейн собирает лимфу от пилоро-
антрального отдела желудка по малой
кри
визне и от соседних участков тела желудка
(зона правой желудочной артерии).
–
I этап метастазирования — ретропилори-ческие лимфатические узлы.
— II этап — лимфатические
узлы малого саль
ника, дистальной части малой
кривизны
желудка, области привратника и начального отдела двенадцатиперстной кишки.
—III этап — лимфатические
узлы печеноч-
но-дуоденальной
связки (lig. hepatoduo–
denale).
—IV этап — лимфатические
узлы ворот пе
чени.
Лимфатические узлы на первых двух этапах удаляют при субтотальной резекции желудка, а на
последних двух — не удаляют. Третий бассейн (самый мощный) собирает лимфу от тела желудка
по малой кривизне и от прилежащих передней и задней стенок желудка, кардии,
абдоминального и нижнего грудного отделов пищевода.
—I этап
метастазирования — лимфатичес
кие узлы на малой кривизне желудка и в
толще малого сальника.
—II этап — лимфатические
узлы по ходу
левых
желудочных кровеносных сосудов.
– III этап — лимфатические узлы по верхнему краю поджелудочной железы и в области хвоста поджелудочной железы.
Источник
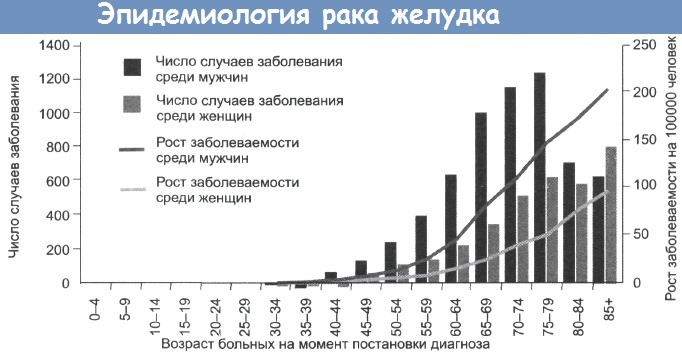
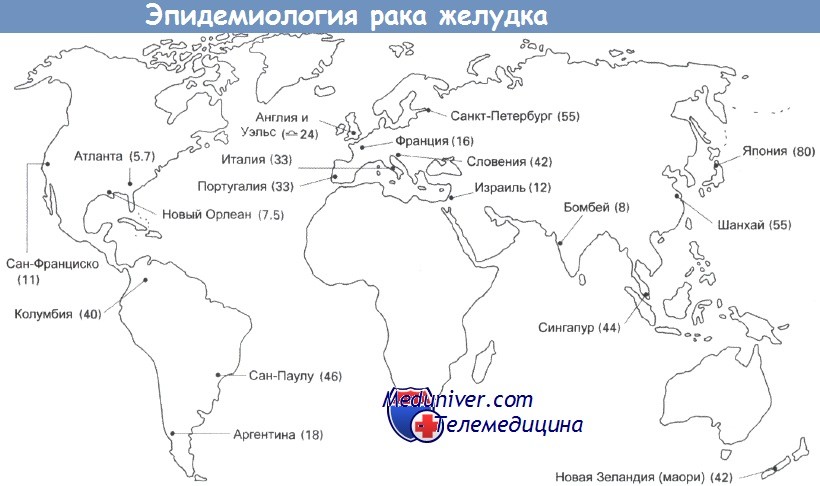
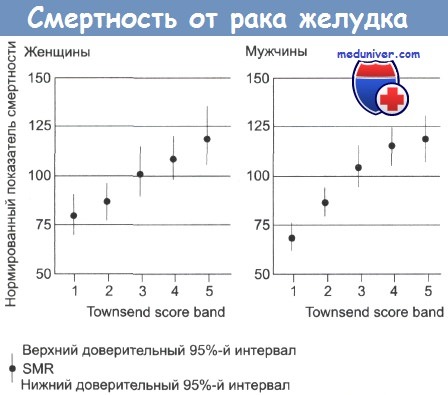
Рак желудка – частота, причины, механизмы развитияРак желудка был основной причиной смерти от рака в Великобритании пятьдесят лет назад. Частота его встречаемости резко снизилась, но этот тип рака продолжает занимать важное место среди причин смерти в мире. Рак желудка стоит на втором месте по распространенности после рака легкого, по оценкам, ежегодно выявляется 790 000 его новых случаев. Уровень заболеваемости высок (30-80 на 100 000) на Дальнем Востоке, в России и Восточной Европе. Суммарная частота случаев в Великобритании составляет 29 на 100 000 (у мужчин) и 19 на 100 000 (у женщин). Частота случаев рака желудка резко увеличивается с возрастом, до 200 на 100 000 среди мужчин старше 80 лет. В Великобритании и США за последние 20 лет отмечено постепенное снижение уровня смертности. Частота случаев в других странах значительно выше, к примеру 80 случаев на 100 000 в Японии и Корее и 70 на 100 000 в Чили. Предполагают влияние окружающей среды на уровень заболеваемости, так как частота случаев у мигрантов из Японии в США снижается, но остается выше, чем у коренного населения. Вероятность развития рака желудка также связана с социально-экономическим положением: этот рак встречается в два раза чаще в 4 и 5 классах, по сравнению с 1 и 2 классами.
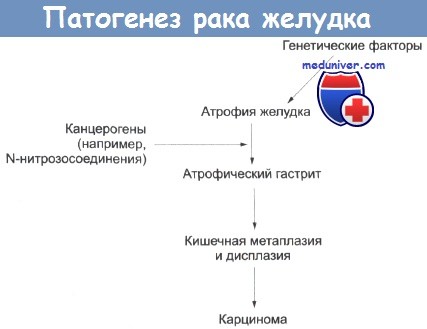
Причины карциномы желудка не известны, однако вовлечены генетические, экологические факторы, особенности питания, инфекции и предраковые факторы. Карцинома желудка встречается в три-шесть раз чаще у больных со злокачественной анемией, являющейся наследственным нарушением. Этот рак несколько чаще отмечается у людей с группой крови А, чем в общей популяции, и, возможно, у больных, перенесших Polya-резекцию желудка. У больных с наследственной гипогаммаглобулинемией риск развития рака желудка значительно увеличен. Частота встречаемости карциномы желудка повышена у больных с хроническим атрофическим гастритом. Риск заболеть раком желудка у больных со злокачественной анемией и атрофическим гастритом выше приблизительно в три раза. Атрофия желудка может повлечь за собой кишечную метаплазию, есть предположение, что способствовать такому изменению могут диетические канцерогены. С высоким риском рака желудка связаны следующие особенности питания: повышенное потребление соли, нитратов, крахмала и углеводов; недостаточное употребление сырых овощей, салатов, свежих фруктов и белка животного происхождения.
На рисунке представлена гипотеза последовательных причинных связей для развития рака желудка и сведения об известных этиологических признаках. Можно предположить, что при атрофическом гастрите рН в желудке повышается, после этого возможна его бактериальная колонизация, которая не могла бы произойти при низких значениях рН. Атрофический гастрит, видимо, связан с недостаточным питанием в тех странах, где риск рака желудка высокий. Бактериальная колонизация желудка встречается значительно чаще у людей моложе 50 лет в таких регионах. Злокачественная анемия также сопровождается атрофическим гастритом, а после частичной Polya-резекции желудка в нем может возникнуть понижение кислотности, — в обеих ситуациях риск рака желудка может быть увеличен. В результате бактериальной колонизации желудка может происходить восстановление пищевых нитратов (присутствующих в воде, овощах и мясных консервах) до нитритов, реагирующих с аминокислотами с образованием N-нитрозосоединений. Они являются канцерогенами у животных (вызывают интестинальную метаплазию слизистой оболочки желудка крыс) и могут иметь такой же эффект у человека.
Продолжает вызывать большой научный интерес существование связи между раком желудка и инфекцией Helicobacter pylori. Эта инфекция — важный фактор риска карциномы желудка, она была официально признана как точный этиологический фактор Международной организацией по исследованию рака (International Agency for Research on Cancer). Использование такой связи, если это будет подтверждено, в профилактических целях имеет потенциально большую важность, так как данной инфекцией поражено 30-50% взрослого населения в Европе и более 80% в развивающихся странах. Эти цифры не объясняют того факта, что во всем мире заболеваемость раком желудка выше среди мужчин. На основании последних данных можно предполагать, что при успешном подавлении хронической инфекции Н. pylori снижается риск рака желудка. Связь между раком желудка и пептической язвой, а также между полипами желудка и злокачественностью остается не ясной. Полипы желудка встречаются сравнительно часто, в 10% случаев имеются признаки карциномы in situ. Такое изменение имеет сомнительное прогностическое значение и нарушение, которое с высокой вероятностью кажется предраковым, — это ворсинчатая аденома. Факторы риска, способствующие возникновению рака желудка1. Питание как фактор риска рака желудка: 2. Социально-экономические факторы риска рака желудка: 3. Географические факторы: 4. Генетические факторы риска рака желудка: 5. Медицинские факторы риска рака желудка:
Патогенез рака желудкаБолее 95% карцином желудка относятся к аденокарциномам. Оставшуюся долю составляют карциноидные опухоли, плоскоклеточная карцинома, аденоканкроид и лейомиосаркома. Начальный рак желудка определяют как опухоль, расположенную в слизистой и подслизистой оболочках, независимо от метастазирования в регионарные лимфатические узлы. Гистологическое разграничение такого рака от «предраковых» поражений может быть затруднительно, даже при биопсии желудка. Симптомы заболевания минимальны, диагноз часто ставится при скрининговой эндоскопии и при эндоскопии по несвязанным симптомам. Повреждения обычно являются аденокарциномами с признаками, похожими на рак продвинутой стадии. Самый распространенный тип рака желудка — это язвенно-инфильтративная форма, размер которой может варьировать от 1 см до опухоли, занимающей почти весь желудок. Часто опухоль проникает сквозь стенку желудка, захватывает поджелудочную железу и сальник, дает метастазы в регионарные лимфатические узлы, печень и полость брюшины. Некоторые опухоли обладают полиповидным ростом, выступая в просвет желудка, уже позднее захватывая его стенку и прилегающие ткани. Другие опухоли могут распространяться поверхностно по слизистой оболочке, обходя регионарные лимфатические узлы до поздних этапов болезни, такие опухоли имеют лучший прогноз. В других случаях присутствует диффузный склероз всей стенки желудка (linitis plastica — линит, диффузный рак желудка). Желудок при этом маленький, сокращенный и не расширяется. Такие опухоли имеют особенно плохой прогноз. Опухоли чаще возникают в антруме или нижней трети желудка, наиболее часто на малой кривизне. Некоторые из таких опухолей многоцентровые. Их локализация, видимо, меняется со временем, с увеличением проксимальных опухолей и снижением их в антруме, как на Западе, так и в Японии. На микроскопическом уровне наиболее полезное разделение проведено между карциномами, клетки которых похожи на клетки кишечника, при этом опухоль окружена интестинальной метаплазией (кишечный тип), и теми, которые имеют тенденцию к инфильтрированию стенки желудка и окружены нормальной слизистой (диффузный тип). Опухоли кишечного типа связывают с лучшими показателями выживаемости, они больше встречаются у больных пожилого возраста, наиболее вероятно, что им предшествовал атрофический гастрит. В популяциях с высоким риском заболевания раком желудка (таких, как в Японии) большинство опухолей относятся к этому типу. Карциномы диффузного типа чаще возникают у женщин, связаны с группой крови А, показатели суммарной выживаемости при них хуже. Опухоли из париетальных клеток являются редкими. В Японии в результате скрининговых программ большое число опухолей диагностировано на ранних стадиях. Термин начальный рак желудка введен для опухолей, расположенных только в слизистой или подслизистой оболочках. Такие опухоли могут относиться к кишечному или диффузному типу с разной степенью дифференцировки. На этой стадии прогноз великолепный, более 90% больных живут более 5 лет. Лимфатическое распространение опухоли идет через поверхностную лимфатическую сеть в узлы левой желудочной цепи, в селезеночную и печеночную цепи вдоль основных сосудов, питающих желудок. Далее распространение продолжается в узлы чревного ствола, в селезеночную цепь и печеночную цепь вокруг ворот печени. Иногда отмечается увеличение узлов в левой надключичной области глубоко к грудинному месту прикрепления (узел Вирхова). Рак желудка также локально распространяется сквозь стенку желудка в сальник, печень и поджелудочную железу. Фрагменты опухоли могут обрываться и рассеиваться широко по перитонеальному пространству, вызывая злокачественные асциты и опухоли Крукенберга на поверхности яичников. Метастазы, переносимые с кровью, особенно часты в печени, но также встречаются метастазы в легких. Нечасто происходят метастазы в кости, метастазы в центральную нервную систему являются редкими.
– Также рекомендуем “Клиника и диагностика рака желудка” Оглавление темы “Опухоли желудочно-кишечного тракта”:
|
Источник