Рак желудка с инвазией в поджелудочную железу
К сожалению, нередко приходится встречаться с ситуациями, когда онкологический пациент обратился за помощью тогда, когда эффективное лечение его болезни уже невозможно. К счастью, встречаются ситуации, когда назначенное лечение, на эффективность которого трудно рассчитывать, даёт замечательный результат, позволяя впоследствии максимально «радикализировать» проводимое лечение, что благоприятно сказывается на продолжительности и качестве жизни пациента. Но сейчас я хочу рассказать об ещё одном варианте развития событий: когда картина, с которой обратился пациент, выглядит бесперспективно и логично, но внимательное её изучение позволяет увидеть черты благоприятного прогноза там, где все видели лишь отчаяние. Данный пример – это очередное доказательство того, что не следует схематично воспринимать клиническую ситуацию, а также всецело полагаться на заключения, которыми пациент располагает в момент обращения. Выражаем благодарность Андрею Львовичу Пылёву за представленный случай и образец внимательного отношения к пациенту.
Кстати, готовя описание этого клинического случая, мы обратили внимание на дату операции и приурочили его публикацию к своеобразному трёхлетнему юбилею этого важного события в жизни пациента.
Пациент А., 65 лет.
В начале 2016 года пациента начали беспокоить выраженные боли в эпигастрии, подъёмы температуры тела до 39°С. В связи с отсутствием устойчивого эффекта от симптоматической терапии пациент было инициировано обследование, в рамках которого была выполнена компьютерная томография, выявившая опухоль поджелудочной железы, врастающая в стенку желудка.
После выписки пациент обратился в медицинский центр в Москве, где при ЭГДС была выполнена биопсия из стенки желудка. По данным гистологического исследования была верифицирована умереннодифференцированная аденокарцинома.
В одной из ведущих специализирующихся на хирургии Московских клиник была выполнена эксплоративная лапаротомия. Интраоперационно была выявлена массивная опухоль поджелудочной железы, вовлекающая стенку желудка и, главное, магистральные сосуды, в связи с чем она была признана нерезектабельной.
Уже после пробной операции пациенту были выполнены КТ и УЗИ, по результатам которых был сформулирован диагноз «Рак поджелудочной железы с врастанием в магистральные сосуды, корень брыжейки, стенку желудка». Пациенту были обозначены самые мрачные перспективы и проведён 1 курс паллиативной химиотерапии гемцитабином.
Пациент обратился в Европейскую клинику в надежде на альтернативный взгляд на его клиническую ситуацию.
Первым делом обратило на себя внимание несоответствие выставленного диагноза (местнораспространённый рак поджелудочной железы), а также распространённости процесса и весьма удовлетворительного состояния пациента. Наличие верификации опухолевых изменений слизистой желудка также оставляло надежду на то, что выставленный пациенту диагноз не был корректен.
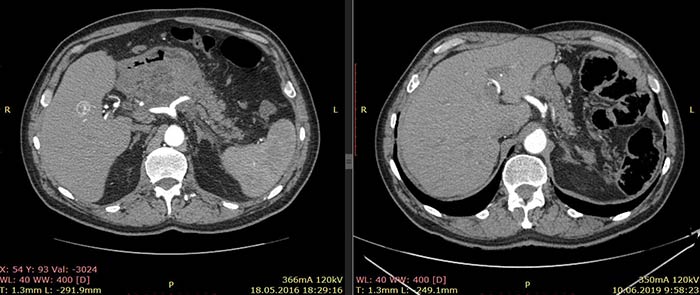
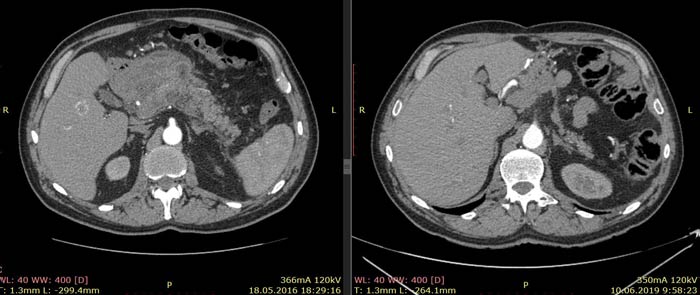
По данным КТ от 18.05.16 была описана опухоль тела и антрального отдела желудка с инвазией в тело поджелудочной железы без вовлечения магистральных артерий и вен, с лимфаденопатией по малой кривизне желудка (более вероятно, метастатической). Изменения в головке и теле поджелудочной железы расценены как псевдотуморозный панкреатит как исход панкреанекроза. Также была выявлена лимфаденопатия брыжейки тонкой кишки (более вероятно, реактивная).
Имеющиеся данные позволили нам изменить диагноз на «Рак желудка с распространением на поджелудочную железу», что, конечно, повлекло за собой пересмотр тактики лечения. С учётом отрицательного Her2-статуса опухоли пациенту было рекомендовано проведение неоадъювантной химиотерапии по схеме FLOT.
После окончания неоадъювантной химиотерапии для оценки распространённости процесса пациенту было предложено выполнить ПЭТ-КТ. Была выявлена метаболическая активность в стенке желудка на уровне его тела и в области перешейка поджелудочной железы. Парагастральная клетчатка уплотнена, лимфатические узлы в ней мелкие, метаболически неактивные.
13.11.16 пациенту была выполнена радикальная операция: гастрэктомия, спленэктомия, лимфаденэктомия, плоскостная резекция поджелудочной железы, удаление лимфатических узлов брыжейки тонкой кишки, образования на брюшине передней брюшной стенки, эзофаго-энтероанастомоз на выключенной по Ру петле тонкой кишки, энетеро-энтероанастомоз.
По данным гистологического исследования бы установлен диагноз «Рак желудка с распространением на поджелудочную железу, pT4bpN0M0R0»: тубулярная аденокарцинома.
Через 10 дней пациент был выписан с рекомендациями по проведению адъювантной химиотерапии по схеме FLOT.
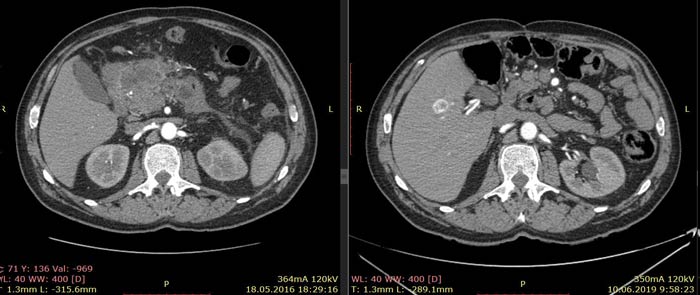
В настоящее время пациент находится под динамическим наблюдением, регулярно приезжая в Европейскую клинику для прохождения контрольного обследования. В частности, по данным КТ от 10.06.19 в сравнении с данными от 17.12.18 уменьшение размеров поствоспалительной псевдокисты в области хвоста поджелудочной железы с 3,1 до 2,2 см, данные за наличие проявлений опухолевого процесса в очередной раз получены не были.
С момента выхода данного поста пациент ещё раз планово обратился в Европейскую клинику в декабре 2019 года для прохождения контрольного обследования. Мы с огромным удовольствием в очередной раз зафиксировали отсутствие признаков возобновления болезни и рекомендовали повторить контрольное обследование через 6 месяцев.
Примечание: из-за изменившейся после крупной операции анатомии соответствующие иллюстрации от 18.05.16 и 10.06.19 даны на уровнях соответствующих ветвей брюшного отдела аорты.
Ниже приведены результаты КТ: опухоль тела и антрального отдела желудка с инвазией в тело поджелудочной железы, псевдотуморозный панкреатит (слева) и состояние после гастрэктомии, без признаков наличия рецидива заболевания (справа).
Источник
Поджелудочная железа имеет длину примерно 15 см и анатомически состоит из трех частей: головки, тела и хвоста. Головка находится в правой верхней части живота, на уровне первых двух поясничных позвонков. Ее охватывает двенадцатиперстная кишка.
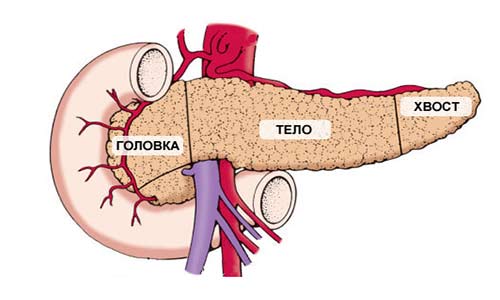
Основная функция поджелудочной железы — выработка пищеварительных ферментов. Проток железы выходит из ее головки, затем соединяется с холедохом — главным желчным протоком — и вместе они впадают в двенадцатиперстную кишку.
Кроме того, в поджелудочной железе есть эндокринные клетки, которые вырабатывают гормоны. Самый известный из них — инсулин.
Какие виды рака могут возникать в головке поджелудочной железы?
В 60–70% случаев рак поджелудочной железы возникает в ее головке. Более 80% опухолей представляют собой аденокарциномы. Они развиваются из клеток, которые выстилают протоки железы.
Реже встречаются кистозные опухоли. В большинстве случаев кисты поджелудочной железы носят доброкачественный характер, но в некоторых случаях в них обнаруживаются раковые клетки. Установить точный диагноз помогает биопсия.
Если опухоль происходит из клеток, продуцирующих фермент, ее называют ацинарно-клеточным раком. Обычно он диагностируется в более молодом возрасте, медленно растет и имеет более благоприятный прогноз.
Редко встречаются опухоли из эндокринных клеток: инсулиномы, глюкагономы, гастриномы, соматостатиномы.
Стадии рака головки поджелудочной железы
На стадии I опухоль имеет размеры не более 4 см и находится в пределах органа, не распространяется в соседние структуры и лимфоузлы. Выделяют подстадии IA (опухоль менее 2 см) и IB (опухоль 2–4 см).

На стадии II опухоль более 4 см в диаметре (подстадия IIA), либо она имеет любой размер, но при этом распространяется в соседние органы (желчный проток, двенадцатиперстную кишку), лимфоузлы (подстадия IIB). При этом процесс не затрагивает крупные кровеносные сосуды.
Если опухоль поражает большее количество лимфатических узлов, прорастает в соседние органы и крупные кровеносные сосуды, но при этом отсутствуют отдаленные метастазы, диагностируют III стадию рака головки поджелудочной железы.
При IV стадии имеются отдаленные метастазы.
Факторы риска
Нормальная клетка становится раковой, когда в ней происходят определенные мутации. Зачастую невозможно точно сказать, что именно привело к изменениям в ДНК, таким образом, причины рака головки поджелудочной железы неизвестны. Ученые знают лишь о факторах риска — различных внешних воздействиях и состояниях организма, при которых повышается вероятность заболевания:
- Вредные привычки: курение (повышает риск примерно на 20%), алкоголь.
- Низкая физическая активность и избыточная масса тела.
- Рацион питания с преобладанием красного и обработанного мяса, с низким содержанием фруктов и овощей.
- Семейная история (близкие родственники, у которых был диагностирован рак головки поджелудочной железы), некоторые генетические дефекты и наследственные синдромы.
- Хронический панкреатит.
- Заболевания желудка: инфекция Helicobacter pylori, язвенная болезнь.
- Вирусный гепатит.
- Есть данные в пользу того, что риски повышают заболевания зубов и десен.
Симптомы рака головки поджелудочной железы
На ранних стадиях опухоль, как правило, не проявляет себя. Затем возникают некоторые симптомы, но они неспецифичны, чаще всего они указывают на какое-либо иное заболевание.
Наиболее характерным проявлением рака головки поджелудочной железы является желтуха. Именно она зачастую становится первым симптомом, с которым пациент обращается к врачу. Рядом с головкой железы находится желчный проток. По мере роста опухоль сдавливает его, нарушая отток желчи. В итоге токсичный продукт распада гемоглобина — билирубин — не выводится в кишечник, а поступает в кровь. Это приводит к тому, что кожа и белки глаз приобретают желтоватый цвет, беспокоит зуд.
Так как билирубин в составе желчи не выводится в кишечник, стул становится светлым. Моча, напротив, темнеет.
Другие возможные симптомы: боль в животе, тошнота и рвота, снижение веса, нарушение пищеварения, тромбоз глубоких вен ноги, повышение температуры тела. В редких случаях из-за опухоли разрушаются эндокринные клетки, которые производят инсулин. Повышается уровень сахара в крови, развивается сахарный диабет.
Методы диагностики. Скрининг
Обычно, если появились симптомы, это говорит о том, что опухоль уже проросла за пределы поджелудочной железы. Зачастую именно на этом этапе пациенту устанавливают диагноз. В настоящее время нет рекомендованных скрининговых исследований, которые помогали бы диагностировать заболевание на ранних бессимптомных стадиях.
Обычно в первую очередь врач назначает пациенту УЗИ органов брюшной полости, как самый быстрый, доступный, безопасный и неинвазивный метод диагностики. Более информативные исследования — КТ и МРТ, они помогают выявить опухоль поджелудочной железы, узнать, распространился ли рак в соседние органы и регионарные лимфоузлы.
Для оценки состояния желчных протоков применяют холангиопанкреатографию. Для этого в протоки вводят рентгеноконтрастное вещество эндоскопически, через двенадцатиперстную кишку, либо с помощью иглы через кожу, после чего выполняют рентгенограммы.
Обнаружить метастазы помогает ПЭТ-сканирование. Во время процедуры в организм вводят безопасное радиоактивное вещество, которое накапливается в раковых клетках и делает их видимыми на специальных снимках.
Наиболее точный метод диагностики рака головки поджелудочной железы — биопсия. Опухолевую ткань для цитологического и гистологического исследования можно получить разными способами:
- С помощью иглы через кожу, под контролем КТ или ультразвука.
- Во время лапароскопии.
- Во время эндоскопического УЗИ: исследования, при котором ультразвуковой датчик находится на конце эндоскопа, введенного в двенадцатиперстную кишку.
- Во время холангиопанкреатографии.
Лечение рака головки поджелудочной железы
Основной метод лечения рака головки поджелудочной железы — хирургический. В некоторых случаях хирург может удалить только головку поджелудочной железы вместе с частью тонкой кишки и/или желудка, желчным пузырем и общим желчным протоком. Затем тело и хвост железы подшивают к тонкой кишке, после чего они могут и дальше выполнять свои функции.
В некоторых случаях приходится удалять всю железу. После такой операции придется всю жизнь принимать ферменты и вводить инсулин.
Рак поджелудочной железы отвечает на химиотерапию и лучевую терапию. Их назначают в качестве адъювантного (для предотвращения рецидива после операции) или неоадъювантного (для сокращения размеров опухоли перед хирургическим вмешательством, перевода неоперабельного рака в операбельный) лечения. Если опухоль неоперабельна, лучевая терапия и химиотерапия становятся основными видами лечения.
У некоторых пациентов возможно применение таргетного препарата эрлотиниба (Тарцева). Он блокирует EGFR — белок-рецептор, который заставляет раковые клетки размножаться.
При неоперабельном раке головки поджелудочной железы облегчить симптомы и улучшить состояние пациента помогает паллиативная хирургия:
- При нарушении оттока желчи проводят стентирование желчного протока или отсекают его выше места блока и соединяют с двенадцатиперстной кишкой (такая операция называется холедохоеюностомией).
- При нарушении проходимости двенадцатиперстной кишки также можно установить стент. Если это невозможно, выполняют еюностомию — тощую кишку подшивают к коже и выводят наружу отверстие (еюностому). Через него пациент получает питание с помощью катетера.
Прогноз и выживаемость
Если рассматривать все стадии рака поджелудочной железы, то показатели выживаемости, согласно европейской статистике, будут выглядеть следующим образом:
- В течение года после того, как был установлен диагноз, в живых остаются 20% пациентов.
- В течение пяти лет — 5%.
- В течение десяти лет — 1%.
Прогноз наиболее благоприятен, если рак не успел распространиться за пределы органа. В таких случаях пятилетняя выживаемость составляет 7–25%.
Основная причина низкой выживаемости — поздняя диагностика опухолей поджелудочной железы.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Поджелудочная железа (pancreas) – важнейший орган пищеварительной системы человека. Ферменты, вырабатываемые этой железой, помогают усваивать жиры и углеводы употребляемой пищи и способствуют снижению кислотности желудочного сока. Кроме того, поджелудочной железой вырабатываются такие гормоны, как инсулин и глюкагон, благодаря которым поддерживается нормальный уровень сахара в крови.
По распространенности среди онкозаболеваний взрослых злокачественная опухоль поджелудочной железы стоит на шестом месте и может давать метастазы в другие органы.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Симптомы метастазов в поджелудочную железу
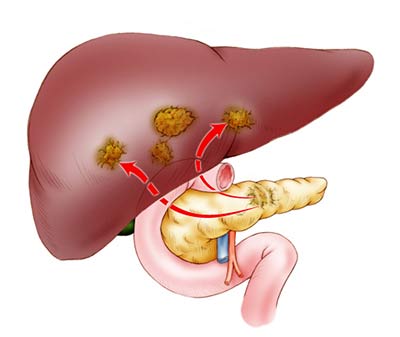
Следует отметить, что метастазы в поджелудочную железу при раковых заболеваниях других органов – явление довольно редкое. Считается, что чаще всего поджелудочную железу поражают метастазы при раке желудка. При саркоме, меланоме, гепатоме, хорионэпителиоме (раке женских половых органов), раке легких, яичников, молочных желез и предстательной железы – метастазирование в поджелудочную происходит намного реже.
А согласно последним исследованиям, наибольшее количество случаев метастатического поражения этой железы связано с протекающим у больных почечно-клеточном раком (почечной аденокарциномой).
Нередко как метастазы врачи диагностируют первичную панкреатическую опухоль, а также принимают за метастазы в поджелудочную железу опухолевую ткань, которая врастает в нее железу из близлежащих органов (того же желудка) или пораженных лимфатических узлов (например, забрюшинных).
Первыми признаками наличия метастазов в поджелудочную железу являются отдающие в спину боли в области желудка, снижение и потеря аппетита, значительное снижение веса тела, а также общая слабость и анемия.
При онкологическом заболевании почек, даже в случае резекции или полного удаления пораженного органа, могут наблюдаться солитарные (одиночные) метастазы в поджелудочную железу. При этом данный патологический процесс в организме пациента выявляется не сразу, а спустя довольно продолжительное время с момента хирургического вмешательства.
Метастазы при раке поджелудочной железы
Метастазы при раке поджелудочной железы (панкреатической карциноме, полиморфноклеточной саркоме, ретикулосаркоме, аденокарциноме, псаммокарциноме, базальноклеточном и анапластическом раке) выявляются гораздо реже, чем при онкологии других органов. Но если они возникают, то уже на ранних стадиях заболевания.
В первую очередь, метастазы появляются в соседствующих с органом лимфатических узлах в брюшной полости (парааортальных, брыжеечных и подвздошных), а также в забрюшинных лимфоузлах. Это лимфогенные метастазы, на долю которых приходится 75% метастазов при раке поджелудочной железы.
Гематогенному метастазированию – когда клетки из очага опухоли разносятся по организму с током крови – подвергаются печень, легкие, почки и даже кости. Иногда вторичные новообразования соединяются с основным очагом, и такие достаточно большие опухоли хорошо прощупываются при пальпации. Зачастую врачи диагностируют эти метастазы при раке поджелудочной железы как рак желудка, поскольку его симптомы схожи с признаками рака поджелудочной железы, клиническая картина которого нечеткая.
Однако специалисты-онкологи отмечают, что только при раке поджелудочной железы – из-за стремительного снижения аппетита и повышенного распада белков и жиров в организме – больной может потерять за месяц от 12 до 18 кг своего веса. К первым признакам болезни также относятся беспричинная желтуха и диарея. При этом боли могут ощущаться по всей эпигастральной области, но наиболее характерная для них локализация – в подложечной области или в левом подреберье (с отдачей в поясничную область).
Диагностика метастазов в поджелудочную железу
Медики не скрывают того, что диагностика метастазов в поджелудочной железе, как и всех недоброкачественных новообразований в этом органе, достаточна сложна. Для выявления заболевания прибегают к различным методам обследования.
На основе анализа крови могут быть обнаружены отклонения в содержании билирубина и других составляющих. С помощью тонкоигольной аспирационной биопсии берется фрагмент ткани, исследование которой позволяют гистологу поставить правильный диагноз.
В диагностике метастазов в поджелудочную железу широко применяются магнитно-резонансная томография (МРТ) брюшной полости, компьютерная томография (КТ), эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ), эндоскопический ультразвук.
При этом самым распространенным методом диагностики заболеваний поджелудочной железы (а также желчного пузыря, желчных протоков и печени) является ультразвуковая томография (УЗТ).
Ультразвуковое исследование и компьютерная рентгеновская томография поджелудочной железы позволяют выявить опухоль размерами 2-3 см. А с помощью ЭРХПГ онкологи определяют степень распространения поражения желчных и панкреатических протоков, которые при данной локализации опухоли расширены, а сам желчный пузырь увеличен.
[14], [15], [16], [17], [18], [19], [20], [21], [22]
Лечение метастазов в поджелудочную железу
При выборе наиболее эффективного лечения метастазов в поджелудочную железу специалисты учитывают целый ряд факторов: тип первичного рака, возраст конкретного пациента, его общее состояние, место локализации и размер метастазов, а также методику терапии первичного рака у больного.
Среди методов лечения метастазов в поджелудочную железу самими распространенными являются: хирургическое вмешательство, радиотерапия (комплексно с хирургическим вмешательством), химиотерапия, лучевая (радиотерапия) терапия.
Самый современный метод борьбы с метастазами – радиохирургия стереотаксического типа, которая проводится с помощью кибер-ножа (cyberknife). Подобные бескровные и безболезненные для пациентов операции проходят без единого разреза и анестезии.
Следует отметить, что обычные операции для лечения метастазов в поджелудочную железу при онкологическом заболевании самой железы как правило не проводятся.
Химиотерапия в лечении метастазов в поджелудочную железу проводится с целью регрессии опухоли после операции. Это лечение занимает нескольких месяцев, но оно помогает сдерживать рост раковых клеток и препятствует их дальнейшему распространению. При данном методе лечения применяются такие препараты, как гемцитабин, иринотекан, фторурацил, доксорубицин и др. Химиотерапия облегчает состояние больных и позволяет продлить их жизнь.
В качестве самостоятельного метода лечения метастазов в поджелудочную железу лучевая терапия не применяется – из-за тяжелых осложнений, которыми сопровождается разрушение очага опухоли. Однако этот метод признан онкологами достаточно эффективным при лечении онкологических заболеваний поджелудочной железы, поскольку клетки данного вида опухоли очень чувствительны к радиоизлучению. При подобном диагнозе лучевую терапию применяют и до оперативного вмешательства, и после него (интраоперационная). Лучевая терапия способствует уменьшению размеров злокачественного новообразования у 60-70% пациентов, но при обширных метастазах она является паллиативным методом лечения.
Паллиативное лечение метастазов в поджелудочную железу, как любое подобное лечение онкобольных, врачи назначают в случаях, когда шансы выздороветь практических равны нулю. Данный вид лечения направлен на повышение комфортности жизни и заключается в приеме сильных обезболивающих препаратов, антидепрессантов и другие лекарственных средств.
Прогноз при метастазах в поджелудочную железу
Прогноз при метастазах в поджелудочную железу, как и при аденокарциноме самой поджелудочной железы, считается неблагоприятным. Для операбельных опухолей летальный исход операции составляет 10-15%, а пятилетняя выживаемость после операции – 5-10%. Однако прооперированные пациенты продолжают жить и живут втрое дольше, чем те, кто не подвергался оперативному вмешательству.
Источник
