Рак желудка этиология
.jpg)
Патогенез рака желудка не изучен.
На сегодняшний день известно, что рак желудка связан с мутациями генов 53, АРС, k-ras. Потеря гетерозиготности с большой частотой наблюдается на следующих участках хромосом: 17p(локус гена p53), 5q (локус гена АРС) и 18q (локус гена DDC). При раке желудка мутация гена k-ras встречается относительно редко. Как известно,последняя играет большую роль в поддержании опухолевого роста, а появление делеций генов-супрессоров опухолевого роста 17qи 18q происходит обычно на поздних стадиях и служит маркером малигнизации и метастазирования опухоли.
.jpg)
Схема кровоснабжения желудка.
Понимание схемы кровоснабжения желудка помогает предугадать маршруты возможного гематогенного метастазирования. Желудок кровоснабжается чревной артерией. Левая желудочная артерия, ветвь чревной артерии, кровоснабжает верхнюю правую часть желудка. Общая печеночная артерия делится на правую желудочную артерию, снабжающую нижнюю часть желудка, и a. gastroepiploica, снабжающую нижнюю часть большой кривизны.
Зная особенности лимфооттока от желудка, можно предугадать пути возможного распространения метастазов по лимфатическим путям. Основной путь лимфооттока проходит через чревную ось. Малые пути лимфооттока проходят через область селезенки, наджелудочную группу узлов, врата печени и гастродуоденальную область.
Регионарные лимфатические узлы при раке желудка поражаются у 45—65% больных, даже при небольших по диаметру опухо¬лях желудка, и вероятность поражения лимфатических узлов возрастает по мере увеличения инфильтрации стенки желудка. Так, при локализации опухоли в пределах слизистой оболочки метастазы в регионарные лимфатические узлы отмечены у 1,8% больных, при поражении мышечного слоя — у 44,3%, а при распространении опухоли на серозную оболочку желудка регионарные метастазы выявляются у 73,2% больных. После поражения регионарных лимфатических узлов возможно поражение забрюшинных узлов и отдаленное метастазирование. Наиболее часто встречаются отдаленные метастазы в лимфатических узлах левой надключичной области (метастаз Вирхова).
Пример гематогенного пути метастазирования — появление метастазов по системе воротной вены в печени (31,4%), у каждого третьего больного при вторичном поражении печени развивается асцит.
Одновременно возможно метастазирование в кости (0,8%), яичники у женщин (метастаз Крукенберга — 3,4%), брюшину (18,2%) и другие органы.
По В. А. Печатниковой (1967), происхождение некоторых отдаленных метастазов представляется следующим образом. В начале заболевания обычно имеет место ортоградный путь метастазирования, т. е. раковые клетки распространяются по ходу тока лимфы. По мере блокирования лимфоузлов метастазами рака появляются ретроградный лимфоток и ретроградные метастазы (через забрюшинные лимфатические пути — метастазы Крукенберга в яичники, метастазы Шницлера в параректальную клетчатку, метастазы в пупок по круглой связке печени — узелок сестры Мэри Джозеф). При блокировании метастазами парастернальных лимфоузлов лимфа, оттекающая в верхние узлы этой цепочки от нижних глубоких узлов шеи, встречает препятствие, а в надключичных лимфоузлах появляются ретроградно-лимфогенным путем метастазы Вирхова. Происхождение метастазов Вирхова может быть обусловлено и другим путем распространения раковых клеток.
Источник
Лекция №1.
Тема: Рак желудка
Рак желудка – это злокачественная опухоль желудка, развивающаяся из эпителиальной ткани.
Рак желудка является наиболее частой формой злокачественных новообразований у человека и составляет примерно 40% от общего числа злокачественных заболеваний. Основная масса больных раком желудка – лица старше 50 лет, однако заболевание наблюдается и в более молодом возрасте.
Классификациярака желудка.
1. По месту развития опухоли: в антральном отделе; на малой кривизне; на дне желудка; в кардиальном отделе; на большой кривизне; на передней и задней стенке.
2.По форме: полипозный (грибовидный); блюдцевидный; язвенно-инфильтративный; диффузный.
3. По распространенности опухолевого процесса: различают 4 стадии рака желудка.
1 стадия – опухоль не более 2 см в диаметре, не прорастающая за пределы слизистой и подслизистой оболочек желудка. Метастазов нет.
II стадия – размер опухоли 4-5 см, прорастает в подслизистый и даже мышечный слой стенки желудка. Имеются одиночные метастазы в ближайшие регионарные лимфатические узлы.
III стадия – опухоль прорастает подсерозный и серозный слои, имеются множественные метастазы в регионарные лимфоузлы, появляются осложнения.
IV стадия – раковая опухоль любых размеров, любого характера. Имеют место отдаленные метастазы.
Этиология рака желудка и патогенез до настоящего времени в значительной степени остаются невыясненными.
Отмечается целый ряд факторов, влияющих на развитие злокачественной опухоли:
· генетическая предрасположенность к развитию рака желудка.
· доказано значение в развитии рака ионизирующей радиации и химических веществ, содержащихся в табачном дыме.
· переедание, употребление в пищу копченостей, длительно хранящихся продуктов, продуктов, содержащих нитраты, очень горячей, жирной пищи, частое употребление крепких алкогольных напитков способствуют более частому возникновению рака. Группы населения, преимущественно употребляющие в пищу цитрусовые, овощи, молоко, говядину, реже болеют раком желудка; употребление оливкового масла, жирной морской рыбы препятствует возникновению рака.
· наиболее частым «фоном» развития рака желудка являются так называемые предраковые заболевания: полипы желудка, хронические и каллезные язвы желудка, хронический аутоиммунный гастрит.
В механизме развития раковой опухоли выделяются несколько патогенетических факторов, в основе которых лежит теория канцерогенеза.
Физические канцерогены (ионизирующая радиация), химические канцерогены (бензпирен), а также хронические заболевания желудка нарушают строение и функцию клеток (появляются клетки-уродцы, которые в норме уничтожаются иммунной системой). При нарушении иммунной системы в поврежденные клетки внедряется вирус (их известно более 30 видов), который изменяет развитие клетки. Клетки размножаются, образуя опухоль. Метастазирование опухоли происходит по лимфатическим и кровеносным сосудам. Поражаются не только ближайшие к желудку лимфатические узлы, но и лимфатические узлы средостения, области шеи, в том числе расположенная за левой ключицей вирховская железа. Распространяясь по кровеносным путям, метастазы проникают прежде всего в печень, реже – в легкие, почки, плевру, кости (позвоночник). Нередко происходит распространенное обсеменение органов брюшной полости с наличием фибринозно-геморрагического экссудата. Поражение яичников часто бывает парным.
Клиническая картина.
Выделяют 3 периода заболевания:
· ранний или начальный;
· период явных клинических проявлений болезни;
· терминальный период.
Клиническая картина на ранней стадии отличается большим разнообразием. Это зависит от того, на фоне каких заболеваний желудка он возникает. В ранний период при отсутствии характерных жалоб можно при внимательном расспросе выявить так называемые «малые признаки».
Синдром малых признаковпри раке желудка встречается более чем в 80% случаев, и представляет собой изменение общего состояния пациента:
· беспричинная слабость, снижение трудоспособности, быстрая утомляемость, снижение аппетита, утрата удовлетворения от приема пищи, утрата интереса к жизни, апатия,
· явления «желудочного дискомфорта», частая отрыжка, беспричинное похудание,
· бледность кожи и слизистых оболочек, безразличный взгляд.
· могут появляться неприятный запах изо рта, извращение вкуса, особенно по отношению к мясной пище.
У 2-5% больных встречается бессимптомный рак, который диагностируется только тогда, когда опухоль достигает огромных размеров.
Период явных клинических nризнаков.
· Болив эпигастральной области сосущего или ноющего характера, постоянные, не связанные с приемом пищи.
· Анорексия – полное отсутствие аппетита (в редких случаях появляется повышенный аппетит – булимия).
· Прогрессирующее похудание – иногда более 10 кг за 1 месяц.
· Прогрессирующая дисфагия – при локализации рака в кардиальном отделе желудка, распространяющемся в пищевод. Выявляется в основном при проглатывании сухой или плохо разжеванной пищи.
· Тошнота и рвота – нередко с примесью крови, часто ежедневная с содержанием в рвотных массах пищи, съеденной накануне. Появляется чувство быстрого переполнения желудка при приеме небольшого количества пищи, чувство давления в эпигастрии.
· Хронические желудочные кровотечения (с периодическим выделением стула в виде мелены или скрытое кровотечение), приводящие к анемизации пациента.
· Беспричинная длительная лихорадка (субфебрилитет).
Перечисленные симптомы с преобладанием тех или иных из них в зависимости от локализации, размеров опухоли наблюдаются в определенной стадии болезни у всех больных.
При осмотре пациента отмечается бледность или своеобразный землистый цвет кожных покровов.
Пальпаторно в части случаев можно отметить болезненность и ригидность мышц передней брюшной стенки в эпигастральной области. Иногда удается пальпировать опухоль в виде плотного тела округлой формы. Пальпаторно можно обнаружить метастазы в лимфатические узлы. Так, например, может пальпироваться увеличенный (1-1,5 см) лимфатический узел в левой надключичной области. Может пальпироваться увеличенная, плотная с неровной поверхностью печень (при метастазах в печень).
При локализации опухоли в привратнике можно увидеть выпячивание передней брюшной стенки в эпигастральной области и наблюдать медленно идущую слева направо перистальтическую волну сокращения желудка.
Терминальная стадия заболевания. Пациентов беспокоят сильные, изнуряющие боли в эпигастрии, правом подреберье (метастазы в печень), в спине (прорастание опухоли в поджелудочную железу, позвоночник), иногда в костях.
Отмечается анорексия, после каждого приема пищи возникает рвота. Имеет место резкая слабость, похудание вплоть до кахексии. Кожа становится сухой, утрачивает эластичность, приобретает землистый цвет. Можно выявить асцит (метастазы в ворота печени или обсеменение брюшины).
Течение заболевания. Течение заболевания прогрессирующее, средняя продолжительность жизни без лечения составляет 9-14 месяцев после установления диагноза.
Осложнения.
Осложнения связаны с ростом и распадом опухоли, а также с ее метастазированием.
Кровотечение.
Перфорация стенки желудка в брюшную полость с разлитым перитонитом.
Стеноз пpивратника – при развитии опухоли в пилорическом отделе желудка (проявляется рвотой, в содержимом при которой обнаруживается пища, съеденная накануне) или стеноз выходного отдела пищевода при развитии опухоли кардиального отдела желудка (проявляется нарастающей дисфагией).
Раковый сепсис и кома – в терминальный период болезни.
Диагностика рака желудка.
Необходимость раннего диагноза рака желудка диктуется возможностью хирургического радикального удаления опухоли только в этот период. Поэтому ранний диагноз приобретает особое значение.
Необходимо проявлять онкологическую настороженность при беседе с пациентом, предъявляющим жалобы на желудочно-кишечный дискомфорт. Необходимо проводить профилактические осмотры больных, страдающих каллезной язвой, полипозом желудка, хроническим гастритом, анемией – следить за их самочувствием, массой тела, анализом крови (СОЭ), рентгеновской картиной, данными ФГДС. Таким путем удается раньше определить диагноз рака желудка. .
В распознавании рака желудка диагностическое значение имеют рентгенологическое исследование и фиброгастродуоденоскопия.
Рентгенологическими признаками рака желудка являются: наличие дефекта наполнения – участок на контуре или рельефе желудка, не заполняющийся контрастным веществом, атипичный рельеф слизистой, выпадение перистальтики в области опухолевой инфильтрации.
Наиболее информативна фиброгастродуоденоскопия, которая сделала опухоли желудка визуальными, открыла широкие возможности для осуществления клинико-морфологической диагностики, с ее помощью можно точно определить характер, размер опухоли, провести биопсию для гистологического исследования.
Лапароскопия применяется в поздней диагностике рака желудка, в основном для определекния операбельности опухоли.
При лабораторном обследовании у пациентов с раком желудка обнаруживается:
– в общем анализе крови анемия в случаях распада опухоли и вследствие желудочных кровотечений, СОЭ увеличивается до 50-70 мм/ч, может быть небольшой лейкоцитоз.
– при исследовании кала на скрытую кровь при наличии даже микрокровотечений реакция всегда бывает положительной.
– в желудочном содержимом часто наблюдается ахилия, возможно наличие молочной кислоты.
Сестринский диагноз: боль в области желудка, нарушение аппетита, отвращение к мясным блюдам, желудочный дискомфорт, давление, чувство переполнения в желудке после еды, отрыжка тухлым, дисфагия, тошнота, рвота, похудание
Лечение.
Режим и диета зависят от стадии развития злокачественной опухоли и метода лечения. Пища дается механически и химически щадящая, малыми порциями не реже 4 раз в сутки. Пища должна быть богатой витаминами, легко усваиваемой.
Единственным эффективным методом лечения рака желудка является оперативное вмешательство. Операция сводится к резекции части желудка или тотальной гастрэктомии, удалению регионарных лимфоузлов, резекции пораженных метастазами участков органов. Кроме того, используются комбинации хирургического лечения с современными противоопухолевыми средствами химиотерапии, а также лучевой терапии – комбинированное лечение. Химиотерапия является как дополнительным, так и самостоятельным методом лечения, наиболее успешна химиотерапия после радикального оперативного лечения.
При неоперабельных формах рака проводится паллиативное лечение: психотерапия, симптоматическая терапия, дезинтоксикационная, искусственное питание.
При анемии назначаются препараты железа. При лихорадочном синдроме применяются антибиотики. При возникновении рвоты назначают прокинетики (препараты, регулирующие моторику) церукал, реглан, мотилиум.
При появлении болей, согласно рекомендациям ВОЗ, последовательно назначается ступенчатая терапия: 1 ступень – ненаркотические анальгетики (парацетамол, НПВС, баралгин); 2 ступень – ненаркотические анальгетики и ко-анальгетики (транквилизаторы, нейролептики, снотворные) + слабые опиоиды (кодеин, трамадол) и 3 ступень – при некупирующихся болях к перечисленным препаратам добавляют наркотические анальгетики (промедол, морфин).
Уход.
Медицинская сестра обеспечивает: четкое и своевременное выполнение назначений врача; своевременный прием больными лекарственных препаратов; контроль АД, ЧДД, пульса, массы тела, стула; контроль за передачами продуктов питания больному его родственниками; подготовку больного к дополнительным исследованиям (рентгенологическому, гастроскопическому, УЗИ и др.); оказание помощи при рвоте, желудочном кровотечении, соблюдение деонтологических правил при уходе за больными. Также она проводит: беседы с больными и их родственниками о значении систематического приема лекарственных средств; о значении соблюдения режима питания; обучает больных приему лекарственных препаратов для улучшения качества жизни пациента, обучение пациентов правилам приема лекарственных препаратов, постановки очистительных клизм, самоуходу. Огромное значение в лечении этой категории пациентов имеет психотерапия и психопрофилактика. На каждом этапе болезни необходимо поддерживать веру пациентов в выздоровление, стараться делать их жизнь полноценной. Особые трудности ухода в неоперабельной стадии. Обеспечивается: кварцевание, проветривание, влажная уборка палат, личная гигиена, уход за кожей, слизистыми, промежностью при нарушении физиологических отправлений, профилактика пролежней. Для неоперабельных случаев в отдельных городах организованы специальные отделения в больницах или больницы – хосписы, где тщательный уход, наблюдение, организация их жизни помогают переносить тяготы болезни и радоваться жизни.
Профилактика.
Первичная профилактика рака желудка заключается в пропаганде рационального питания. Рекомендуется питание с ограничением жиров, с введением белка (мяса, творог, молоко), увеличением витамина С (фрукты, овощи), ограничиваются копчености, соленья, маринады. Проводится активная борьба с курением, алкоголизмом. Необходим строгий контроль за применением пищевых примесей, красителей, ароматических веществ, эмульгаторов, стабилизаторов, загрязнением пищевых продуктов канцерогенами. Диспансерное наблюдение за лицами с предраковыми заболеваниями, потенциально опасными в отношении развития рака желудка. Вторичная профилактика. Диспансерное наблюдение больных раком желудка в соответствии с клинической группой: 3 клиническая группа – практически излеченные больные, подлежащие регулярному обследованию.
Источник

Одним из важных аспектов работы любого врача является проявление онкологической настороженности, так как существует ряд опухолей, который на ранних стадиях развития не дает выраженной клиники, но остается при этом достаточно распространенным в популяции явлением. Одним из таких новообразований является рак желудка, который в структуре смертности от злокачественных новообразований у мужчин стоит на втором месте, а у женщин на третьем.
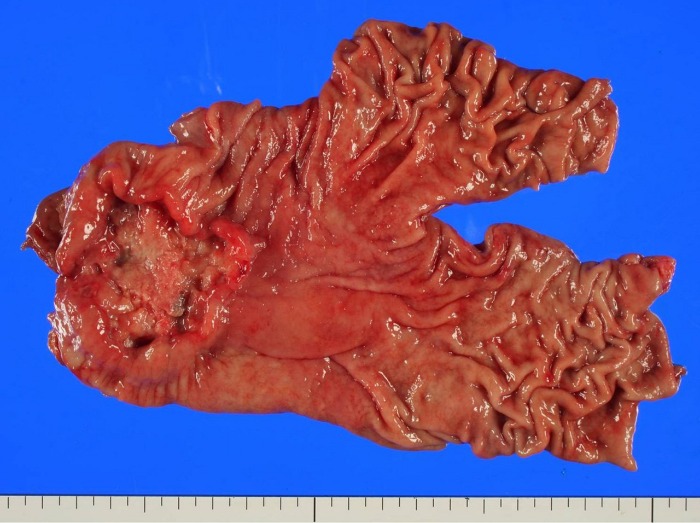
Грибовидная карцинома желудка с изъязвлением, располагающаяся в антральном отделе.
Рак желудка — злокачественная опухоль, исходящая из слизистой желудка. Слизистая оболочка представлена однослойным цилиндрическим эпителием, собственной пластинкой и мышечной, образующей складки, желудочные поля и желудочные ямки, в которые выходят выводные протоки желудочных желез. Рак желудка в 90 % случаев представлен аденокарциномой.
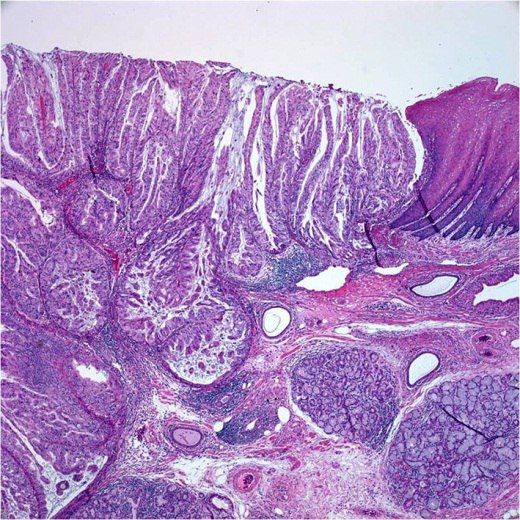
Папиллярная аденокарцинома гастроэзофагеального перехода с инфильтрацией опухоли в подслизистую оболочку.
Этиология
На данный момент нет однозначного ответа на вопрос об этиологии развития заболевания. Главенствующее значение отводится хроническому инфицированию Helicobacter pylori. Среди других причин упоминается инфицирование вирусом Эпштейна-Барр, генетические мутации, ожирение и влияние факторов среды. Среди средовых факторов наибольшее влияние имеет курение, содержащая нитраты и маринованная пища.
Поэтому большое внимание в практике врача уделяется лечению фоновых для развития рака заболеваний, таких как хронический атрофический гиперпластический гастрит, ассоциированный с Helicobacter pylori, аденоматозные полипы, пернициозная анемия, состояния после резекции желудка, болезнь Менетрие (гипертрофическая гастропатия, гиперпластический гигантоскладочный гастрит), а также лечению предраковых изменений слизистой оболочки: кишечной метаплазии и дисплазии.
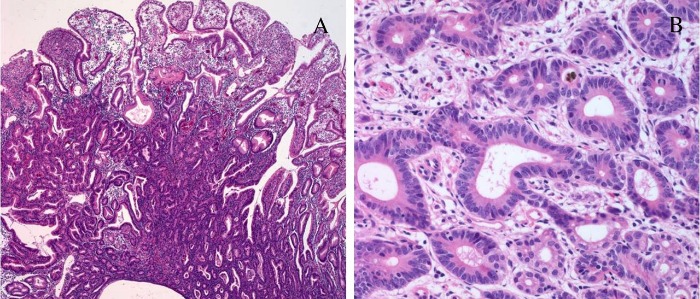
Тубулярная аденокарцинома
Патогенез
Среди теорий канцерогенеза рака желудка доминирует теория каскада Р. Соrrеа, предложенная автором еще в 1988 г. На тот момент эта модель не включала H. pylori, ее включили лишь на два года позднее. Сведений, достоверно подтверждающих синтез или секрецию бактерией мутагенных или канцерогенных субстанций нет. Поэтому согласно теории хроническая персистенция H. pylori вызывает только нарушение клеточного обновления слизистой оболочки желудка, заключающееся в ускоренном перемещении клеток из генеративной зоны без полноценной дифференциации в зоны расположения зрелых специализированных эпителиоцитов. Это происходит вследствие продукции цитокинов и кислородных метаболитов клетками воспалительного инфильтрата. Развивается неспособность желудочных желез к полноценной функции и как следствие атрофия, метаплазия, дисплазия и карцинома.
Среди причин, вызывающих диффузный рак, отмечаются генетические мутации в генах CDH1 и CTNNA1. Мутация, произошедшая в гене TP53 вызывает синдром Ли-Фраумене, в гене APC — семейный аденоматозный полипоз.
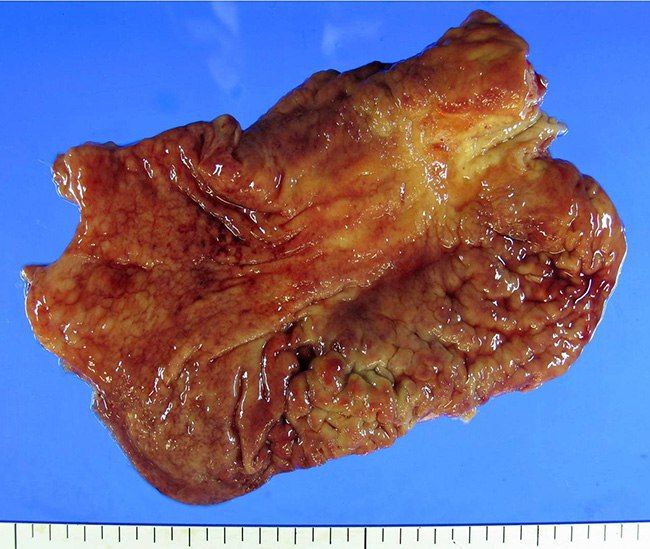
Диффузно-инфильтративный рак желудка (linitis plastica)
Клиническая картина и симптоматика
Опухоль на ранних стадиях не имеет патогномоничных симптомов. С развитием заболевания присоединяются следующие симптомы:
- Местные могут быть представлены болью в эпигастральной области. С течением заболевания характер изменяется на опоясывающий при прорастании в поджелудочную железу, стенокардитический при прорастании в диафрагму. При расположении в области кардии возникает дисфагия, со временем присоединяется чувство тяжести за грудиной, тошнота, рвота. При развитии опухоли в пилорическом отделе возникает нарушение эвакуации пищи и, как следствие, тяжесть после приема пищи в эпигастрии, рвота съеденной накануне пищей, отрыжка тухлым, плеск жидкости, схваткообразными болями вследствие усиления перистальтики желудка. При прорастании новообразования в поперечную ободочную кишку возникает вздутие живота, урчание и задержка стула.
- К общим проявлениям относятся: потеря аппетита, отвращение к пище или отсутствие чувства насыщения, снижение веса, нарастающая слабость, повышенная утомляемость. Данный симптомокомплекс А.И. Савицким объединен в «синдром малых признаков».
- Опухоль, осложнившаяся кровотечением, проявляется слабостью, головокружением, сердцебиением, утомляемостью, обморочными состояниями, рвотой неизмененной кровью, или, “кофейной гущей”, меленой (дегтеобразным калом). При возникновении перфорации возникают “кинжальные” боли, усиливающиеся при движении, возникает выраженная слабость, холодный пот, иногда потеря сознания. Лихорадка с интоксикационным синдромом возникают при инфицировании опухоли.
- При появлении метастазов в печени, сдавлении внепеченочных желчных протоков, возникает желтуха, присоединяется кожный зуд. Карциноматоз брюшины или сдавление воротной вены проявляется асцитом, непроходимостью. При значительном росте метастаза Шницлера в параректальной клетчатке возникает нарушение дефекации. Нарушение функций яичников возникает при двустороннем поражении яичников (Крукенберговский рак). Пальпаторно определяются метастазы Айриша в подмышечные лимфатические узлы, Вирхова в левый надключичный узел и метастаз сестры Марии Джозеф в пупок по ходу круглой связки печени.
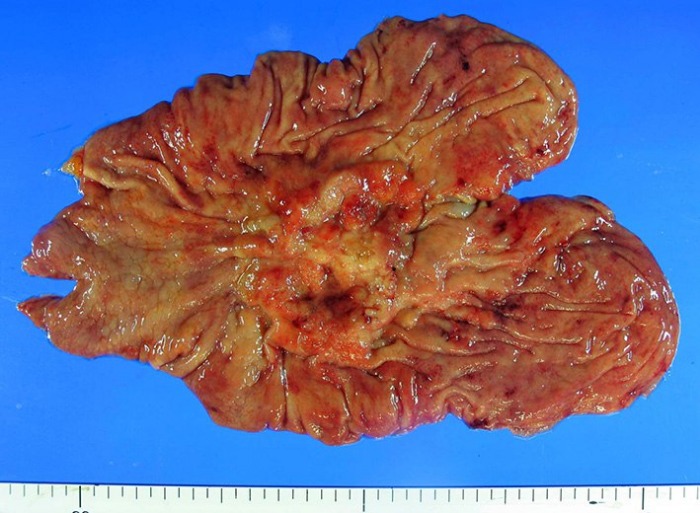
Инфильтративно-язвенный тип рака желудка, расположенный в теле желудка по малой кривизне.
Лечение
Выполняется с использованием хирургических технологий (в том числе эндоскопических), комбинированной химиотерапии, и лучевых методов.
Эндоскопически оперируется:
- ранний рак у пациентов с высоким риском хирургического вмешательства;
- карцинома, располагающаяся в пределах слизистой оболочки;
- размер опухоли не превышающий 2 см и без изъязвления;
- новообразование с отсутствием метастатического поражения регионарных и отдаленных лимфатических узлов;
- рак с отсутствием лимфоваскулярной инвазии.
Существует два варианта эндоскопических операций: резекция слизистой и резекция слизистой с диссекцией подслизистого слоя. Если после планового гистологического исследования удаленной части выявляется инвазия опухолевых клеток в подслизистый слой, низкодифференцированная форма рака или лимфовенозная инвазия, пациент подлежит хирургическому лечению.
Если у пациента обнаруживается подслизистая инвазия, большая протяженность, низкодифференцированные формы, изъязвленные опухоли, то проводится субтотальная резекция желудка или гастрэктомия с лимфаденэктомией.
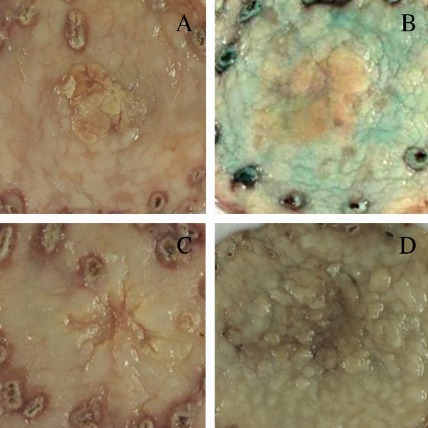
Ранний рак желудка. А: тип I (возвышенный). В: тип IIа (приподнятый). С: IIc (углубленный). D: IIb+IIc (плоский, углубленный)
Планирование и реализация хирургического лечения включает несколько этапов: выбор оперативного доступа, выбор объема операции на органе, лимфодиссекция, выбор способа реконструкции:
Выбор оперативного доступа зависит от уровня распространения опухоли. Если нет вовлечения кардиоэзофагеального перехода и пищевода, то доступ срединный лапаратомный. При ограниченном поражении дистального отдела пищевода и кардии — тораколапаратомный доступ слева либо широкая диафрагмотомия из лапоротомного доступа. При тотальном поражении желудка с переходом на пищевод или раке тела с проксимальным распространением на пищевод — абдоминомедиастинальный (в ряде случаев, при высоком пересечении пищевода, с целью безопасного формирования пищеводно-кишечного соустья, возможно применение торакотомии слева по VI межреберью).
Выбор объема операции включает в себя такие варианты как гастрэктомию, субтотальную дистальную и субтотальную проксимальную резекции желудка:
Радикальная операция включает единовременное удаление пораженного участка желудка с двумя сальниками, клетчаткой, лимфатическими узлами регионарных зон; орган пересекается на расстоянии не менее 5 см от видимого края опухоли с ограниченным типом роста и не менее 6–7 см при раке язвенно-инфильтративного и диффузного типов. Подтверждение полного иссечения опухоли происходит путем проведения срочного гистологического исследования по линии пересечения.
- Дистальная субтотальная резекция желудка проводится при раке антрального отдела желудка без очагов тяжелой дисплазии и рака in situ в проксимальной части желудка либо у больных с низкими функциональными резервами при распространении экзофитной или опухолью со смешанной формой роста на нижнюю треть тела желудка. Левые паракардиальные лимфатические узлы и узлы в воротах селезенки не удаляются, так как поражаются при этом типе рака редко.
- Проксимальная субтотальная резекция желудка показана при раке кардиоэзофагеального перехода, при небольших опухолях верхней трети желудка экзофитной или смешанной формы роста.
- Гастрэктомия с удалением всех регионарных лимфоузлов проводится во всех остальных случаях. При резектабельном раке желудка типа linitis plastica (диффузный рак), недифференцированных формах рака, синдроме наследственного рака желудка диффузного типа выполняют только гастрэктомию.
- Лимфодиссекция. Лимфогенное метастазирование при раке желудка происходит в 47,7 % случаев и зависит от глубины инвазии опухоли. Стандартно производят удаление лимфатических узлов 1 и 2 порядка. При наличии отдаленных метастазов выполняются паллиативные вмешательства.
Комбинированная адъювантная химиотерапия проводится по схемам XELOX (CAPOX) через 4–6 недель после операции при отсутствии тяжелых осложнений и после нормализации клинико-лабораторных показателей. В схемы включены препараты капецитабин и оксалиплатин.
Неоадъювантная химиотерапия проводится 3 курсами режимами CF (Цисплатин, 5-ФУ), ECF (Эпирубицин, Доксорубицин, Цисплатин, 5-ФУ), ECX (Эпирубицин, Доксорубицин, Цисплатин, Капецитабин) или EОХ (Эпирубицин, Доксорубицин Оксалиплатин), затем если опухоль резектабельна, то выполняют операцию, после которой назначают дополнительно 3 цикла аналогичной химиотерапии. Периоперационная химиотерапия является альтернативой послеоперационной химиолучевой терапии при операбельном раке желудка при лимфодиссекции по результатам проведенных исследований, так как способствует увеличению пятилетней выживаемости.
При местно-распространенном нерезектабельном и диссеминированном раке желудка и пищеводно-желудочного соустья назначается системная химиотерапия. Выбор конкретной комбинации зависит от состояния пациента, характера и тяжести сопутствующих заболеваний. В частности, режимы CF, CX, XELOX, IF (1a), FOLFOX продемонстрировали статистически достоверное увеличение выживаемости больных, в отличие от монокомпонентного лечения.
Симптоматическая терапия направлена на купирование осложнений. При кровотечении выполняется эндоскопическая остановка кровотечения.
Опухолевый стеноз устраняется путем бужирования или реканализации, баллонной дилатацией, установкой саморасправляющегося стента в зону стеноза. При невозможности проведения данных процедур выполняются гастроеюностомия, паллиативная гастрэктомия, чрезкожная эндоскопическая или интервенционная гастростомия у пациентов с дисфагией, эндоскопическая или хирургическая еюностомия у пациентов со стенозами на уровне средней и нижней трети желудка. Боль купируется дистанционной лучевой или медикаментозной терапией. Также возможно применение регионарной анестезии. Асцит купируется с помощью диуретиков, лапароцентеза, внутрибрюшным введением цисплатина.
Наиболее высокая пятилетняя выживаемость наблюдается после радикальных операций по поводу неинвазивных опухолей высокой степени дифференцировки и не затрагивающих метастазами региональные лимфоузлы.
Таким образом отсутствие патогномоничных симптомов для ранних форм и широкая распространенность H. pylori в популяции позволяют раку желудка оставаться на лидирующих позициях по заболеваемости и смертности в России, несмотря на появление более современных методов лечения.
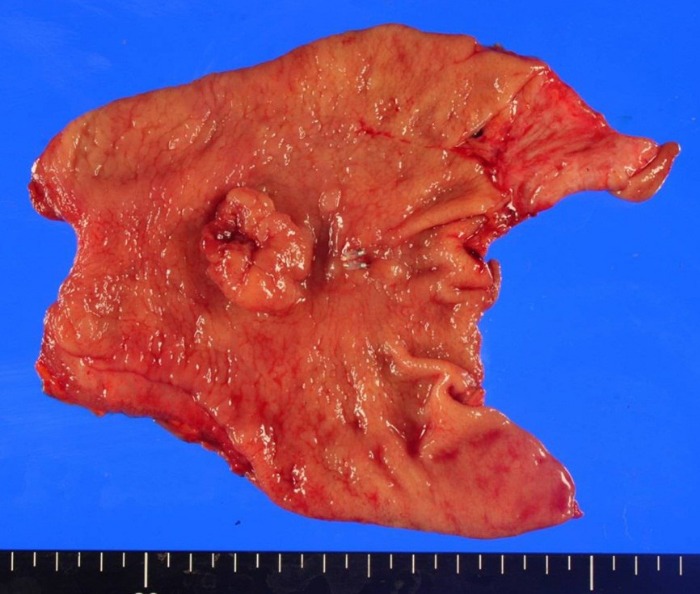
Полиповидный рак желудка с кровоизлиянием в центре опухоли. Рак расположен в антральном отделе по малой кривизне желудка.
Источники
- Чиссов В. И. и др. Злокачественные новообразования в России в 2010 году (заболеваемость и смертность) //М.: ФГБУ «МНИОИ им. ПА Герцена» Минздравсоцразвития России. – 2012. – С. 12.
- Маев И. В., Зайратьянц О. В., Кучерявый Ю. А. Кишечная метаплазия слизистой оболочки желудка в практике гастроэнтеролога: современный взгляд на проблему //Рос. журн. гастроэнтерол., гепатол., колопроктол. – 2006. – Т. 16. – №. 4. – С. 38-47.
- Харнас С. С., Левкин В. В., Мусаев Г. Х. Рак желудка (клиника, диагностика, лечение): Учеб. пос. для студентов //М.: Изд. дом “Русский врач. – 2006.
- https://vk-cc.com/FPDGQC
- https://vk-cc.com/pDw45jl
- https://vk-cc.com/Pnyovkr
- https://vk-cc.com/skU7LdXw
- https://vk-cc.com/Pfu36JGn
Источник
