Рак пищевода желудка толстой кишки

Содержание статьи:
- Общие сведения
- Причины рака ЖКТ
- Первые признаки и клинические симптомы
- Виды заболевания
- Методы диагностики
- Лечение
- Прогнозы при раке ЖКТ
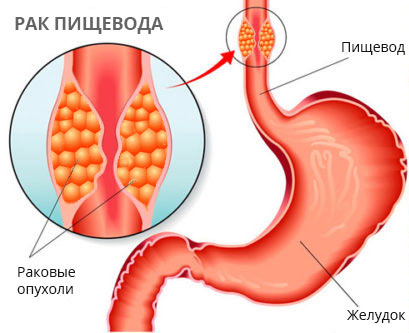
Рак пищеварительной системы включает в себя опухолевые образования:
- пищевода;
- поражения желудка (одни из самых частых);
- поджелудочной железы;
- тонкой и толстой кишки;
- поражения прямой кишки и области ануса;
- опухоли печени и желчного пузыря.
В эту группу также относятся стромальные и эндокринно-активные (гормональные) опухоли тканей, образующих пищеварительную систему.
Общие сведения
Рак пищеварительной системы – это злокачественные поражения пищеварительной трубки, а также желез, участвующих в процессе переваривания пищи. Этот вид онкологии опасен тем, что длительное время может никак себя не проявлять, повреждает большой объем тканей и способен к метастазированию в соседние и отдаленные органы. Раковые опухоли имеют разные размеры и локализацию, гистологический тип и форму, но приводят к нарушению работы ЖКТ и формированию осложнений.
В сравнении с другими типами рака выживаемость в течение 5 лет при поражениях ЖКТ ниже. Если это опухоли желудка, она составляет до 30 %, для поражений кишечника – около 68 %. При раке поджелудочной железы после установления диагноза только 9 % людей живут более 5 лет. Летальность от рака пищеварительной системы вдвое превышает гибель от рака молочной железы и простаты вместе взятых. Источник:
Е.М. Аксель
Статистика злокачественных
новообразований желудочно-кишечного тракта //
Сибирский онкологический журнал, 2017, №16(3), с.5-11
Проблема еще и в лечении данного типа рака. Обычно требуется комбинированный подход с удалением опухоли, а также лучевыми и химиотерапевтическими методами. Это достаточно тяжело для организма, поэтому нужно подбирать терапию индивидуально и тщательно, с учетом стадии и локализации рака.
Причины рака ЖКТ
Опухоли пищеварительной системы – достаточно разнородна группа рака. На сегодняшний день не выявлено единой конкретной причины, которая бы провоцировала рост злокачественных онкологических заболеваний желудочно-кишечного тракта. Выделяют влияние негативных внешних факторов в сочетании с генетической предрасположенностью человека к развитию раковых опухолей. Эти сочетания провоцируют трансформацию здоровых клеток пищеварительной системы в неопластические, которые дают начало раковой опухоли.
Общие факторы риска рака ЖКТ актуальны для большинства опухолей. К ним относятся:
- вредные привычки – курение, вейпинг и прием алкоголя в неумеренных дозах;
- старение организма;
- питание с высоким содержанием жиров, красителей, консервантов, химических соединений, канцерогенов;
- хронические воспалительные поражения органов (колиты, панкреатиты, гастрит);
- избыточный вес, ожирение, метаболический синдром;
- длительный и нерациональный прием некоторых лекарственных препаратов.
Для некоторых видов рака типичны и свои дополнительные провоцирующие факторы. Например, для рака желудка типично присутствие в слизистой органа Helicobacter pylori, кислотоустойчивых бактерий, повреждающих клетки. Для рака пищевода одним из провоцирующих факторов становится рефлюксная болезнь – постоянный заброс кислоты из желудка приводит к метаплазии эпителия и инициации рака. Для рака кишечника типичны длительные эпизоды интоксикаций на производстве и в быту. Также провокаторами рака толстой кишки могут стать язвенный колит и полипоз кишечника, пернициозная анемия.
Первые признаки, клинические симптомы
Для многих видов онкологии желудочно-кишечного тракта имеется рад специфичных признаков, отражающий нарушение функции. Общими характеристиками всех видов рака пищеварительных органов является их длительное, бессимптомное течение, на ранних стадиях пациенты не имеют жалоб, или жалобы носят общий характер. Серьезные проявления возникают, когда опухоли достигают больших размеров, разрушают стенку кишки, прорастают в соседние ткани, сдавливают протоки желез. Среди общих признаков выделяют:
- ощущение давления в области грудной клетки, брюшной полости, боль в спине;
- нарушение прохождения пищи по пищеводу, расстройство желчеотделения или выведения панкреатических ферментов;
- нарушения пищеварения с вздутием живота, спазмами, частицами непереваренной пищи в стуле;
- появление крови в стуле или изменения его окраски.
Обычно симптомы онкологических заболеваний ЖКТ возникают при наличии раковых опухолей большого размера, если они давят на кишку, печень или соседние органы брюшной полости. Возникает:
- тошнота, дурнота, рвота, резкое снижение аппетита;
- болезненность в области пораженной зоны, особенно после еды или нагрузок;
- ощущение быстрого насыщения пищей, сильный голод или анорексия;
- вздутие живота, отрыжки, метеоризм, бурление, запоры;
- прощупывание через брюшную стенку опухолевидного образования. Источник:
Kentaro Murakami, Hisahiro Matsubara
Chronology of Gastrointestinal Cancer //
Surg Today . 2018 Apr;48(4):365-370.
doi: 10.1007/s00595-017-1574-y. Epub 2017 Aug 9
При поражении желудка типична кровавая рвота, анемия, черный стул. При поражении печени – желтуха, кожный зуд, обесцвечивание кала, чередование поносов и запоров, метеоризм.
Виды рака ЖКТ
Раковые опухоли ЖКТ дифференцируют в зависимости от локализации. К ним относятся опухолевые поражения:
- языка и глотки;
- гортани;
- разные виды рака желудка;
- поражения поджелудочной железы;
- первичные и метастатические поражения печени, желчных протоков;
- тонкокишечный рак;
- поражения толстого кишечника;
- рак прямой кишки и анального отверстия;
- разные локализации гастроинтестинальных стромальных опухолей.
По форме раковой опухоли, с учетом ее внешнего вида, роста и состава клеток, выделяют несколько типов поражений:
- Язвенный. Опухоль прорастает в просвет органов, постепенно перекрывая его.
- Полипозный. Образуются узлы разного размера, выпирающие в просвет органа и перекрывающие его.
- Диффузный. Второе название – инфильтративный. Образуется под слизистой оболочкой, поражает все слои органа и растет в стороны от первичного очага. На поверхности пораженного участка могут образовываться язвы. Источник:
Nathan M Krah , L Charles Murtaugh
Differentiation and Inflammation: ‘Best Enemies’ in
Gastrointestinal Carcinogenesis //
Trends Cancer . 2016 Dec;2(12):723-735.
doi: 10.1016/j.trecan.2016.11.005
По строению клеток, образующих раковые опухоли, выделяется несколько вариантов онкологии. На основе этих данных врач определяет агрессивность течения и прогнозы заболевания.
- Высокодифференцированная опухоль – раковые клетки очень похожи на здоровые, опухолевый рост медленный, метастазы возможны только в терминальных стадиях.
- Умеренно дифференцированная опухоль – клетки рака отличаются от здоровых, опухоль растет относительно медленно, метастазы возможны уже на 3 стадии процесса.
- Низкодифференцированная опухоль – клетки существенно отличаются от нормальных, типично быстрое увеличение размеров рака, метастазы поражают соседние ткани, лимфоузлы и отдаленные органы.
- Недифференцированная опухоль – клетки незрелые, появляются из слизистой, течение агрессивное со стремительным ростом образования, метастазы возможны на ранних стадиях, прогноз для жизни неблагоприятный.
Методы диагностики
Для выявления рака пищеварительного тракта используются лабораторные тесты и инструментальная диагностика. Во многом план обследования зависит от локализации, размеров и типа рака. У большинства опухолей ЖКТ не имеется специфических онкомаркеров, выявляющих рак на ранней стадии, поэтому врач учитывает первые признаки у взрослых, типичные жалобы и данные, полученные при визуализации.
Обычно опухоли впервые обнаруживают при эндоскопическом исследовании (фиброгастроскопия, колоноскопия, ректороманоскопия), дополняя исследование забором биопсии подозрительного участка с проведением гистологических, генетических и гистохимических тестов.
Также показано проведение ультразвуковой диагностики для определения размеров опухоли, ее локализации и границ, выполняется КТ или МРТ, рентгенография. Общее состояние пациента определяют по данным исследований крови и мочи. Источник:
Л.А. Митина, В.М. Хомяков, С. О. Степанов
Общие принципы ультразвуковой
диагностики опухолей пищевода,
желудка и толстой кишки //
Российский онкологический журнал, 2012, №1, с.28-31
Лечение опухолей ЖКТ
Ведущий метод терапии при раке желудочно-кишечного тракта – это хирургическое удаление опухоли или ее части. Если рак выявлен в поздней стадии, определяются метастазы в отдаленные органы или прорастание в соседние ткани, опухоль неоперабельная или состояние пациента не дает возможности на радикальное вмешательство, применяют другие методики, включая паллиативную и симптоматическую терапию.
При операции хирурги удаляют все пораженные раком ткани с захватом некоторых здоровых участков, если есть метастазы, удаляют также близлежащие лимфоузлы. Это важно для предотвращения рецидивов. После операции проводится реабилитация, могут быть назначены дополнительные курсы терапии.
Лучевая терапия может быть дополнительным методом, проводится до операции с целью уменьшения размеров опухоли, или после нее – для подавления роста оставшихся клеток. Источник:
В.Ю. Скоропад, Б.А. Бердов, Л.В. Евдокимов, Л.Н. Титова
Интраоперационная лучевая терапия – инновационная
технология в комбинированном лечении опухолей
желудочно-кишечного тракта //
Поволжский онкологический вестник, 2013, №1, с.4-10
Может применяться химиотерапия (введение препаратов, подавляющих рост рака) для уничтожения раковых клеток до и после операции, а при неоперабельном раке в качестве паллиативного лечения.
Прогнозы при раке ЖКТ
Во многом прогнозы для жизни и здоровья зависят от типа опухолевых клеток, стадии выявления и особенностей лечения, возраста пациента и имеющихся у него сопутствующих патологий.
Самый неблагоприятный прогноз – при раке поджелудочной железы, самый оптимистичный – для нейроэндокринных опухолей кишечной стенки. Процент выживаемости в течение 5 лет колеблется от 5 до 90 % в зависимости от вида рака. На начальных стадиях, когда нет метастазов, шансы на успех достигают 80-90 %, в терминальных стадиях не превышают 10 %.
Источники:
- Е.М. Аксель. Статистика злокачественных новообразований желудочно-кишечного тракта // Сибирский онкологический журнал, 2017, №16(3), с.5-11.
- Л.А. Митина, В.М. Хомяков, С. О. Степанов. Общие принципы ультразвуковой диагностики опухолей пищевода, желудка и толстой кишки // Российский онкологический журнал, 2012, №1, с.28-31.
- В.Ю. Скоропад, Б.А. Бердов, Л.В. Евдокимов, Л.Н. Титова. Интраоперационная лучевая терапия – инновационная технология в комбинированном лечении опухолей желудочно-кишечного тракта // Поволжский онкологический вестник, 2013, №1, с.4-10.
- Kentaro Murakami, Hisahiro Matsubara. Chronology of Gastrointestinal Cancer // Surg Today . 2018 Apr;48(4):365-370. doi: 10.1007/s00595-017-1574-y. Epub 2017 Aug 9.
- Nathan M Krah , L Charles Murtaugh. Differentiation and Inflammation: ‘Best Enemies’ in Gastrointestinal Carcinogenesis // Trends Cancer . 2016 Dec;2(12):723-735. doi: 10.1016/j.trecan.2016.11.005.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Источник
Рак пищевода встречается нечасто, ежегодно поражает чуть более 7,5 тысяч россиян или 8-9 человек из 100 тысяч населения, преимущественно пожилого возраста. Самые высокие показатели, двадцатикратно превышающие российские, отмечены в Китае, Корее, Японии, Монголии, Иране и Бразилии.
В структуре мужской онкологической заболеваемости рак пищевода взял 2, 5%, тогда как среди женских раков – только 0,5%. Это совсем не женское заболевание, мужчины болеют почти в четыре раза чаще и начинают болеть раньше. В мужской когорте средний возраст выявления онкологического поражения пищевода 64 года, то в женской – после 70 лет.
Факторы риска
Рак пищевода одна из самых скрытно текущих опухолей, поскольку пищеводная трубка достаточно растяжима и даёт знать о неблагополучии при сужении просвета более чем на две трети. Пациенты обращаются к врачу, когда может просочиться только вода. При эндоскопическом исследовании желудка пищевод «пролетают», планируя осмотр слизистой желудка в плане диспансеризации или контроль хронической язвы желудка, и если не иметь намерения что-то прицельно найти в пищеводе, то походя ничего и не обнаружат.
Есть ещё одна проблема – проблема личности. Для жителей Средней Азии, пьющих обжигающий чай, рак пищевода – традиционная болезнь. Злокачественная опухоль пищевода поражает пьющих крепкие алкогольные напитки, курящих, потребляющих некачественную пищу. Не минует рак пищевода и граждан с избыточным весом.
Также вероятность развития злокачественного новообразования повышает наличие грыжи пищеводного отверстия диафрагмы при которой происходит заброс желудочного содержимого в неприспособленный для такой агрессивной среды пищевод. Регулярно «обжигаемый» соляной кислотой пищевод даёт знать о себе гастро-эзофагеальной рефлюксной болезнью, коротко именуемой ГЭРБ.
Второе заболевание, с довольно высокой частотой приводящее к развитию аденокарциномы пищевода – пищевод Барретта. При пищеводе Барретта нормальный природный плоский эпителий слизистой оболочки в месте перехода в желудок локально, буквально гнёздами, замещается нетрадиционным цилиндрическим эпителием, такое состояние частичной замены называется метаплазией. И то воздействие различных жизненных факторов, которое легко переносит плоский эпителий, совершенно не подходит цилиндрическому, он страдает и сбивается с курса, давая рост раковым клеткам. Все больные пищеводом Барретта должны наблюдаться и лечиться, во избежание развития рака.
Эти факторы риска развития рака пищевода устранимы. Но есть и неустранимый – ахалазия пищевода, двадцатикратно увеличивающая вероятность рака. Заболевание обусловлено ненормальным регулированием нервной системой сокращений пищевода при передвижении по нему пищи и правильного открытия сфинктера у входа в желудок. Пищевод сужается циркулярными рубцами, а над сужением возникает чрезмерное расширение. Особенность в том, что твёрдая пища проходит легко, а вот жидкая – плохо. При этом состоянии пища проходит очень плохо, подолгу застаиваясь в расширении и формируя хроническое воспаление слизистой оболочки. При воспалении начинается избыточное деление клеток эпителия слизистой, и сбой одной клетки с правильной программы может дать начало раку.
Клиническая картина
В пищеводе есть физиологические сужения, где преимущественно и начинается злокачественный рост. Сужения эти обусловлены прохождением вблизи других анатомических образований – аорты и развилки трахеи на бронхи, в местах перехода глотки в пищевод и пищевода в желудок тоже имеется небольшое сужение. Считается, что здесь слизистая более подвержена мелким травмам грубой пищей, значит, чаще возникает воспаление. Тем не менее, в шейном отдела частота рака составляет 10%, в нижней трети пищевода – 30%, а 60% раков образуется в среднем сегменте.
Злокачественные клетки не только растут в толщу органа, как бывает при большинстве раковых образований, они ещё и мигрируют по мелким лимфатическим сосудикам. Сосудики формируют внутри пищеводной стенки полноценную лимфатическую сеть, распространяя опухоль внутри, поэтому протяжённость опухоли может быть и 5, и 10, и 15 сантиметров.
В запущенной стадии локализация определяет симптоматику, а первыми признаками считается ощущение прилипания пищи к одному и тому же месту или царапание слизистой кусочком еды. По мере прогрессирования появляется затруднённое прохождение сначала твёрдых кусочков, потом каши, далее жидкости. Всё этот называется дисфагия. Сначала пациент запивает кусочки еды водой, проталкивая их, после это уже не помогает, нарушается питание, человек худеет. Соприкосновение опухоли с пищей приводит к воспалению, появляется неприятный гнилостный запах, при регулярной травме рыхлая слизистая опухоли начинает кровоточить, может развиться опасное для жизни кровотечение.
Присоединяются боли, поскольку пищевод сокращается перистальтическими волнами, боль имеет спастический характер. Прорастание опухоли через всю толщу пищеводной стенки делает боль постоянной, локализуется она между лопатками. Инфильтрация опухолью клетчатки средостения вовлекает в процесс возвратный нерв, отвечающий за движение голосовых связок, появляется осиплость и попёрхивание при питье. Нерв могут сдавить увеличенные метастазами лимфатические узлы и пропадёт звучность голоса.
Как и при ахалазии, над сужением пищевода опухолью образуется расширение, где копится еда. Ночной заброс скопившихся пищевых масс в дыхательное горло тоже может привести к пневмонии. А днём беспокоит сильная слабость, температура. Если в процесс вовлечены дыхательные пути, то может сформироваться соустье между пищеводом и трахеей или крупными бронхами – свищ, по которому крошки еды будут попадать в дыхательную трубку, вызывая кашель и пневмонию. Если такой свищ откроется из пищевода в клетчатку средостение, то её воспаление приведёт к смерти.
Диагностика
Современная диагностика, сделавшая с конца прошлого века рывок в развитии, активному выявлению опухоли пищевода помогает мало, только у 6,4% из всех заболевших опухоль находят до появления ярких клинических признаков. Как и в докомпьютерную медицинскую эру рак пищевода на I-II стадии выявляют только у 28,2%, на III стадии – у 36,4%, и треть попадает к доктору уже с отдалёнными метастазами. По причине запущенности 60% больных с момента выявления рака не проживут и года, а 5 лет проживают только 32,3%.
Статистические показатели у россиян хуже только при раке печени и поджелудочной железы, действительно высокозлокачественных опухолях с весьма высоким метастатическим потенциалом. По степени злокачественности рак пищевода отнюдь не под стать им, просто у 73% рак выявляется в распространённом варианте, когда возможности терапии ограничены сугубо паллиативной помощью.
Лечение рака пищевода
Главный и основной метод терапии – хирургия, но выявление опухоли в запущенном состоянии при невозможности замены всей пищеводной трубки аналогичной анатомической структурой – техническое ограничение хирургических возможностей, не всегда даёт желаемый результат. Поэтому к операции подключают лекарственную и лучевую терапии. Выбор ведущего метода лечения диктуется размерами и локализацией опухоли, состоянием больного и сопутствующими заболеваниями.
- При очень небольшой опухоли, не прорастающей слизистую, выполняют резекцию только слизистой с подлежащим слоем с помощью гастроскопа, и результаты лечения очень хорошие.
- При I‑II стадии рака часть пищевода удаляется, дефект заполняют сегментом кишки или формируют трубку из желудка. Сегодня возможно использовать эндоскопическое оборудование при этих операциях.
- При распространении опухоли в мышечный слой и далее тоже делается операция, но в этом случае результаты не очень хороши, поэтому её дополняют предоперационной химиотерапией или облучением. В некоторых случаях, когда невозможно радикально удалить опухоль, ограничиваются химиолучевой терапией.
- Предоперационная химиотерапия максимальный выигрыш даёт при аденокарциноме, в некоторых случаях проводят несколько курсов до операции и несколько после.
- Профилактическую терапию после радикальной операции не проводят из-за малой эффективности.
- Без химиотерапии эффективность лучевой терапии тоже невысока, методы лучше совмещать, тогда операцию делают через 6-8 недель после завершения консервативного лечения, такой комплексный подход позволяет прожить 5 лет ещё 13% больных.
- Иногда химиолучевое лечение проводят при недостаточной радикальности операции.
- Химиолучевое лечение может проводиться при невозможности операции, когда опухоль слишком большая, или при маленькой опухоли, но с общими противопоказаниями к операциям. В этом консервативном варианте выживаемость сравнима с хирургическим лечением.
- При наличии свищей химиолучевое лечение невозможно.
- Химиолучевое лечение может осложниться острым воспалением слизистой пищевода, которое потребует перевода на питание «через капельницу».
В онкологической гастроэнтерологии для восстановления просвета пищевода часто используется стентирование. Это решает серьезные задачи, не прибегая к «большой хирургии», малоинвазивным способом.
Паллиативное лечение распространённого рака пищевода
В этой ситуации на передний план выходит полная невозможность питания через практически закрытый опухолью пищевод. Часто прибегают к расширению – реканализации или установке специального стента в пищеводе. Стенты обязательны при соединении пищевода и трахеи или бронхов соустьем – опухолевым свищом, что предотвращает заброс пищи в дыхательное дерево и уберегает от пневмонии. В некоторых случаях во время эндоскопии опухоль частично разрушают лазером, используя фотодинамическую терапию. Вариантов лечения рака пищевода достаточно, надо вовремя и умело их использовать.
Источник
