Проксимальная резекция желудка техника выполнения
При проксимальной резекции удаляют малую кривизну, кардию, дно и часть тела желудка вместе с большим сальником и селезенкой; пищевод резецируют как можно выше над опухолью (рис. 118).

Рис. 118. Субтотальная проксимальная резекция желудка при раке кардиального отдела (рис. 119—128 — этапы операции).
После ревизии брюшной полости на предмет выявления отдаленных метастазов мобилизуют левую долю печени пересечением левой треугольной связки до места впадения нижней диафрагмальной вены в печеночные вены. Печень отводят вправо лопаткой Савиных; мобилизуя абдоминальный, диафрагмальный и ретроперикардиальный сегменты, пищевод берут на держалку (рис. 119, а, б).

Рис. 119. Начальный этап операции: мобилизация абдоминального отдела пищевода (а), стволовая ваготомия и сагиттальная диафрагмотомия (б).
Убедившись в резектабельности опухоли, мобилизуют желудок по большой кривизне блоком с большим сальником. При этом из онкологических соображений отделяют передний листок брыжейки поперечной ободочной кишки, который также должен отойти в препарат. Выполняют лимфаденэктомию по ходу средних ободочных сосудов (рис. 120).

Рис. 120. Мобилизация желудка по «большой кривизне блоком с большим сальником и передним листком брыжейки поперечноободочной кишки. Справа вверху — схема операции.
1 — большой сальник; 2 — поперечная ободочная кишка; 3 — чревный ствол; 4 — поджелудочная железа; 5 — верхняя брыжеечная артерия; 6 — двенадцатиперстная кишка; 7 — передний листок брыжейки поперечной ободочной кишки.
Удаляют жировую клетчатку и лимфатические узлы по нижнему краю поджелудочной железы, ее «капсулу» в области тела и хвоста отсепаровывают кверху, головку поджелудочной железы оставляют интактной (рис.
121). Хвост поджелудочной железы мобилизуют ножницами, затем пальцами выводят из-за верхнего края железы селезеночные сосуды, перевязывают и пересекают их раздельно на границе хвоста и тела железы (рис.
122, а, б). Задние желудочные сосуды перевязывают и пересекают. Жировую клетчатку вокруг хвоста железы смещают к воротам селезенки. Удаляют всю жировую клетчатку и лимфоузлы, находящиеся за поджелудочной железой, отсепаровывая ее хвост и тело от задней брюшной стенки (рис. 123).

Рис. 121. Желудок мобилизован по большой кривизне, «капсула» тела и хвоста поджелудочной железы отходит в препарат.

Рис. 122. Перемещение селезеночных сосудов пальцами из-за задней поверхности хвоста поджелудочной железы кверху (а). Перевязка селезеночных сосудов (б).

Рис. 123. Лимфаденэктомия со стороны задней поверхности поджелудочной железы (мобилизованная блоком с желудком селезенка не показана).
1 — селезеночная артерия; 2 — селезеночная вена; 3 — культя левой желудочной артерии; 4 — брюшная аорта; 5 — левый надпочечник; 6 — левая почечная артерия; 7 — левая почечная вена; 8 — верхняя брыжеечная артерия; 9 — верхняя брыжеечная вена.
Выполняют лимфаденэктомию по ходу селезеночной и левой желудочной артерий, чревного ствола, вокруг почечных артерий и устий почечных вен, верхней брыжеечной артерии и аорты. Удаляют лимфатические узлы, расположенные по ходу собственной и общей печеночной артерий, портальной вены, за головкой поджелудочной железы (рис. 124). После этого раздельно перевязывают и пересекают левые желудочные сосуды. Правую желудочную артерию перевязывают и пересекают вблизи ее устья. Продолжают лимфаденэктомию по ходу нижней полой вены и аорты, вокруг устий верхней и нижней брыжеечных артерий (рис. 125).

Рис. 124. Лимфаденэктомия из-за головки поджелудочной железы. 1 — обший желчный проток; 2 — общая печеночная артерия; 3 — головка поджелудочной железы; 4 — левая почечная вена; 5 — брюшная аорта; 6 — нижняя полая вена; 7 —внутренняя яичниковая вена; 8 — правая почечная вена (справа вверху — линия мобилизации двенадцатиперстной и толстой кишки обозначена пунктиром).

Рис. 125. Лимфаденэктомия по ходу брюшной аорты и нижней полой вены.
1 — верхняя брыжеечная артерия; 2 — нижняя брыжеечная артерия; 3 — брюшная аорта;
4 — нижная полая вена; 5 — правая почечная артерия.
Формирование культи желудка трубчатой формы, начиная с антрального отдела, выполняют с помощью любых доступных сшивающих аппаратов. Пищевод необходимо пересечь не меньше чем на 5 см от верхней границы опухоли.
Для этого подтягивают введенный ранее толстый зонд из желудка в пищевод, на пищевод сразу выше опухоли накладывают Г-образный зажим и ниже зажима пересекают; мобилизованный желудок выводят в рану и формируют желудочную культю. Потягивая с помощью Г-образного зажима пищевод книзу и кпереди, на V2 периметра рассекают его заднюю стенку по линии намеченной резекции и накладывают первый ряд узловых швов на заднюю губу анастомоза (рис. 126 а—в).

Рис. 126. Формирование желудочной культи (а, б) и начальный момент наложения анастомоза с пищеводом (в).
После этого пересекают переднюю полуокружность пищевода и, проведя в желудочную культю толстый зонд, формируют переднюю стенку анастомоза (рис. 127, а—в). Затем по всему периметру анастомоза накладывают второй ряд узловых П-образных «салазочных» швов по Борбзову рис. 128.

Рис. 127. Формирование первого ряда узловых швов и начальный момент наложения второго ряда «салазоч ных швов» по Ю.E.Березову(а-в)

Рис. 128. Завершение формирования двухрядного вагинационного отдела культи желудка
А.Ф. Черноусов, П.М. Богопольский, Ф.С. Курбанов
Опубликовал Константин Моканов
Источник
Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
а) Показания для резекции желудка по Бильрот 1:
– Плановые/абсолютные показания: упорная или осложненная язва желудка, резистентная к консервативной терапии, или обширная (ампутирующая) язва двенадцатиперстной кишки. – Относительные показания: злокачественное новообразование дистального отдела желудка.
– Противопоказания: дистальный рак желудка диффузного типа (классификация Лаурена).
– Альтернативные операции: комбинированная резекция, резекция по Бильроту II, гастрэктомия.
б) Предоперационная подготовка:
– Предоперационные исследования: трансабдоминальное и эндоскопическое ультразвуковое исследование, эндоскопия с биопсией, возможно рентгенография верхних отделов желудочно-кишечного тракта, компьютерная томография.
– Подготовка пациента: назогастральный зонд, катетеризация центральной вены.
в) Специфические риски, информированное согласие пациента:
– Повреждение селезенки, спленэктомия
– Кровотечение (2% случаев)
– Несостоятельность анастомоза (менее 5% случаев)
– Рецидивирующая язва или язва анастомоза
– Нарушение прохождения пищи (5-15% случаев)
– Демпинг синдром (5-25% случаев)
– Повреждение желчного протока (менее 1% случаев)
– Повреждение средней ободочно-кишечной артерии
– Панкреатит (1% случаев)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
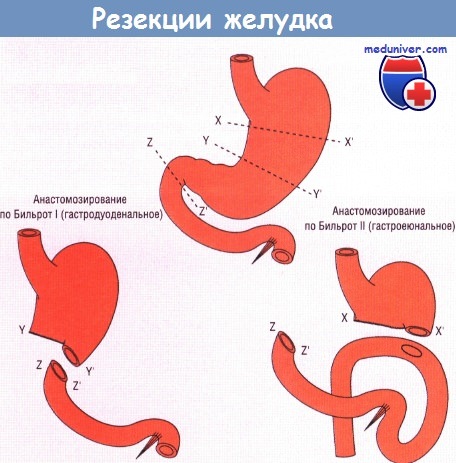
При частичной резекции желудка разрез обычно выполняют между Х-Х1 и Z-Z1, при более локализованной антерэктомии ограничиваются резекцией между Y-Y1 и Z-Z1.
Анастомоз накладывают по стандартным схемам Бильрот I или Бильрот II. Публикуется с разрешения профессора М. Hobsly
е) Доступ для резекции желудка по Бильрот I. Верхнесрединная лапаротомия.
ж) Этапы операции:
– Доступ
– Объем резекции
– Диссекция большого сальника
– Отделение сальника от поперечно-ободочной кишки
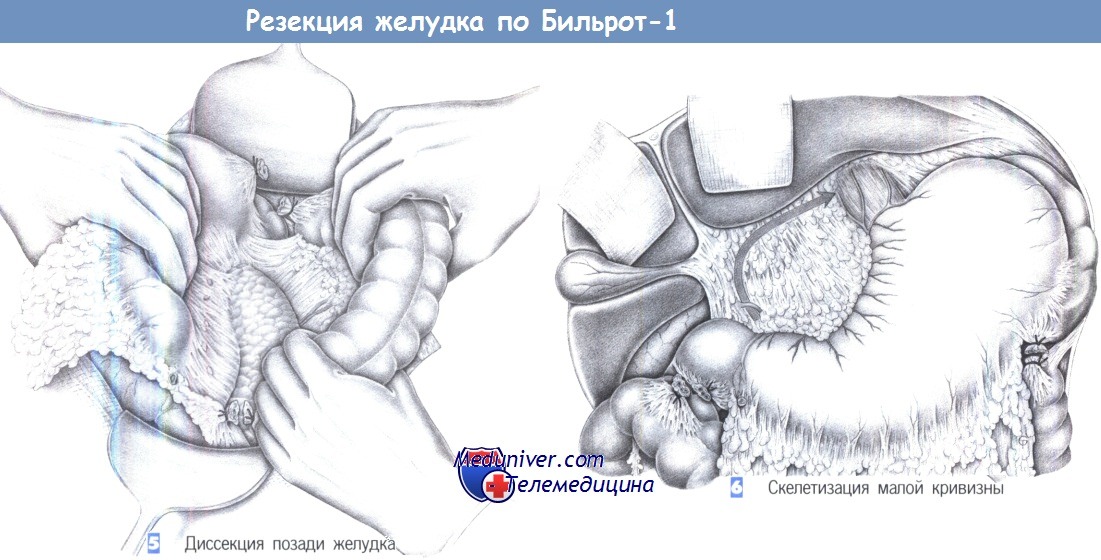
– Диссекция позади желудка
– Скелетизация малой кривизны
– Пересечение правой желудочной артерии
– Проксимальная скелетизация малого сальника
– Выделение левой желудочной артерии
– Пересечение левой желудочной артерии
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
– Резекция дистальной части желудка
– Обшивание линии скобочного шва
– Задняя стенка гастродуоденостомии
– Передняя стенка гастродуоденостомии
– Гастродуоденостомия «конец в бок»
– Закрытие трудной культи двенадцатиперстной кишки
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Дно желудка и селезенка (короткие желудочные сосуды), большая кривизна и поперечно-ободочная кишка/ее брыжейка, дистальный отдел малой кривизны и печеночнодвенадцатиперстной связки, а также задняя стенка желудка и поджелудочная железа расположены близко друг к другу.
– Существует несколько важных сосудистых связей: между левой желудочной артерией и правой желудочной артерией от печеночной артерии – вдоль малой кривизны; между левой желудочно-сальниковой артерией от селезеночной артерии и правой желудочно-сальниковой артерией от желудочно-двенадцатиперстной артерии – вдоль большой кривизны; между короткими желудочными артериями от селезеночной артерии – в области дна желудка. Важный венозный ствол вдоль малой кривизны (венечная вена желудка) впадает в воротную вену.
– Предупреждение: отрыв сосудов.
– Приблизительно в 15% случаев в малом сальнике обнаруживается дополнительная левая печеночная артерия, идущая от левой желудочной артерии.
– Предупреждение: опасайтесь повреждения печеночной артерии при пересечении правой желудочной артерии; после клипирования этого сосуда, сначала убедитесь в пульсации внутри печеночно-двенадцатиперстной связки у печени.
и) Меры при специфических осложнениях:
– Повреждение желчного протока: наложите первичный шов рассасывающимся материалом после введения Т-образной трубки.
– Повреждение селезенки: попытайтесь сохранить селезенку путем гемостаза электро-/сапфировой/аргоновоплазменной коагуляцией и наложения гемостатического материала.
к) Послеоперационный уход после резекции желудка по Бильрот I:
– Медицинский уход: удалите назогастральный зонд на 3-4 день, удалите дренажи на 5-7 день.
– Возобновление питания: маленькие глотки жидкости с 4-5 дня, твердая пища – после первого самостоятельного стула.
– Функция кишечника: клизма со 2-го дня, пероральные слабительные с 7-го дня.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника резекции желудка по Бильрот I (гастродуоденостомии):
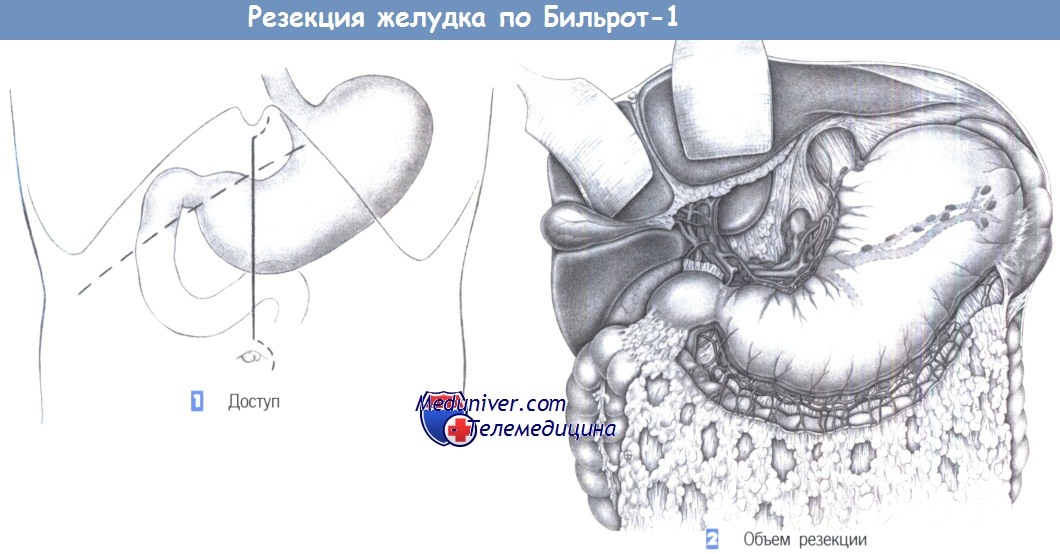
1. Доступ. Доступ через верхнесрединный лапаротомный разрез с возможным расширением вверх и вниз. Для пациентов с ожирением альтернативой является правый подреберный разрез.
2. Объем резекции. Дистальная резекция желудка включает удаление дистальной половины желудка вместе с привратником; край резекции располагается между восходящей и нисходящей ветвью левой желудочной артерии – по малой кривизне и местом слияния ветвей левой и правой желудочно-сальниковой артерии – по большой кривизне. Если при язве скелетизацию можно выполнить близко к желудку, с сохранением желудочно-сальниковых сосудов, то при злокачественной опухоли необходимо полностью скелетировать большой и малый сальник в соответствии с расположением лимфатических коллекторов. В этой главе примером для иллюстрации операции служит случай рака желудка. Вмешательство включает полное удаление дистальной части желудка и соответствующих лимфатических коллекторов. При язве удаляется только желудок без окружающей лимфатической ткани.
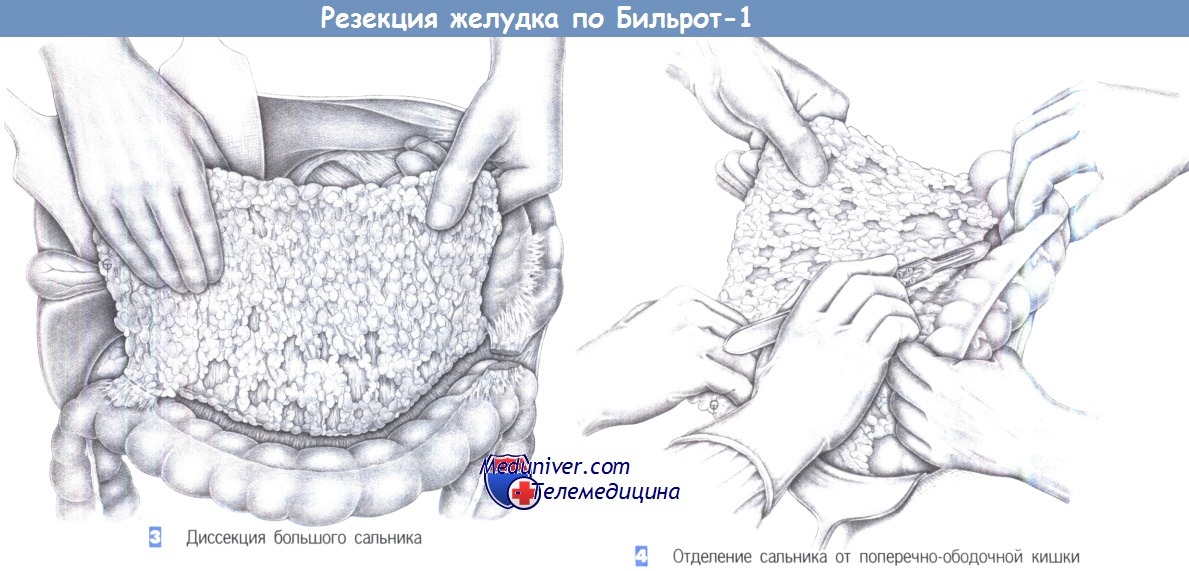
3. Диссекция большого сальника. Эта диссекция выполняется только при раке и начинается с отделения большого сальника от поперечно-ободочной кишки с пересечением двенадцатиперстно-ободочной связки справа и желудочно-ободочной и селезеночно-ободочной связок – слева. Это позволяет повернуть сальник кверху и отделить его от брыжейки поперечно-ободочной кишки при аккуратном натяжении.
4. Отделение сальника от поперечно-ободочной кишки. Отделение большого сальника от поперечно-ободочной кишки производится путем бимануальной тракции большого сальника в краниовентральном направлении и поперечно-ободочной кишки – в вентрокаудальном направлении, с последующим рассечением скальпелем или электрокаутером. Мелкие сосуды пересекаются между лигатурами. Сальник полностью отделяется от поперечно-ободочной кишки, с продолжением диссекции на поверхностный листок брыжейки поперечно-ободочной кишки до сальниковой сумки.

5. Диссекция позади желудка. Диссекция большого сальника и переднего листка брыжейки поперечно-ободочной кишки над поверхностью поджелудочной железы выполняется тупо. По завершении диссекции поджелудочная железа и сосуды брыжейки оказываются свободными от брюшинного покрова. Теперь желудок можно сместить краниально, тем самым завершив диссекцию со стороны большой кривизны.
6. Скелетизация малой кривизны. Скелетизация малой кривизны проводится у нижней поверхности печени до пищеводного отверстия диафрагмы. При язвах скелетизация выполняется близко к желудку, при раке она включает полное удаление малого сальника. Рекомендуется скелетировать малую кривизну снизу вверх. Было показано, что удобно начинать от двенадцатиперстной кишки у привратника.
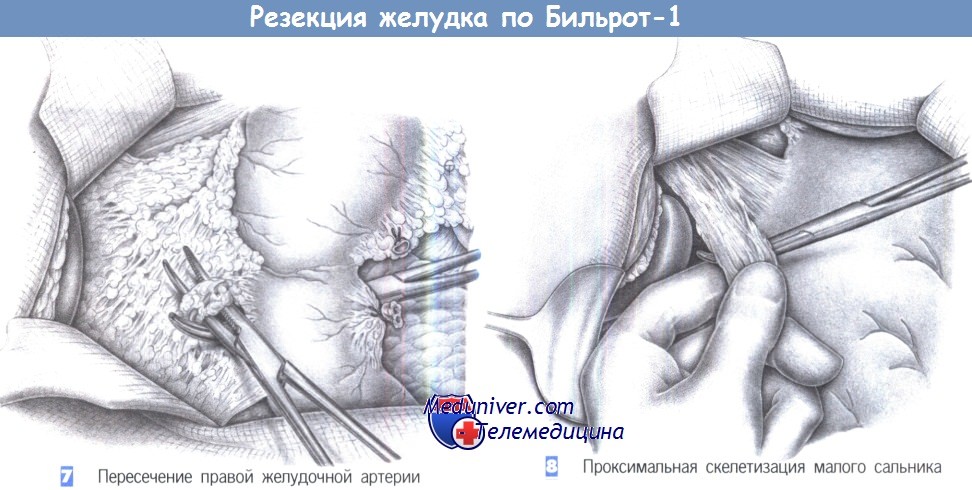
7. Пересечение правой желудочной артерии. После рассечения двенадцатиперстно-ободочной связки обнаруживается привратник и за него проводится зажим Оверхольта. Зажим должен выйти проксимальнее печеночнодвенадцатиперстной связки, в месте отхождения правой желудочной артерии. Наложив второй зажим Оверхольта, этот сосуд можно пересечь между двумя зажимами под контролем зрения или пальпации. Это значительно облегчает доступ по малой кривизне, предотвращая повреждение воротной вены, печеночной артерии или общего желчного протока.
8. Проксимальная скелетизация малого сальника. Скелетизация продолжается до терминального отдела пищевода. В этой области малый сальник часто настолько утолщен, что обнаружение границы желудка возможно только путем пальпации. Край желудка лучше всего определяется между большим и указательным пальцем; малый сальник отделяется зажимом Оверхольта под контролем указательного пальца и пересекается между лигатурами. Скелетизацию малой кривизны завершает наложенние шва-держалки, который накладывается на 1-2 см дистальнее пищеводно-желудочного перехода.
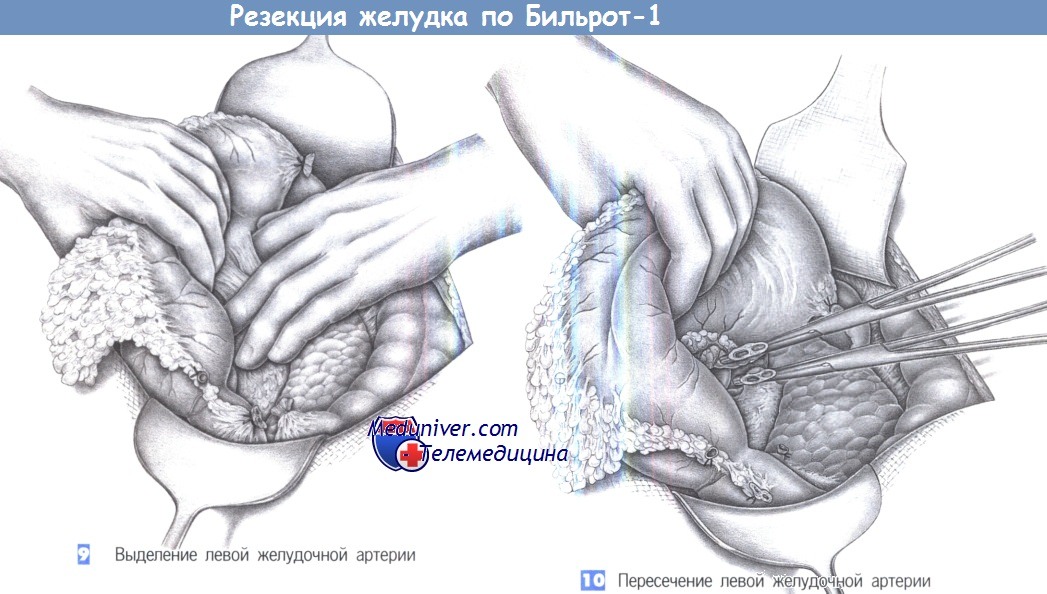
9. Выделение левой желудочной артерии. Решение, где пересекать левую желудочную артерию, зависит от основного заболевания. Тогда как при раке этот сосуд пересекается у чревного ствола с выполнением чревной лимфаденэктомии, при язвенной болезни важно пересечь нисходящую ветвь и сохранить восходящую ветвь артерии. Здесь представлен вариант выполнения операции при раке желудка. После поворота желудка кверху сосудистый пучок легко пальпируется между указательным и средним пальцами левой руки хирурга. Сопровождающая соединительная и лимфатическая ткань пересекаются отдельно и резецируются. Оставшийся сосудистый пучок, состоящий из левой желудочной артерии и вены, легко натягивается путем отведения желудка вентрокаудально.
10. Пересечение левой желудочной артерии. Левая желудочная артерия и вена пересекаются между зажимами Оверхольта и перевязываются с прошиванием. В случаях, требующих лимфаденэктомии, на этом этапе начинается диссекция чревных лимфатических коллекторов.
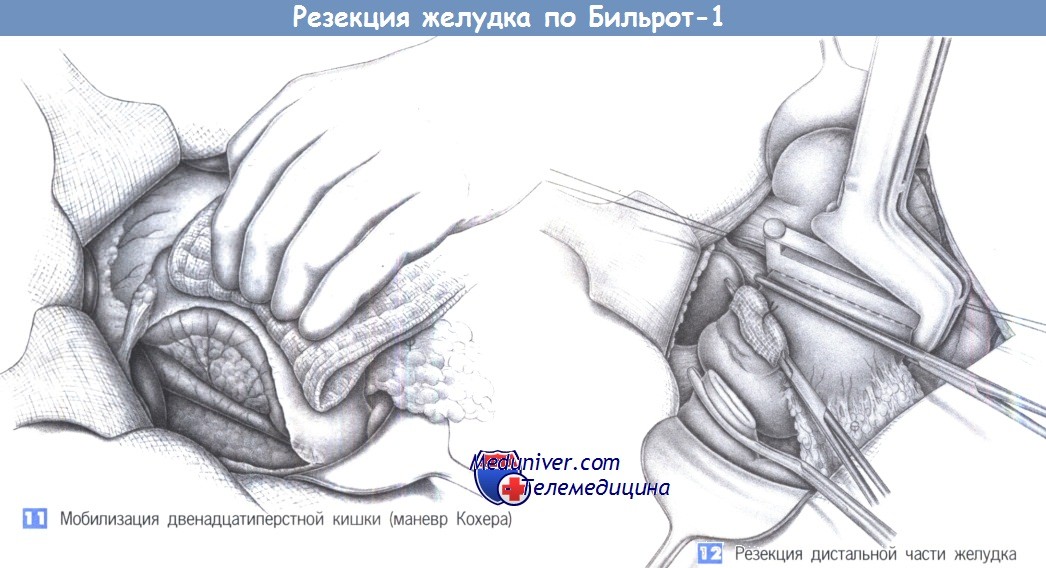
11. Мобилизация двенадцатиперстной кишки (маневр Кохера). Восстановление непрерывности желудочно-кишечного тракта (гастродуоденостомия по Бильроту I) требует широкой мобилизации двенадцатиперстной кишки (маневр Кохера). Для этого двенадцатиперстная кишка захватывается салфеткой и отводится медиально, а париетальная брюшина рассекается латеральнее кишки ножницами. Диссекция продолжается в краниальном направлении до печеночно-двенадцатиперстной связки, а в каудальном направлении – до нижнего изгиба двенадцатиперстной кишки. Диссекция обычно бескровна и облегчается легким потягиванием двенадцатиперстной кишки. Мелкие сосуды можно коагулировать биполярными щипцами. После завершения диссекции обнажается задняя поверхность поджелудочной железы и правая стенка нижней полой вены.
12. Резекция дистальной части желудка. Проксимальная резекция выполняется по линии, соединяющей точку, расположенную на 1-2 см дистальнее кардии по малой кривизне, с местом артериального анастомоза на большой кривизне. Эти ориентиры отмечаются швами-держалками. Резекция с воссозданием малой кривизны может быть выполнена линейным сшивающим аппаратом. Дистальная часть желудка закрывается зажимом Кохера. Дистальный край резекции располагается приблизительно на 1 см дистальнее привратника.
При подготовке к гастродуоденостомии «конец в бок» проксимальная культя двенадцатиперстной кишки может быть закрыта наглухо. Для гастродуоденостомии «конец в конец» просвет культи обычно оставляется открытым. Дистальная часть препарата желудка временно закрывается смоченным в антисептическом растворе марлевым тампоном и фиксируется бельевым зажимом.

13. Обшивание линии скобочного шва. После удаления резецированного препарата линия скобочного шва обшивается отдельными швами (3-0 PGA) с оставлением сегмента длиной около 4 см на большой кривизне. Дистальная часть культи снова резецируется между швами-держалками до размера просвета двенадцатиперстной кишки и подготавливается для анастомоза «конец в конец».
14. Задняя стенка гастродуоденостомии. Выполняется однорядный анастомоз отдельными швами через все слои (3-0 PGA). Расстояние между швами и ширина стежка составляют 0,6 см.
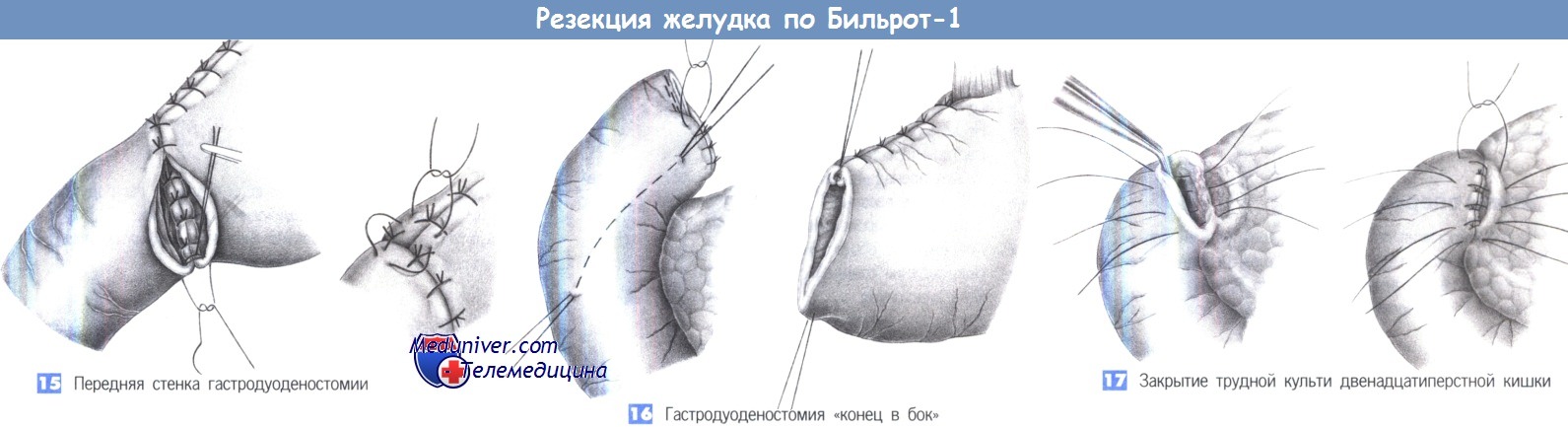
15. Передняя стенка гастродуоденостомии. После завершения формирования задней стенки концы последнего шва оставляются длинными, так чтобы его можно было использовать как первый шов передней стенки, который завязывается снаружи. Передняя стенка закрывается «край в край» отдельными однорядными швами через все слои. Чтобы защитить «угол скорби», который наиболее подвержен несостоятельности, со стороны желудка накладывается и завязывается трехточечный шов («шов трех углов»).
16. Гастродуоденостомия «конец в бок». При короткой культе двенадцатиперстной кишки более безопасным может оказаться наложение гастродуоденостомии «конец в бок». Для этого двенадцатиперстная кишка закрывается наглухо, что может быть выполнено линейным сшивающим аппаратом. Линия шва укрывается отдельными серо-серозными швами. Чтобы создать анастомоз, требуется косой разрез на передней стенке двенадцатиперстной кишки, к которому отдельными швами подшивается желудок. Преимуществом такого анастомоза является закрытие культи двенадцатиперстной кишки культей желудка. Необходимым условием для этой техники является широкая мобилизация двенадцатиперстной кишки по Кохеру.
17. Закрытие трудной культи двенадцатиперстной кишки. Большие каллезные язвы задней стенки двенадцатиперстной кишки могут существенно затруднить закрытие культи кишки.
В таких случаях рекомендуется инвагинация по Ниссену в виде двухрядного вворачивания культи двенадцатиперстной кишки, закрываемой поджелудочной железой. Этот прием может быть использован при пенетрирующих и прободных язвах этой области.
Видео техника резекции желудка по Бильрот I (один)
– Также рекомендуем “Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
