Профилактика аспирации кислого содержимого желудка

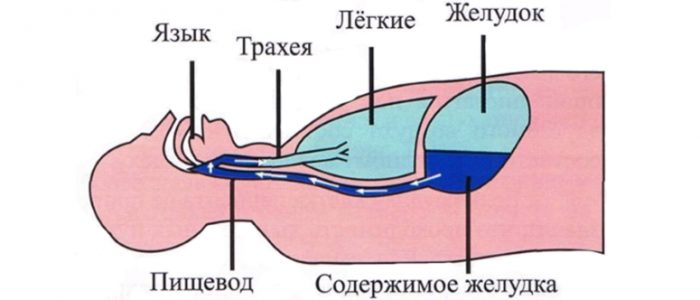
Такое явление, как аспирация желудочного содержимого в дыхательные пути чаще возникает вследствие введения в организм анестезии, что более чем в половине случаев заканчивается летальным исходом. Спровоцировать патологическое состояние способны заболевания органов пищеварения и глотки. Аспирация относится к очень опасным явлениям, поэтому требует немедленного врачебного вмешательства.
Почему возникает?
Основные причины, по которым происходит вдыхание содержимого желудка, принято делить на 3 группы. К первой относятся недуги, которые провоцируют увеличение объемов желудка, а также внутреннего давления органа (обструкция привратника). Нередко провоцирующим фактором служит скопление жидкости в брюшной полости, что достигает отметки в 25 л. Подобное состояние отмечается при циррозе печени и онкологии органов пищеварения.
Вторая группа представляет патологии, которые приводят к забросу пищи или рвотных масс в глотку. К ним можно отнести грыжевые образования, что поражают пищеводное отверстие диафрагмы. А также провоцирующим фактором становится диагностика органов желудочно-кишечного тракта при помощи гастроскопа. К последней группе относятся нарушения функциональности глотки, что отмечается при общей анестезии или бессознательном состоянии (кома), при которых заброс содержимого желудка в трахеи происходит беспрепятственно.
Почти у половины больных с диагнозом аспирация наступает летальный исход.
Вернуться к оглавлению
Симптоматика
 Ускоренное сердцебиение относится к основным признакам патологического состояния.
Ускоренное сердцебиение относится к основным признакам патологического состояния.
Клиническая картина аспирации может быть разнообразной, в зависимости от первопричины возникновения и количества заброса содержимого. К основным симптомам патологического состояния относятся:
- рвотные позывы;
- примесь желчи в трахеальном экссудате;
- асфиксия (судорожные дыхательные движения);
- хрипы при выдохе;
- отечность дыхательных путей;
- ускоренное сердцебиение;
- кислородное голодание;
- выдыхание кислорода вместо углекислого газа;
- вязкость слюнных выделений;
- лихорадка.
Аспирация становится причиной развития легочной инфекции, что отмечается через несколько дней после приступа. При этом общее самочувствие больного заметно ухудшается. Отмечается стремительное повышение температуры тела, кашель, затрудненное дыхание, хрипы и свист при дыхании, слабость и головокружение, что указывает на общую интоксикацию организма. У многих больных развивается значимое повышение уровня лейкоцитов в крови.
Вернуться к оглавлению
Диагностика
 Анализ мокроты проводят для определения наличия инфекции в органах дыхания.
Анализ мокроты проводят для определения наличия инфекции в органах дыхания.
Нередко диагноз аспирация ставится путем исключения или же когда медицинский персонал наблюдает основные признаки такого состояния. В половине случаев рентгенография, как метод исследования не является информативным. Для определения наличия инфекции или патогенных микроорганизмов в органах дыхания проводится бак посев или анализ выделяемого экссудата (мокроты). В обязательном порядке берется проба для выявления патологической микрофлоры в желудке и уровня кислотности сока. При необходимости проводится осмотр и оценка состояния слизистого слоя трахеи, бронхов и трахеального дерева — бронхоскопия. В обязательном порядке берется анализ крови, что устанавливает наличие воспалительного процесса и уровень лейкоцитов.
Вернуться к оглавлению
Способы лечения
При уходе за пациентом, который находится в зоне риска возникновения аспирации, его нужно разместить в положении лежа на боку с немного опущенной головой. В период кормления больного важно приподнимать. Если человек находится в бессознательном состоянии, возникает необходимость введения эндотрахеальной трубки. Если аспирация возникает при интубации, проводится отсасывание рвотных масс до начала вентиляционных мероприятий. При вдыхании частиц твердой консистенции проводится бронхоскопия.
При повышенном уровне кислотности желудочного сока, выброс которого происходит в дыхательные пути, может привести к раздражению и отечности слизистой, что затрудняет дыхательный процесс. В таком случае проводится коррекция введения жидкости и назначается медикаментозная терапия. Применяют следующие препараты:
 Эуфиллин используется в медикаментозной терапии.
Эуфиллин используется в медикаментозной терапии.
- «Эуфиллин»;
- «Орципреналин».
Чтобы минимизировать негативное воздействие желудочного сока и снизить выраженность негативной симптоматики применяют глюкокортикоиды. С профилактической целью назначают такие препараты, как «Ранитидин» и «Циметидин», что предотвращают язвенные образования. При распространении легочной инфекции применяется антибактериальная терапия. Антибиотик подбирается согласно результатам анализов, что определяют возбудитель. Профилактическое применения такого рода средств, отмечается при выбросе каловых масс во время аспирации.
Источник
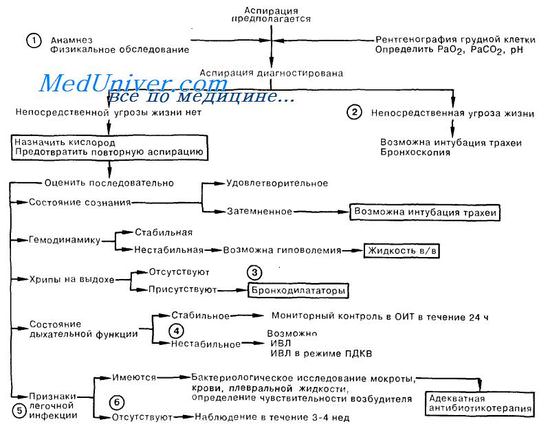
Аспирация желудочного содержимого. Первая помощь при аспирации желудочного содержимого.1. К первой группе факторов, предрасполагающих к аспирации желудочного содержимого, относятся: увеличение объема желудочного содержимого или повышение внутрижелудочного давления, наблюдаемые при обструкции привратника или асците. Факторы, которые позволяют осуществиться забросу содержимого желудка в глотку или провоцирующие этот заброс, составляют вторую группу. К ним относят грыжу пищеводного отверстия диафрагмы, а также введение гастроскопа. К третьей группе предрасполагающих факторов относят нарушения функции глотки, наступающие, например, при коме или местной анестезии и допускающие движение жидкого желудочного содержимого в трахею. Профилактика имеет решающее значение; среди больных с подтвержденной аспирацией смертность достигает 50%. Важное значение имеет тщательный уход за больными из группы риска по этому осложнению. Например, введение назогастрального зонда не всегда позволяет эффективно эвакуировать желудочное содержимое, но может привести к функциональной несостоятельности желудочно-пищеводного соединения, а также спровоцировать рвоту во время его введения. При уходе за больным, находящимся в полукоматозном состоянии, ему следует придать положение «лежа на боку» со слегка опущенной головой, а при кормлении через назогастральный зонд голову больного следует приподнять. При нарушении глотания или затемненном сознании иногда приходится вводить больному эндотрахеальную трубку с манжеткой. 2. Нередко диагноз аспирации ставится лишь методом исключения, но иногда медицинский персонал может быть свидетелем рвоты и аспирации у больного; или желчь обнаруживают в виде примеси в трахеальном секрете либо в виде пятен на подушке. Аспирация может представлять немедленную угрозу жизни больного; в зависимости от характера и количества может вызвать частичную или полную обструкцию дыхательных путей; признаками асфиксии в этом случае являются судорожные дыхательные движения либо апноэ. Решающую роль играет немедленное удаление аспирата всеми доступными методами; следует прочистить пальцем глотку, опустить голову больного, отсосать аспират или провести прямую ларингоскопию.
3. Другим вариантом клинической картины является прогрессирующее угнетение дыхания и гемодинамическая нестабильность в течение первых 24 ч. Химическое раздражение кислым желудочным содержимым, особенно если его рН менее 2,5, приводит к воспалению и отеку. Часто встречающаяся гиповолемия требует коррекции в/в введением жидкости. Хрипы на выдохе указывают на обструкцию бронхов малого калибра. Лечение заключается во введении эуфиллина в/в и орципреналина ингаляционно. Противоречивые данные об эффективности кортикостероидов при аспирации не позволяют рекомендовать их широкое применение; однако показанием к введению стероидов может быть резистентное к другим препаратам повышение сопротивления дыхательных путей. 4. Признаками продолжающегося нарушения дыхательной функции являются тахипноэ, тахикардия, гипоксия при вдыхании воздуха с высоким содержанием кислорода, а также часто встречающееся после аспирации чередование гиперкапнии с гипокапнией. В ходе лечения может возникнуть необходимость эндотра-хеальной интубации и проведения ИВЛ. 5. Непосредственной реакцией на аспирацию, даже в отсутствие инфекции, может быть лихорадка, лейкоцитоз и увеличение вязкости мокроты. Легочная инфекция развивается чаще всего в течение 2—14 сут после аспирации. Распознать инфекционное осложнение позволяют ухудшение состояния больного, обнаружение возбудителя в мазке или при бактериологическом исследовании мокроты и/или крови, плевральной жидкости, а также появление или увеличение ранее имевшихся инфильтратов на рентгенограмме грудной клетки. Выбор антибиотика зависит от возбудителя, обнаруженного при бактериологическом исследовании, и определения его чувствительности. При необходимости антибиотикотерапию начинают до получения результатов таким образом, чтобы назначаемые препараты были эффективны в отношении внебольничных анаэробных возбудителей, а также действовали на возбудителей больничных аэробных и анаэробных инфекций. Профилактически антибиотики назначают лишь в случае аспирации желудочных масс, заведомо содержащих большое количество патогенных микроорганизмов. 6. Даже в отсутствие признаков инфекции при аспирации желудочного содержимого наблюдение за больным должно продолжаться 3—4 нед, так как иногда легочная инфекция может развиться более чем через 2 нед после эпизода аспирации. – Также рекомендуем “Пневмоторакс. Первая помощь при пневмотораксе.” Оглавление темы “Первая помощь при различных видах дыхательной недостаточности.”: |
Источник
Анестезиолог-реаниматолог Юлия Егорова о причинах и последствиях поражения легких кислым содержимым желудка
Повреждение легких при аспирации кислого желудочного содержимого известно врачам более полутора веков. Впервые аспирацию рвотными массами как причину смерти описал шотландский акушер-гинеколог Джеймс Янг Симпсон в 1848 году, указание на это осложнение при анестезии появилось в литературе пятью годами позже. В 50‑х годах прошлого века вошел в обиход термин «химический пневмонит». Систематическое изучение осложнений, вызванных аспирацией, провел в 1946 году американский акушер Кертис Мендельсон. Благодаря его исследованиям были разработаны меры профилактики у рожениц, а также клинически разделены банальная обтурация дыхательных путей и симптомокомплекс, вызванный химическим повреждением слизистой бронхов и альвеол, который и получил название синдрома Мендельсона. По мере совершенствования диагностики стало очевидно, что проблема осложнений аспирации желудочного содержимого — не прерогатива одного акушерства, и актуальна для других разделов медицины.
По данным президента Ассоциации акушерских анестезиологов-реаниматологов Ефима Шифмана, за 2006 год от 10 до 34 % летальных исходов при анестезии обусловлено именно аспирацией.
Синдром Мендельсона часто имеет ятрогенную природу, информация о нем может утаиваться врачами, поэтому достоверной информации о распространенности синдрома нет.
Механизмы развития
Кислое содержимое желудка может попадать в дыхательные пути при рвоте либо в результате регургитации, пассивного затекания в ротоглотку, обусловленного слабостью сфинктеров пищевода. В иностранной литературе термин «регургитация» иногда сопровождается определением «немая» или «молчаливая», поскольку этот вариант гораздо более труден для диагностики и может пройти незамеченным.
Риск аспирации повышают:
- нарушения сознания (наркоз, действие седативных средств, алкогольное опьянение, кома)
- высокое внутрибрюшное и внутрижелудочное давление, в том числе при введении миорелаксантов деполяризующего действия (суксаметония хлорид)
- повышенная возбудимость рвотного центра, вызванная медикаментозной стимуляцией альфа-адренорецепторов (метилдопа, клонидин, гуанетидин)
- увеличение объема живота (беременность с 22–23 недели, ожирение, метеоризм, кишечная непроходимость, другие острые заболевания органов пищеварения)
- слабость пищеводно-желудочного сфинктера (ГЭРБ)
- расширение пищевода
- полный желудок (прием пищи в предыдущие 4–6 часов)
- грыжи пищеводного отверстия диафрагмы, дивертикулы пищевода и эзофагит
Опасная ситуация для возникновения болезни Мендельсона — это вводный наркоз, особенно при выполнении его в экстренных ситуациях, неподготовленным пациентам и беременным женщинам. Высок риск аспирации при оказании первой помощи, транспортировке и уходе за тяжелыми пациентами.
При попадании содержимого желудка в дыхательные пути клиническая картина зависит от его количества и рН. При небольшой, в пределах 30 мл, аспирации жидкости с рН более 2,5 нарушения дыхания не возникает или имеет транзиторный характер. При попадании более кислого содержимого патогенез нарушений дыхания обусловлен не столько механическим препятствием, сколько немедленными рефлекторными реакциями. Ларинго- и бронхоспазм возникают в первые же минуты воздействия кислоты на слизистую бронхов. Ларингоспазму сопутствует брадиаритмия, возникающая как вагусный рефлекс. Рефлекторные изменения носят резкий, но непродолжительный характер и в течение короткого времени регрессируют, особенно при небольшом объеме аспирации. Впоследствии химический ожог слизистой вызывает отек стенки бронхов и повышенную экссудацию, что сопровождается явлениями аспирационного пневмонита и интерстициального отека легочной ткани. Выраженность повреждения легких зависит от объема поражения и варьирует от преходящих нарушений до респираторного дистресс-синдрома взрослых (РДСВ).
Симптомы синдрома Мендельсона
Течение синдрома Мендельсона отражает патогенез. В первые минуты возникает одышка, тахипноэ, цианоз. Возможно выслушивание дистантных сухих свистящих хрипов. Аускультативная картина богатая, включает большое количество свистящих сухих хрипов, возможно выслушать влажные крупнопузырчатые хрипы и единичные «немые» участки. Показатели сатурации и газового состава крови ухудшаются, возникает гипоксемия и гиперкапния. В общем, клиническая картина напоминает приступ бронхиальной астмы, терапия требуется патогенетическая. Также необходимо принять все меры по удалению аспирированных масс из дыхательных путей.
- Приведение пациента в положение Тренделенбурга, удаление желудочного содержимого из глотки и трахеи под контролем ларингоскопа.
- Интубация трахеи трубкой с манжетой.
- ИВЛ с повышенным содержанием кислорода во вдыхаемой смеси в режиме повышенного давления в конце выдоха (ПДКВ).
- Аспирация содержимого бронхов через интубационную трубку. При этом промывание бронхов вслепую без контроля бронхоскопией не показано, так как увеличивает количество кислого содержимого в бронхах и проталкивает его дальше в бронхиолы.
Санационные бронхоскопии с промыванием можно отложить до купирования острого состояния.
Далее клиническая картина синдрома Мендельсона обусловлена наличием химического ожога слизистой дыхательных путей. Пораженные участки некротизируются, возникает повышенная экссудация, явления интерстициального отека. Эта стадия более трудна для диагностики, потому что нередко аспирация, как ятрогенное осложнение, умалчивается или в процессе транспортировки тяжелого пациента и противошоковых мероприятий остается незамеченной. В таком случае врач сталкивается с труднообъяснимым снижением показателей дыхания, не связанным с основным заболеванием. Клинически и аускультативно это интерстициальный отек легких — гипоксия, потребность в ИВЛ с ПДКВ, сухие высокотональные свистящие хрипы. Рентгенологически — картина интерстициального отека легочной ткани с преимущественным поражением правого легкого, возможные участки ателектазов. Бронхоскопическая картина может отражать различные степени поражения слизистой бронхов, от гиперемии до некрозов. Специфической терапии для лечения синдрома Мендельсона не существует, однако установление диагноза помогает определить причину дыхательной недостаточности, подобрать рациональный режим ИВЛ и определяет настороженность в отношении бактериальных осложнений.
Преимущественное поражение правого легкого при синдроме Мендельсона обусловлено анатомическими особенностями. Правый бронх отходит от трахеи под меньшим углом, а также он короче и шире левого, поэтому аспирируемое легче попадает в него.
Профилактика синдрома Мендельсона в анестезиологии
Профилактика синдрома Мендельсона гораздо более эффективна, чем его лечение.
В плановом порядке важно соблюдать правила подготовки пациентов к оперативному вмешательству и инвазивным манипуляциям. Перед любым наркозом и медикаментозной седацией желудок должен быть пустым. Важно не только провести беседу с пациентом о необходимости голода перед манипуляцией, но и уточнить непосредственно перед вмешательством, соблюдались ли эти рекомендации. Если, несмотря на запрет, пациент употреблял твердую пищу или более чем 150 мл жидкости менее чем за 4 часа до манипуляции — плановую операцию или исследование следует отменить.
В экстренных случаях нельзя пренебрегать установкой желудочного зонда и промыванием желудка, даже несмотря на то что наличие зонда само по себе ослабляет нижний пищеводный сфинктер. В акушерстве необходимо соблюдать полный комплекс мер по подготовке к родам для улучшения пассажа пищи по ЖКТ и снижения кислотности содержимого желудка.
При вводном наркозе необходимо убедиться в наличии в операционной работающего электроотсоса. Для индукции анестезии по возможности стоит отказаться от применения миорелаксантов короткого действия и отдавать предпочтение препаратам, подавляющим глоточный и рвотный рефлексы.

При оказании первой помощи пациентам с нарушениями сознания следует контролировать положение пациента. При возникновении рвотных движений необходимо незамедлительно применить прием Селлика — давление на перстневидный хрящ с одновременной фиксацией трахеи в среднем положении. При возникновении рвоты — наклонить голову пациента, после чего очистить ротоглотку от остатков рвотных масс.
Транспортировку пациентов с нарушением сознания нужно осуществлять либо после интубации трахеи с раздутой манжеткой эндотрахеальной трубки либо с применением ларингеальной маски или специальных воздуховодов, исключающих как западение языка, так и аспирацию желудочного содержимого в дыхательные пути.
Необходим строгий врачебный контроль манипуляций по сестринскому уходу за тяжелыми пациентами. Перемена положения пациента при профилактике пролежней и смене постельного белья, зондовое кормление и другие манипуляции могут спровоцировать рефлюкс желудочного содержимого с развитием аспирации.
Лечение аспирационного пневмонита преимущественно патогенетическое. Должны быть приняты меры по купированию бронхоспазма и снижению отека стенки бронха. Показан мониторинг сатурации и контроль газов крови. При наличии показаний — ИВЛ. Также необходим эндоскопический контроль состояния стенки бронхов — лечебные и санационные бронхоскопии. Должна быть проведена антибиотикопрофилактика развития пневмонии и обязательно рентгенологический контроль. Прогноз для пациентов с синдромом Мендельсона зависит прежде всего от объема и кислотности аспирированного желудочного содержимого и своевременности оказанной помощи. Следует отметить, что при наличии основного заболевания, вызвавшего бессознательное состояние, в котором произошла аспирация, синдром Мендельсона утяжеляет его течение и ухудшает прогноз в целом.
Источник