Продольная резекция желудка при ожирении

Насколько нова эта операция?
Действительно, продольная (синонимы: уменьшающая, рукавная, тубулярная, вертикальная) резекция желудка – сравнительно новая бариатрическая операция. Я употребил слово “сравнительно” потому, что на самом деле продольная резекция желудка (ПРЖ) является составной частью операции билиопанкреатического шунтирования в модификации Hess – Marceau, известной в мире с начала 1990-х годов и успешно применяемой в нашей клинике с 2003 года. Поэтому можно уверенно сказать, что технические детали этой операции у нас уже хорошо отработаны. Однако, как самостоятельная операция, ПРЖ была впервые выполнена в США в начале 2000-х годов M. Gagner и соавт. как первый этап операции билиопанкреатического шунтирования у тяжелых пациентов со сверхожирением. Расчет делался на то, чтобы в дальнейшем, по мере предварительного снижения веса и улучшения состояния пациентов провести второй – “кишечный этап” билиопанкреатического шунтирования. Позже выяснилось, что у некоторых пациентов ПРЖ оказалась вполне самодостаточной операцией для достижения желаемой потери веса. С этого времени, а это всего чуть более пяти лет назад, ПРЖ стала применяться во многих зарубежных клиниках, а затем и у нас, как самостоятельная операция. В нашей клинике как самостоятельная операция ПРЖ была впервые сделана в 2004 году.
Многих пациентов пугает словосочетание “резекция желудка”. Насколько обоснованны эти опасения?
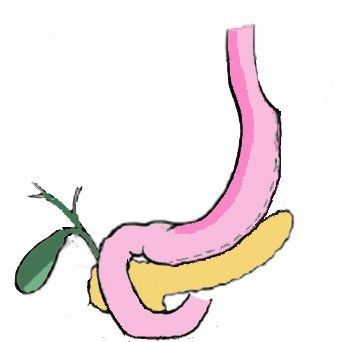
Продольная резекция желудка – это совсем не та резекция, которая выполняется при онкологических заболеваниях или язвенной болезни. При ПРЖ удаляется боковая часть желудка, при этом важные физиологические клапаны желудка (кардиальный сфинктер и привратник) сохраняются, и, таким образом, желудок после ПРЖ остается физиологически вполне функциональным. Из объемного мешка желудок превращается в узкую трубку, где пища долго не задерживается и довольно быстро уходит в кишечный тракт. Секреторная активность желудка, при этом, конечно, уменьшается, но это тоже играет на руку задаче снижения веса.
В каких ситуациях продольная резекция желудка может быть операцией выбора?
Продольную резекцию желудка вполне можно рассматривать как операцию выбора у пациентов с относительно умеренным избытком веса (при индексе массы тела от 35 до 45), у пациентов с тяжелыми сопутствующими заболеваниями, а также в других ситуациях, когда выполнение более сложных операций рискованно по тем или иным причинам. ПРЖ может быть предложена пациентам вне зависимости от возраста, в том числе подросткам и лицам пожилого возраста. ПРЖ у нас хорошо зарекомендовала себя и в тех случаях, когда бандажирование желудка не дало желаемых результатов.
Можно ли рассматривать ПРЖ как альтернативу, например бандажированию желудка?
Да, вполне. В отличие от бандажирования желудка, после ПРЖ в организме не остается инородного материала (силикона). При ПРЖ снижение веса начинается сразу после операции, завершается раньше, чем после бандажирования и не зависит от дополнительных манипуляций с регулируемой системой, а фактически определяется новой анатомией желудка. При бандажировании желудка результат лечения наступает не сразу, а лишь по мере наполнения системы, и в дальнейшем будет зависеть от того, как функционирует система бандажа. Со временем желудочный бандаж, как и любая техника, может выйти из строя, потребовать устранения неисправности, а то и вовсе замены. При ПРЖ это невозможно, т.к. никаких имплантатов здесь не используется. Хотя, надо признаться, что операция ПРЖ технически сложнее и несколько более рискованнее, чем бандажирование желудка. Операцию можно выполнять как открытым способом, так и лапароскопически. Сроки пребывания в стационаре на 1-2 дня больше, чем при бандажировании.
В чем отличие ПРЖ от более сложных операций?
- Стоимость: 90 000 – 130 000 руб.
- Продолжительность: 25-30 минут
- Госпитализация: 3 дня в стационаре
Пациенту, перенесшему ПРЖ, обычно не требуется пожизненного приема тех доз витаминных и минеральных добавок, которые абсолютно необходимы после гастрошунтирования или билиопанкреатического шунтирования. Вероятность побочных метаболических эффектов (белкового, витаминного кальциевого дефицита) здесь также меньше. При ПРЖ не требуется удаления желчного пузыря, хотя, если в процессе потери веса в желчном пузыре образуются камни, эта операция может потребоваться в дальнейшем. В то же время, если говорить о стабильности потери массы тела, здесь, несомненно, лидирует билиопанкреатическое шунтирование. Ввиду того, что операция ПРЖ сравнительно молода, пока никто не может сказать, насколько стабильны ее результаты через 5-10 и более лет. Поэтому всех пациентов, которые рассматривают для себя вариант продольной резекции желудка, мы предупреждаем, что если со временем результат ПРЖ окажется недостаточным, может потребоваться второй этап лечения – гастрошунтирование или билиопанкреатическое шунтирование. При этом второй этап будет легче выполнить, поскольку “желудочный” этап билиопанкреатического шунтирования уже фактически сделан.
Если сначала планировать ПРЖ, а затем, в случае необходимости, гастрошунтирование или билиопанкреатическое шунтирование, будет ли выше стоимость такой, двухэтапной операции?
Да, поскольку стоимость ПРЖ сопоставима как с бандажированием желудка, так и с гастрошунтированием и билиопанкреатическим шунтированием (см. прейскурант). Дело в значительной стоимости расходных материалов, используемых для этой операции. Выполнение второго этапа также потребует определенных затрат, связанных с пребыванием в клинике, наркозом, использованием расходных материалов.
На какую потерю веса можно рассчитывать после ПРЖ?
Средний процент находится на уровне 60 % от лишнего веса, имевшегося у пациента перед операцией. Это показатель может значительно варьировать в ту или другую сторону у каждого пациента. Средняя потеря веса при ПРЖ несколько выше, чем при бандажировании желудка, сопоставима с вертикальной гастропластикой, но меньше, чем после гастрошунтирования и билиопанкреатического шунтирования.
Какова вероятность второго этапа лечения?
К 2008 году ответа на этот вопрос пока еще не знает никто, поскольку нет больших статистик 5 – летних результатов ПРЖ. Тем не менее, по оценке специалистов, примерный процент пациентов, которые будут нуждаться во втором этапе лечения, может находиться где-то на уровне 30 %. Для остальных пациентов ПРЖ может быть вполне самодостаточной операцией.
Некоторые пациенты интересуются, не является ли ПРЖ аналогом ранее применявшейся вертикальной гастропластики (ВГП) или других модификаций гастропластики.
Действительно, вертикальная гастропластика, популярная в 1990-х годах, постепенно уходит в прошлое в первую очередь из – за нестабильности ее отдаленных результатов. Еще раньше стали историей различные модификации горизонтальной гастропластики, нерегулируемое бандажирование желудка. Однако проводить аналогию здесь надо с осторожностью. Во – первых, при ПРЖ, в отличие от ВГП, удаляется та часть желудка, где вырабатывается гормон голода – грелин, и поэтому у пациентов нет той неуемной потребности в еде. ПРЖ в полном смысле не является чисто рестриктивной операцией, поскольку выход из малой части желудка остается вполне физиологичным, не суженным. При ПРЖ желудок перестает выполнять роль накопителя еды, а скорее выполняет транзитную функцию. Кишечный этап пищеварения после ПРЖ происходит в физиологически нормальном режиме. Процесс поступления пищи в кишечник ускоряется, что также способствует достижению раннего насыщения. Таким образом, есть вероятность того, что ПРЖ будет иметь преимущества перед ВГП и другими способами гастропластики.
Некоторые пациенты прямо спрашивают, не станут ли они инвалидами после ПРЖ.
При неосложненном послеоперационном течении ПРЖ не приводит к инвалидности. Наоборот, по мере потери массы тела пациенты получают возможность нормально жить и работать, избавляются от многих сопутствующих ожирению заболеваний, переходят в новое качество жизни. Это верно для любой бариатрической операции. Здесь уместно напомнить, что само ожирение при неэффективном лечении является инвалидизирующим заболеванием.
Возможны ли послеоперационные осложнения? Какова их вероятность?
Гарантировать отсутствие осложнений невозможно ни при какой операции. При ПРЖ накладывается скрепочный шов по ходу всего желудка. Хотя эти швы выполняются с помощью высококачественных сшивателей и всегда укрепляются дополнительно, все же имеется небольшой риск послеоперационных кровотечений, а также недостаточности (прорезывания) некоторых швов, что в редких случаях может потребовать лапароскопической или хирургической ревизии. Для профилактики недостаточности швов в первые две недели после ПРЖ питание должно быть в жидком виде, без излишней нагрузки на швы желудка. Поскольку операция проходит в зоне ворот селезенки, мы всегда предупреждаем, что в случае возникновения значительного кровотечения из селезенки она может быть удалена. Об этом мы предупреждаем и при других операциях на желудке, выполняемых в связи с ожирением.
Насколько вероятно возникновение изжоги (рефлюкс – эзофагита) после ПРЖ? Как с этим бороться?
Во – первых вероятность заброса содержимого желудка в пищевод во многом зависит от объема резекции, т. е. чем большая часть желудка будет удалена и чем больше желудок будет похож на узкую трубку, тем меньше опасность заброса желудочного содержимого в пищевод. Во – вторых, рефлюкс – эзофагит можно эффективно лечить и предупреждать с помощью противоязвенных препаратов (омез, квамател, ранитидин, париет и др.), угнетающих желудочную секрецию. Такое лечение может быть назначено на срок 2 – 3 месяца после операции, а затем лишь в случае соответствующей необходимости. Мы не являемся сторонниками дополнительных “антирефлюксных” вмешательств. Они оправданны лишь тогда, когда речь идет о крупных диафрагмальных грыжах.
Нуждаются ли пациенты в приеме дополнительных препаратов после ПРЖ?
Помимо упомянутых противоязвенных препаратов в первые 2-3 месяца, может понадобиться назначение поливитаминов (центрум, витрум) в период интенсивной потери массы тела. Необходимость назначения других препаратов будет определяться результатами анализов крови, которые необходимо будет периодически выполнять. Пациентки, которые планируют беременность (возможна только после завершения потери веса) нуждаются в приеме фолиевой кислоты в течение всего периода беременности.
Какое, на Ваш взгляд, место может занять ПРЖ в ряду других известных операций при ожирении? Какие у нее перспективы?
По всей вероятности, ПРЖ может стать вполне разумной альтернативой бандажированию желудка и вертикальной гастропластике. Операция может найти достойную область применения у подростков, людей пожилого возраста и у лиц с умеренным избытком массы тела. Может быть ряд и других конкретных ситуаций, при которых ПРЖ может стать операцией выбора. При сверхожирении (индексе массы тела свыше 50 кг/м2), ПРЖ следует рассматривать скорее как первый этап лечения. Вопрос, насколько стабилен эффект ПРЖ и в какой мере эта операция сопоставима по эффективности с гастрошунтированием и билиопанкреатическим шунтированием, покажет только время.
Источник
Операция по уменьшению желудка – это рестриктивный метод бариатрической хирургии, который используется в лечении злокачественного ожирения и заболеваний, связанных с проблемой лишнего веса. Для уменьшения желудка применяется продольная резекция или гастропликация. Проводятся процедуры лапароскопическим способом. Травмирование тканей минимально, восстановление идет быстро, шрамов на коже не остается.
После хирургического вмешательства человек быстро насыщается небольшими порциями пищи и долго не испытывает чувство голода. За счет этого удается значительно уменьшить энергетическую ценность суточного рациона, нормализовать обмен веществ и добиться ремиссии хронических заболеваний. Результат сохраняется на всю жизнь.
Кому показана операция по уменьшению желудка
При оценке показаний используется индекс массы тела. Если ИМТ 35-40, пациенту могут помочь наиболее щадящие методы – баллонирование, бандажирование желудка. Если индекс массы тела 40-50, методом выбора становится гастрэктомия или гастропликация. Пациентам с ИМТ > 50 рекомендовано шунтирование желудка или билиопанкреатическое шунтирование.
Но индекс массы тела – не единственный критерий. При оценке необходимости хирургического лечения ожирения и выборе вида операции также учитываются следующие факторы:
- Наличие сопутствующей патологии эндокринных органов, сердца и сосудов.
- Наличие нарушений обмена веществ, предшествующих развитию хронических заболеваний.
- Наследственная предрасположенность к ассоциированным с ожирением болезням.
Если у человека уже развились хронические заболевания эндокринного аппарата, сердца и сосудов, ему показана гастрэктомия даже при ИМТ < 40. Решение в пользу резекции или гастропликации может быть продиктовано наследственной предрасположенностью к сахарному диабету, атеросклерозу, ишемической болезни или гипертонии.
Если индекс массы тела выше 50, гастропластика рассматривается в качестве первого этапа хирургического лечения ожирения, после которого на втором этапе выполняется шунтирование желудка или билиопанкреатическое шунтирование. Следует заметить, что нередко первый этап дает прекрасные результаты и позволяет избежать радикальной операции.
Что дает хирургическое лечение ожирения
При первом знакомстве с рестриктивными методами создается ощущение, что принцип действия до банального прост. Чтобы уменьшить калорийность рациона, надо сокращать размер порции при каждом приеме пищи, а чтобы сократить размер порции, нужно уменьшить объем желудка. Поскольку маленький желудок физически не в состоянии принять большое количество еды, пациент ест меньше, калорий получает меньше и, соответственно, быстро худеет.
На самом деле, операция по уменьшению желудка – это не только физическое уменьшение объема за счет удаления части органа. Процедура приводит к многочисленным изменениям в организме, которые влияют на контроль чувства голода и насыщения. После лечения человек быстрее насыщается и дольше остается сытым, и вот почему.
Во время операции по уменьшению желудка врач удаляет часть органа, которая отвечает за секрецию грелина. Грелин – это «гормон голода», который сигнализирует головному мозгу (центрам голода, если говорить точнее), что желудок пустой, и пора подкрепиться. Снижение секреции грелина после лечения приводит к тому, что пациент подолгу не испытывает чувство голода.
Следующий момент связан с насыщением. По отзывам пациентов, после операций по уменьшению объема желудка чувство насыщения приходит намного быстрее. Казалось бы, все дело в уменьшенном объеме, но не только в этом.
В желудочной стенке есть специфические барорецепторы, которые реагируют на давление и «оценивают» степень наполнения органа. У тучных пациентов желудок растянут, и барорецепторы, фактически, не работают. Отсюда отсутствие удовлетворения даже от огромных порций.
Операция по уменьшению желудка восстанавливает физиологический механизм контроля аппетита. В уменьшенном органе барорецепторы раздражаются даже небольшой порцией и быстро посылают в центры насыщения сигнал о том, что завтрак, обед или ужин пора заканчивать.
Итак, у высокой эффективности рассматриваемой методики есть, по меньшей мере, три составляющих:
- Человек дольше не испытывает чувство голода, поскольку уменьшается секреция грелина.
- Насыщение во время еды приходит быстро, поскольку даже небольшая порция раздражает барорецепторы желудочной стенки.
- Объем желудка уменьшается, что делает невозможным обильный прием пищи.
Виды операций
От стратегии переходим к тактике. После обстоятельного разговора о принципах действия пришло время поговорить о том, какими методами достигается результат. Как можно уменьшить размер желудка, какой вид резекции желудка используется в бариатрической хирургии, какие методы используются в качестве альтернативы.
Продольная гастрэктомия, или СЛИВ-1
В бариатрической хирургии используют рукавную, или продольную, резекцию – операцию по уменьшению желудка, которая кардинальным образом отличается от техник, применяемых при лечении рака желудка или осложненной язвенной болезни.
Основное отличие в том, что рукавная резекция желудка сохраняет форму органа, а также кардиальный и дистальный сфинктеры. За счет этой особенности хирургическое вмешательство не меняет путь пищи по ЖКТ и не влияет на перистальтику. Другими словами, физиология пищеварения полностью сохраняется.
В общей хирургии используются другие методики, например, дистальная резекция желудка, при которой удаляется его нижняя часть, включая привратник, что приводит к нарушению естественного движения пищи и, нередко, к хроническим проблемам с пищеварением.
Продольная гастрэктомия – это равномерное удаление части желудка по всей большой кривизне. Такое расположение разреза гарантирует, что сфинктеры кардиального и антрального отдела затронуты не будут. Орган после операции приобретает форму рукава или трубки, отсюда синонимичные названия метода – тубулярная резекция желудка, или СЛИВ-1 (от английского sleeve – рукав).
Гастропликация, или СЛИВ-2
Гастропликация – это альтернативная операция по уменьшению объема желудка, которая позволяет добиться всех перечисленных выше эффектов без необратимых изменений в анатомии пищеварительной системы.
Данный метод бариатрической хирургии отличается тем, что вместо резекции части желудка производится его ушивание. Манипуляции выполняются по большой кривизне, как и во время гастрэктомии, но вместо разрезов хирург проводит сшивание передней и задней стенки специальными скобами.
При гастропликации желудок разделяется на две части. Функциональный отдел приобретает форму трубки, как и после резекции, что позволяет реализовать все полезные эффекты методики. Большой «мешковидный» отдел выключается из пищеварения, но не удаляется, что делает результат обратимым. Правда, с одним примечанием – результат обратим только в течение первого года после процедуры.
Уменьшение желудка: недостатки, преимущества и эффективность
Недостаток метода в том, что не у всех пациентов адаптация к новым правилам питания проходит легко. Прием пищи после процедуры может сопровождаться тошнотой или рвотой. Некоторые жалуются на изжогу после еды. Но неприятные симптомы поддаются медикаментозной коррекции. Врач назначает лекарства, которые уменьшают дискомфорт и упрощают адаптационный период.
Преимуществ метода намного больше:
- Не нарушается физиология пищеварения.
- Пища продвигается по пищеварительной системе естественным образом. Нет шунта (анастомоза), кардинально меняющего путь пищевого комка.
- Лекарственные препараты, аминокислоты, незаменимые жиры омега-3, витамины, минеральные элементы и другие нутриенты усваиваются в полном объеме. Синдрома мальабсорбции после уменьшения желудка нет.
- В брюшной полости нет инородных тел. О каких инородных телах идет речь, станет ясно из следующего раздела статьи.
Отдельных слов заслуживает высокая эффективность метода. После хирургического лечения пациенты с ожирением избавляются от 65-70 % лишней массы тела, а формирование правильного пищевого поведения приводит к нормализации метаболизма.
После операции улучшаются показатели жирового и углеводного обмена. В крови снижается концентрация «вредного» холестерина и триглицеридов. Уменьшается уровень ЛПНП, способствующих формированию атеросклеротических бляшек в сосудах, растет концентрация полезных ЛПВП. Нормализуется сахар крови, повышается чувствительность клеток к инсулину.
Улучшение обменных процессов позволяет достичь ремиссии пациентам с хронической патологией сердечно-сосудистой и/или эндокринной систем. При отсутствии таких заболеваний значительно уменьшается риск их развития. Снижается риск инфаркта, инсульта и преждевременной смерти от этих болезней. Увеличивается продолжительность жизни, повышается ее качество.
Альтернативные методики
Желаемый результат можно получить с помощью других методов бариатрической хирургии. Подробно они рассматриваются в специальных публикациях, в этой статье освещаются только главные моменты альтернативных методик.
Бандажирование желудка
Суть метода. На желудок накладывается бандаж (кольцо из силикона, заполненное физиологическим раствором). Бандаж разделяет орган на 2 части и формирует «малый» верхний желудок, который быстро наполняется даже небольшими порциями.
Минус метода в том, что в брюшной полости появляется инородное тело. Медицинский силикон безопасен, но чужеродный предмет может вызывать дискомфорт. Отсутствие неприятных симптомов в виде тошноты, изжоги или рвоты бандажирование желудка не гарантирует, но преимущество метода в другом – результат манипуляции полностью обратим.
Баллонирование желудка
Суть метода. В полость органа помещается силиконовый баллон, заполненный физиологическим раствором. Баллон уменьшает эффективный объем желудка, что позволяет человеку сокращать объем порций и быстро достигать насыщения.
Как и бандажирование желудка, баллонирование сопряжено с появлением в брюшной полости инородного предмета. Нюанс в том, что баллон необходимо удалить через 6 месяцев, так как силикон разрушается под действием соляной кислоты и других компонентов желудочного сока.
Гастрошунтирование
Суть процедуры. Шунтирование желудка – это операция бариатрической хирургии, в ходе которой уменьшается объем желудка и формируется анастомоз (шунт) между желудком и тонким кишечником. Пища поступает в кишечник, минуя двенадцатиперстную кишку, из-за чего уменьшается всасывание высококалорийных веществ, главным образом, сложных жиров.
Шунтирование – комбинированная методика с рестриктивным (сокращение объема органа) и мальабсорбтивным (затруднение всасывания источников энергии и калорий) компонентом. Нюанс в том, что анастомоз нарушает естественный пассаж пищи по пищеварительной системе и затрудняет всасывание не только жиров. Ухудшается усвоение витаминов. Витаминно-минеральные комплексы пациентам нужно принимать постоянно.
Билиопанкреатическое шунтирование
Суть процедуры. Билиопанкреатическое шунтирование, или БПШ, – это радикальная операция, при которой из пищеварения выключается большая часть тонкого кишечника. Метод похож на гастрошунтирование, но отличие в том, что анастомоз соединяет желудок с конечным отделом подвздошной кишки.
БПШ – это мальабсорбтивный метод, при котором ухудшается всасывание многих питательных веществ. Для компенсации дефицита незаменимых элементов питания человеку приходится принимать поливитаминные препараты. Достоинство методики в том, что она дает высокий результат. Пациентам с крайне тяжелым ожирением удается избавиться от 80-90 % лишнего веса.
Уменьшение желудка: цена операции
В российских клиниках цена продольной резекции находится в диапазоне от 150 до 300 тыс. рублей. Следует заметить, что условно «низкая» стоимость далеко не всегда является таковой. К примеру, в клинике с низкой ценой диагностические процедуры, пребывание в стационаре, медикаментозное сопровождение часто оплачиваются отдельно.
В «Центре снижения веса» (филиалы клиники расположены в Санкт-Петербурге и городе Сестрорецке) цена данной процедуры составляет 200 000 рублей. Все расходы уже включены в стоимость.
Если сравним цену данной операции со стоимостью других методик, получим следующую картину. Бандажирование желудка стоит от 170 тысяч, баллонирование – от 100 тыс. рублей. Билиопанкреатическое шунтирование желудка – от 250 тысяч рублей.
Точную стоимость хирургического лечения ожирения вы можете узнать у врача «Центра снижения веса» на первичной консультации. Если вы пока не готовы принять решение, познакомьтесь с историями успеха наших пациентов; их можно найти на официальном сайте медицинского центра в разделе «Пациенты».
Восстановительный период
В течение первых двух дней после операции пациент находится в стационаре. В дальнейшем необходимо посещать клинику для планового осмотра и коррекции медикаментозного сопровождения реабилитационного периода. Самочувствие нормализуется уже к концу первой недели, на работу человек может вернуться через 2-4 недели.
Осложнения рукавной резекции развиваются редко – не чаще, чем после других операций общей хирургии. Определенные трудности связаны с такими симптомами послеоперационного периода, как тошнота или рвота, но они возникают у небольшого процента пациентов и легко поддаются медикаментозной коррекции.
Базовые требования восстановительного периода стандартны. Хирургическое вмешательство – стресс для организма, поэтому необходимо ограничить физическую активность. Нельзя тренироваться в течение 1-2 месяцев, нельзя поднимать тяжести, бегать, заниматься активными видами досуга. С началом новой активной жизни придется повременить. Противопоказаны горячие ванны, солярий, баня или сауна.
Основные правила восстановления после продольной гастрэктомии и гастропликации касаются питания. В первый день после оперативного вмешательства пациент получает только воду, со второго дня в рационе допускается некрепкий чай, нежирный бульон, несладкий компот.
Через неделю меню расширяется за счет жидкой пищи. Разрешены натуральные кисломолочные продукты без добавленного сахара, жидкие овощные и фруктовые пюре (например, детское питание). Густая пища включается в меню в начале второго месяца. К обычным продуктам можно вернуться через 2-3 месяца после операции.
В дальнейшем человек должен соблюдать правила правильного питания. Питаться нужно небольшими порциями 5 или 6 раз в день. Запивать пищу нельзя. Из рациона исключаются переработанные продукты, которые являются концентрированными источниками калорий. Примеры: майонез, чипсы, колбасы. Запрещены соки и сладкие газированные напитки, поскольку они быстро усваиваются и высококалорийны. Из рациона также следует убрать сладости, свежий хлеб, булочки, печенья и другие кондитерские изделия.
Исчерпывающие рекомендации касательно питания пациенты «Центра снижения веса» получают от лечащего врача. Более подробную информацию о принципах питания вы также можете получить из специальных материалов, опубликованных на официальном сайте клиники.
Противопоказания
Любое хирургическое вмешательство противопоказано пациентам с тяжелыми заболеваниями, при которых проведение процедуры невозможно либо из-за высоких операционных и анестезиологических рисков, либо из-за риска развития послеоперационных осложнений. К таким заболеваниям относятся:
- Онкологические болезни вне зависимости от локализации опухоли.
- Наследственные и приобретенные заболевания, сопровождающиеся коагулопатией, или замедлением свертываемости крови (нарушение гемостаза).
- Сердечно-сосудистая патология в стадии декомпенсации.
- Психиатрические расстройства и пограничные состояния.
- Алкоголизм, наркомания.
Операции бариатрической хирургии не проводятся во время кормления младенца грудью и в период беременности.
Существуют и специфические противопоказания. Связаны, они, главным образом, с патологией пищеварительного тракта и гепатобилиарной системы. Хирургическое лечение ожирения не проводится при наличии у пациента следующих заболеваний и состояний:
- Цирроза печени и/или портальной гипертензии (повышенное давление в системе воротной вены печени).
- Хронический панкреатит.
- Врожденные аномалии развития пищеварительного тракта.
- Воспалительные заболевания ЖКТ: гастрит, язвенный колит, дуоденит, болезнь Крона и другие.
- Грыжи пищеводного отверстия диафрагмы.
Наличие в анамнезе оперативного вмешательства на органах брюшной полости или малого таза может стать противопоказанием к процедуре. Решение о возможности хирургического лечения ожирения принимается индивидуально после клинического обследования.
Противопоказанием является прием некоторых лекарственных препаратов. Пациентам, которые для лечения системных аутоиммунных заболеваний регулярно принимают кортикостероиды, хирургическое лечение ожирения может быть противопоказано.
Противопоказанием к хирургической коррекции ожирения и ассоциированных с этим состоянием метаболических нарушений могут быть и сравнительно редкие состояния и заболевания, например, наличие кардиостимулятора или эпилепсия. Чтобы узнать, нет ли у вас противопоказаний к рассмотренным в статье процедурам, запишитесь на консультацию врача «Центра снижения веса».
Показания к операции
Индекс массы тела 30-35 кг/м2, а также возраст до 30 лет
ИМТ от 50 как первый этап лечения ожирения
Противопоказания
Онкологические заболевания;
Органическая патология пищевода;
Постоянный прием гормональных препаратов;
Источник
