Продольная резекция желудка лапароскопическая

Насколько нова эта операция?
Действительно, продольная (синонимы: уменьшающая, рукавная, тубулярная, вертикальная) резекция желудка – сравнительно новая бариатрическая операция. Я употребил слово “сравнительно” потому, что на самом деле продольная резекция желудка (ПРЖ) является составной частью операции билиопанкреатического шунтирования в модификации Hess – Marceau, известной в мире с начала 1990-х годов и успешно применяемой в нашей клинике с 2003 года. Поэтому можно уверенно сказать, что технические детали этой операции у нас уже хорошо отработаны. Однако, как самостоятельная операция, ПРЖ была впервые выполнена в США в начале 2000-х годов M. Gagner и соавт. как первый этап операции билиопанкреатического шунтирования у тяжелых пациентов со сверхожирением. Расчет делался на то, чтобы в дальнейшем, по мере предварительного снижения веса и улучшения состояния пациентов провести второй – “кишечный этап” билиопанкреатического шунтирования. Позже выяснилось, что у некоторых пациентов ПРЖ оказалась вполне самодостаточной операцией для достижения желаемой потери веса. С этого времени, а это всего чуть более пяти лет назад, ПРЖ стала применяться во многих зарубежных клиниках, а затем и у нас, как самостоятельная операция. В нашей клинике как самостоятельная операция ПРЖ была впервые сделана в 2004 году.
Многих пациентов пугает словосочетание “резекция желудка”. Насколько обоснованны эти опасения?
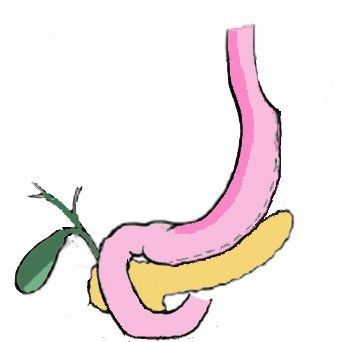
Продольная резекция желудка – это совсем не та резекция, которая выполняется при онкологических заболеваниях или язвенной болезни. При ПРЖ удаляется боковая часть желудка, при этом важные физиологические клапаны желудка (кардиальный сфинктер и привратник) сохраняются, и, таким образом, желудок после ПРЖ остается физиологически вполне функциональным. Из объемного мешка желудок превращается в узкую трубку, где пища долго не задерживается и довольно быстро уходит в кишечный тракт. Секреторная активность желудка, при этом, конечно, уменьшается, но это тоже играет на руку задаче снижения веса.
В каких ситуациях продольная резекция желудка может быть операцией выбора?
Продольную резекцию желудка вполне можно рассматривать как операцию выбора у пациентов с относительно умеренным избытком веса (при индексе массы тела от 35 до 45), у пациентов с тяжелыми сопутствующими заболеваниями, а также в других ситуациях, когда выполнение более сложных операций рискованно по тем или иным причинам. ПРЖ может быть предложена пациентам вне зависимости от возраста, в том числе подросткам и лицам пожилого возраста. ПРЖ у нас хорошо зарекомендовала себя и в тех случаях, когда бандажирование желудка не дало желаемых результатов.
Можно ли рассматривать ПРЖ как альтернативу, например бандажированию желудка?
Да, вполне. В отличие от бандажирования желудка, после ПРЖ в организме не остается инородного материала (силикона). При ПРЖ снижение веса начинается сразу после операции, завершается раньше, чем после бандажирования и не зависит от дополнительных манипуляций с регулируемой системой, а фактически определяется новой анатомией желудка. При бандажировании желудка результат лечения наступает не сразу, а лишь по мере наполнения системы, и в дальнейшем будет зависеть от того, как функционирует система бандажа. Со временем желудочный бандаж, как и любая техника, может выйти из строя, потребовать устранения неисправности, а то и вовсе замены. При ПРЖ это невозможно, т.к. никаких имплантатов здесь не используется. Хотя, надо признаться, что операция ПРЖ технически сложнее и несколько более рискованнее, чем бандажирование желудка. Операцию можно выполнять как открытым способом, так и лапароскопически. Сроки пребывания в стационаре на 1-2 дня больше, чем при бандажировании.
В чем отличие ПРЖ от более сложных операций?
- Стоимость: 90 000 – 130 000 руб.
- Продолжительность: 25-30 минут
- Госпитализация: 3 дня в стационаре
Пациенту, перенесшему ПРЖ, обычно не требуется пожизненного приема тех доз витаминных и минеральных добавок, которые абсолютно необходимы после гастрошунтирования или билиопанкреатического шунтирования. Вероятность побочных метаболических эффектов (белкового, витаминного кальциевого дефицита) здесь также меньше. При ПРЖ не требуется удаления желчного пузыря, хотя, если в процессе потери веса в желчном пузыре образуются камни, эта операция может потребоваться в дальнейшем. В то же время, если говорить о стабильности потери массы тела, здесь, несомненно, лидирует билиопанкреатическое шунтирование. Ввиду того, что операция ПРЖ сравнительно молода, пока никто не может сказать, насколько стабильны ее результаты через 5-10 и более лет. Поэтому всех пациентов, которые рассматривают для себя вариант продольной резекции желудка, мы предупреждаем, что если со временем результат ПРЖ окажется недостаточным, может потребоваться второй этап лечения – гастрошунтирование или билиопанкреатическое шунтирование. При этом второй этап будет легче выполнить, поскольку “желудочный” этап билиопанкреатического шунтирования уже фактически сделан.
Если сначала планировать ПРЖ, а затем, в случае необходимости, гастрошунтирование или билиопанкреатическое шунтирование, будет ли выше стоимость такой, двухэтапной операции?
Да, поскольку стоимость ПРЖ сопоставима как с бандажированием желудка, так и с гастрошунтированием и билиопанкреатическим шунтированием (см. прейскурант). Дело в значительной стоимости расходных материалов, используемых для этой операции. Выполнение второго этапа также потребует определенных затрат, связанных с пребыванием в клинике, наркозом, использованием расходных материалов.
На какую потерю веса можно рассчитывать после ПРЖ?
Средний процент находится на уровне 60 % от лишнего веса, имевшегося у пациента перед операцией. Это показатель может значительно варьировать в ту или другую сторону у каждого пациента. Средняя потеря веса при ПРЖ несколько выше, чем при бандажировании желудка, сопоставима с вертикальной гастропластикой, но меньше, чем после гастрошунтирования и билиопанкреатического шунтирования.
Какова вероятность второго этапа лечения?
К 2008 году ответа на этот вопрос пока еще не знает никто, поскольку нет больших статистик 5 – летних результатов ПРЖ. Тем не менее, по оценке специалистов, примерный процент пациентов, которые будут нуждаться во втором этапе лечения, может находиться где-то на уровне 30 %. Для остальных пациентов ПРЖ может быть вполне самодостаточной операцией.
Некоторые пациенты интересуются, не является ли ПРЖ аналогом ранее применявшейся вертикальной гастропластики (ВГП) или других модификаций гастропластики.
Действительно, вертикальная гастропластика, популярная в 1990-х годах, постепенно уходит в прошлое в первую очередь из – за нестабильности ее отдаленных результатов. Еще раньше стали историей различные модификации горизонтальной гастропластики, нерегулируемое бандажирование желудка. Однако проводить аналогию здесь надо с осторожностью. Во – первых, при ПРЖ, в отличие от ВГП, удаляется та часть желудка, где вырабатывается гормон голода – грелин, и поэтому у пациентов нет той неуемной потребности в еде. ПРЖ в полном смысле не является чисто рестриктивной операцией, поскольку выход из малой части желудка остается вполне физиологичным, не суженным. При ПРЖ желудок перестает выполнять роль накопителя еды, а скорее выполняет транзитную функцию. Кишечный этап пищеварения после ПРЖ происходит в физиологически нормальном режиме. Процесс поступления пищи в кишечник ускоряется, что также способствует достижению раннего насыщения. Таким образом, есть вероятность того, что ПРЖ будет иметь преимущества перед ВГП и другими способами гастропластики.
Некоторые пациенты прямо спрашивают, не станут ли они инвалидами после ПРЖ.
При неосложненном послеоперационном течении ПРЖ не приводит к инвалидности. Наоборот, по мере потери массы тела пациенты получают возможность нормально жить и работать, избавляются от многих сопутствующих ожирению заболеваний, переходят в новое качество жизни. Это верно для любой бариатрической операции. Здесь уместно напомнить, что само ожирение при неэффективном лечении является инвалидизирующим заболеванием.
Возможны ли послеоперационные осложнения? Какова их вероятность?
Гарантировать отсутствие осложнений невозможно ни при какой операции. При ПРЖ накладывается скрепочный шов по ходу всего желудка. Хотя эти швы выполняются с помощью высококачественных сшивателей и всегда укрепляются дополнительно, все же имеется небольшой риск послеоперационных кровотечений, а также недостаточности (прорезывания) некоторых швов, что в редких случаях может потребовать лапароскопической или хирургической ревизии. Для профилактики недостаточности швов в первые две недели после ПРЖ питание должно быть в жидком виде, без излишней нагрузки на швы желудка. Поскольку операция проходит в зоне ворот селезенки, мы всегда предупреждаем, что в случае возникновения значительного кровотечения из селезенки она может быть удалена. Об этом мы предупреждаем и при других операциях на желудке, выполняемых в связи с ожирением.
Насколько вероятно возникновение изжоги (рефлюкс – эзофагита) после ПРЖ? Как с этим бороться?
Во – первых вероятность заброса содержимого желудка в пищевод во многом зависит от объема резекции, т. е. чем большая часть желудка будет удалена и чем больше желудок будет похож на узкую трубку, тем меньше опасность заброса желудочного содержимого в пищевод. Во – вторых, рефлюкс – эзофагит можно эффективно лечить и предупреждать с помощью противоязвенных препаратов (омез, квамател, ранитидин, париет и др.), угнетающих желудочную секрецию. Такое лечение может быть назначено на срок 2 – 3 месяца после операции, а затем лишь в случае соответствующей необходимости. Мы не являемся сторонниками дополнительных “антирефлюксных” вмешательств. Они оправданны лишь тогда, когда речь идет о крупных диафрагмальных грыжах.
Нуждаются ли пациенты в приеме дополнительных препаратов после ПРЖ?
Помимо упомянутых противоязвенных препаратов в первые 2-3 месяца, может понадобиться назначение поливитаминов (центрум, витрум) в период интенсивной потери массы тела. Необходимость назначения других препаратов будет определяться результатами анализов крови, которые необходимо будет периодически выполнять. Пациентки, которые планируют беременность (возможна только после завершения потери веса) нуждаются в приеме фолиевой кислоты в течение всего периода беременности.
Какое, на Ваш взгляд, место может занять ПРЖ в ряду других известных операций при ожирении? Какие у нее перспективы?
По всей вероятности, ПРЖ может стать вполне разумной альтернативой бандажированию желудка и вертикальной гастропластике. Операция может найти достойную область применения у подростков, людей пожилого возраста и у лиц с умеренным избытком массы тела. Может быть ряд и других конкретных ситуаций, при которых ПРЖ может стать операцией выбора. При сверхожирении (индексе массы тела свыше 50 кг/м2), ПРЖ следует рассматривать скорее как первый этап лечения. Вопрос, насколько стабилен эффект ПРЖ и в какой мере эта операция сопоставима по эффективности с гастрошунтированием и билиопанкреатическим шунтированием, покажет только время.
Источник
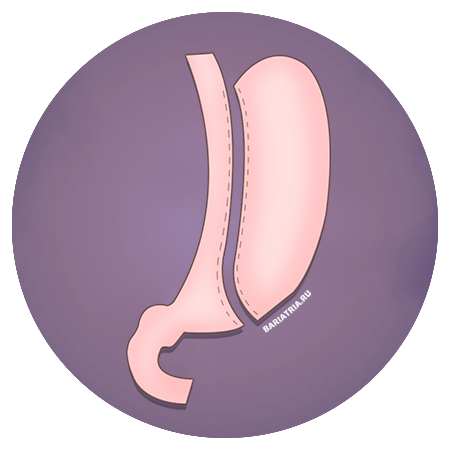
Лапароскопическая продольная резекция желудка – это оперативное вмешательство, заключающееся в удалении части желудка через несколько проколов в брюшной полости. При этом объём желудка уменьшается в десятки раз. Помимо этого, удаляемая часть желудка содержит железы, вырабатывающие гормон грелин (гормон голода), снижение концентрации которого приводит к уменьшению чувства голода.
Продольная резекция желудка или слив на сегодняшний день является наиболее часто выполняемой бариатрической операцией в мире. Длится вмешательство около 1,5-2 часов и заслужила доверие врачей благодаря высокой безопасности и эффективности в лечении ожирения. Во время операции хирург удаляет дно и часть тела желудка, формируя из него тонкую трубку при этом не затрагивает его кардиальный и антральный клапаны. В результате у пациента объем желудка составляет порядка 100-150 мл, благодаря чему пищевой комок создает давление на его кардиальный отдел вызывая чувство насыщения гораздо меньшим объемом еды.
В отличие от бандажирования операция продольной резекции желудка необратима и последующим этапом в лечении ожирения при неэффективности данного вида лечения может быть только желудочное или билиопанкреатическое шунтирование.
Результат
Результативность лапараскопической продольной резекции желудка составляет 60-80% потери избыточной массы тела пациента. Данная методика бариатрической хирургии в настоящее время признана врачами наиболее эффективной в мировой практике.
Особенности
Продольная резекция желудка затрагивает органические структуры органа на большой протяженности. Поэтому пациенту необходимо после операции находится в стационаре около 4-5 суток для наиболее полноценной адаптации и восстановления после вмешательства.
Данная операция, в отличие от бандажирования не требует корректировки давления в системе, а также отсутствуют инородные объекты, затрагивающие ЖКТ и требующие периодического наблюдения. Результат операции необратим и остается у пациента на всю жизнь.
От момента операции до полной адаптации организма к новому режиму питания проходит, как правило не менее 2 месяцев. Это время необходимо для заживления послеоперационных швов, корректировки питания, привыкания к новому режиму потребления пищи, изменения двигательной активности.
Пациент после операции продольной резекции желудка должен строго соблюдать все рекомендации врача и диетолога: следить за частотой и количеством принимаемой пищи, включать в рацион необходимые микроэлементы и витамины.
Противопоказаний для резекции желудка не много и все они относительны, это зачастую воспалительные заболевания пищевода, желудка и двенадцатиперстной кишки. В этих случаях хирург рассматривает вариант шунтирования в какой-либо его модификации.
Кому рекомендуется лапароскопическая продольная резекция желудка?
Пациентам индекс массы тела выше 35-40 кг/м2 и наличии сопутствующих заболеваний, связанных с избыточной массой тела. Из многих бариатрических операций лапароскопическая продольная резекция желудка имеет наиболее высокую эффективность и наименее низкий процент осложнений в дальнейшем послеоперационном периоде. Вероятность рецидива ожирения крайне мала.
Записаться на прием и консультацию к бариатрическому хирургу нашей Клиники Вы можете по телефону 676-25-25, а также оформить заявку на сайте ЗДЕСЬ и Вам перезвонят.
Источник
РУКАВНАЯ ГАСТРОПЛАСТИКА
Продольная резекция желудка, Laparoscopic Sleeve Gastrectomy
Современная бариатрическая операция рукавная гастропластика (она же продольная резекция желудка) приобрела широкую популярность в начале 2000-х в Европе, а затем и во всем Мире. Сравнительная простота исполнения и высокая эффективность этого вмешательства, позволила большому количеству клиник, даже не имеющих значительного опыта в бариатрической хирургии, внедрить методику в свою практику, что привело к взрывному росту количества таких процедур.
За сравнительно короткий срок, удельный вес рукавной гастропластики в структуре бариатрических операций возрос необычайно, и в 2011 году даже перевалил за 50% всего объема бариатрической помощи в Мире.
Мы выполняем Рукавную гастропластику с 2006 года и на сегодняшний день нами сделаны тысячи таких операций. За прошедшие годы наша техника выполнения данной операции претерпела многочисленные модификации и улучшения. По мере появления новой информации о результатах и отдаленных осложнениях Рукавной гастропластики происходила и наша эволюция хирургической профилактики этих осложнений.
На сегодняшний день последствия этой операции считаются достаточно изученными, и Рукавная гастропластика прочно заняла свою «нишу» в хирургии лишнего веса, хотя справедливости ради следует заметить, что эта «ниша» неуклонно сужается.
РЕЗУЛЬТАТИВНОСТЬ РУКАВНОЙ ГАСТРОПЛАСТИКИ:
Рукавная гастропластика относится к операциям с пожизненной эффективностью и в среднем позволяет пациенту потерять 70-80% от избыточной массы тела. Например, при росте 170см и весе 170кг лишний вес составляет 100кг, можно рассчитывать на потерю пациентом 70-80 кг веса.
Однако необходимо помнить, что при снижении веса энергетические затраты организма резко снижаются, а к затрудненной проходимости желудка постепенно происходит привыкание. По этой причине, если пациент не соблюдает рекомендации и переходит на питание жидкими калорийными продуктами, значительная часть потерянного веса может вернуться.
ПРИНЦИП ДЕЙСТВИЯ:
Рукавная гастропластика (операция Слив) является исключительно рестриктивной, то есть создающей препятствие для прохождения пищи. Благодаря особым рецепторам, расположенным в пищеводе и реагирующим на повышение давления (барорецепторы), при задержке пищи в процессе прохождения ее через узкую (1,5-2см в диаметре) желудочную трубку, центр насыщения мозга получает сигнал: «желудок заполнен»!
В отличие от бандажирования желудка, пища не «застревает» над локальным сужением, а под воздействием перистальтики пищевода медленно движется по узкому желудочному «рукаву» и затем попадает в сохраненный антральный (нижний) отдел желудка. Далее пища порциями, через привратник, проходит в двенадцатиперстную кишку. Такой механизм задержки пищи является значительно более комфортным для пациента и обеспечивает более высокое качество жизни, чем при бандажировании желудка.

СУТЬ ОПЕРАЦИИ:
Операция проводится под общим обезболиванием (наркозом) лапароскопическим доступом (без разрезов). В ходе операции пересекается (мобилизуется) вся связка по левой стороне желудка вплоть до диафрагмы.
В просвет желудка через рот вводится специальный калибровочный зонд диаметром 1,5 см, который будет шаблоном при пересечении желудка. Далее, при помощи специального сшивающего аппарата, желудок разделяется на две неравные части: на так называемую желудочную трубку – остающаяся узкая часть желудка, формируемая вокруг калибровочного зонда, и большую удаляемую часть, которая составляет около 90% его первоначального объема.
Резецированная часть желудка удаляется из брюшной полости через один из инструментальных проколов передней брюшной стенки.
Вы можете просто позвонить, заполнить форму, отправить , мы подберем удобные для Вас время и способ консультации. Это абсолютно бесплатно!
ОСОБЕННОСТИ ОПЕРАЦИИ СЛИВ В НАШИХ РУКАХ:
За долгий период использования нами рукавной гастропластики мы выработали оригинальную методику выполнения этой процедуры. Важнейшее значение мы придаем созданию равномерной желудочной трубки точно по внутреннему шаблону. Желудок не должен иметь сужений и расширений в противном случае может развиваться непроходимость и (или) дилатация части желудка над сужением. Оба эти осложнения требуют повторной операции или специальных эндоскопических процедур.
Мы также избегаем резекции пищевода (распространенная ошибка) в его абдоминальной части, что является профилактикой несостоятельности скрепочного шва в типичном месте. Кроме того, мы стремимся оставить как можно меньше желудка в нижней его части, тем самым увеличивая протяженность желудочной трубки и сокращая остаточный объем.
В ходе операции мы обязательно ликвидируем грыжу пищеводного отверстия диафрагмы, которая встречается у полных людей довольно часто и может в дальнейшем послужить как причиной несостоятельности шва, так и причиной формирования рефлюкса (заброса) кислого желудочного содержимого в пищевод. Даже при малейшем подозрении на возможность формирования грыжи диафрагмы в послеоперационном периоде, мы накладываем в этой зоне специальные профилактические швы.
Если после пересечения желудка, мы обнаруживаем, что сформированная желудочная трубка не лежит ровно, а образует складки и изгибы, мы обязательно проводим ее фиксацию швами к желудочно-сальниковой связке – это необходимо для предотвращения функциональной непроходимости желудка в послеоперационном периоде.
Поскольку в ходе операции на остающейся части желудка формируется вертикальный шов длинной около 30 см, возникает риск развития кровотечения их этого шва в раннем послеоперационном периоде. Для профилактики этого осложнения, мы проводим прицельную поверхностную коагуляцию всей линии скрепочного шва, специальным биполярным электрокаутером. Эта процедура снижает риск послеоперационного кровотечения в 10 раз.
ПОКАЗАНИЯ К ОПЕРАЦИИ РУКАВНАЯ ГАСТРОПЛАСТИКА:
Формально эта операция имеет те же показания что и другие бариатрические вмешательства. То есть можно предлагать ее пациентам, индекс массы тела (ИМТ) которых превышает 35кг/м2 при наличии заболеваний, связанных с ожирением, или при ИМТ 40 кг/м2 даже без таковых. В последнее время мы стараемся не делать гастропластику пациентам, ИМТ которых превышает 50 кг/м2 поскольку им трудно удерживать вес в сниженном состоянии без дополнительного отключения тонкой кишки. Отдельно рассматривается выполнение этого вмешательства пациентам, страдающим нервной булимией, поскольку после гастропластики пациент не может искусственно вызвать у себя рвоту.
ПРЕИМУЩЕСТВА РУКАВНОЙ ГАСТРОПЛАСТИКИ:
Когда операция была предложена, казалось, что найден идеальный вариант бариатрической операции, но по мере накопления опыта практически все ее преимущества были поставлены под сомнение, и на сегодняшний день мы можем говорить о преимуществах этой операции лишь в отношении бандажирования желудка.
Пожизненная операция, при нормальном течении не требующая реконструкций.
Нет инородных тел в организме.
Сохранен привратник (клапан на выходе из желудка).
Нет мальабсорбции (уменьшения всасывания витаминов в тонкой кишке).
Вместе с частью желудка, удаляется зона, продуцирующая Грелин (гормон голода) (влияние этого фактора на снижение веса не доказано).
Относительная техническая простота операции (важно скорее для хирурга, чем для пациента).
НЕДОСТАТКИ И РИСКИ РУКАВНОЙ ГАСТРОПЛАСТИКИ:
Общехирургические риски – проблемы которые могут возникнуть в ходе операции и сразу после нее. К таким рискам в первую очередь следует отнести развитие несостоятельности аппаратного шва желудка (около 1% всех операций), развитие послеоперационного кровотечения из линии шва (2-3% все операций), тромбоз вен брыжейки тонкой кишки (около 0,1% всех операций). Тромбоз или эмболия легочных сосудов. Любое их этих осложнений требует немедленной повторной операции. Мы имеем большой опыт лечения любых осложнений, но все зависит от того, насколько быстро мы отреагируем на симптомы развития осложнений. По этой причине, мы просим наших пациентов не уезжать из Москвы еще примерно 5 дней после выписки из стационара. Этот «страховочный период» позволяет пациенту оперативно вернуться в клинику для проведения экстренной операции.
Высокая (по разным данным от 25 до 50%) вероятность развития грыжи пищеводного отверстия диафрагмы, и как следствия заброса кислого желудочного содержимого в пищевод (рефлюкс). Это осложнение развивается по причине удаления большей части фиксирующих желудок связок и увеличения его мобильности. Сокращаясь, пищевод может затянуть часть узкой желудочной трубки наверх в средостение. Вследствие пересечения части мышечных волокон, образующих пищеводный клапан, а также вследствие появления грыжи и рефлюкса, может развиваться хроническое воспаление пищевода. При длительном существовании такое воспаление может вызывать перерождение клеток слизистой оболочки по типу «пищевода Баррета». Такое осложнение требует обязательного хирургического лечения, которое заключается в низведении желудка в его физиологическое положение, зашивании расширенного отверстия в диафрагме, фиксации стенок пищевода к диафрагме, а также, для профилактики рецидива грыжи может быть имплантирована специальная коллагеновая сетка.
Существует вероятность формирования функциональной непроходимости оперированного желудка, вследствие его перегиба или перекручивания. Как уже отмечалось выше, связочный аппарат желудка в ходе его резекции в значительной степени удаляется, что может, кроме формирования грыжи пищеводного отверстия диафрагмы, приводить также и к деформации желудочной трубки с развитием частичной непроходимости желудка. Такое осложнение вызывает сильную изжогу, воспаление слизистой пищевода и необходимость корригирующей операции, в ходе которой желудочная трубка расправляется и фиксируется швами в правильном положении. При невозможности надежной фиксации желудка, операция переделывается в желудочное шунтирование. То есть желудочная трубка пересекается в нижней трети, расправляется. Натягивается книзу и фиксируется путем соединения (анастомоза) с тонкой кишкой.
Примерно у 15% пациентов, через год после Рукавной гастропластики может сформироваться дефицит витамина В12. Дело в том, что в удаляемой части желудка находится зона ответственная за выработку так называемого «внутреннего фактора Касла», который в свою очередь обеспечивает всасывание витамина В12 в тонкой кишке. Если такой дефицит формируется, приходится вводить витамин В12 либо непосредственно в кровь путем инъекций, либо в виде специальных таблеток для рассасывания во рту. Получаемый с пищей или в виде обычных таблеток витамин В12 в этом случае не всасывается.
Через несколько лет после Рукавной гастропластики может произойти относительное снижение чувствительности рецепторов насыщения располагающихся в пищеводе. Особенно вероятно такое снижение чувствительности у тех пациентов, у которых развивается грыжа пищеводного отверстия диафрагмы и воспаление слизистой пищевода. Поскольку Рукавная гастропластика является исключительно рестриктивной (задерживающей прохождение пищи) операцией, снижение чувствительности рецепторов может привести к увеличению объемов съедаемой пищи. Если при этом пациент еще и нарушает рекомендации и переходит на жидкую высококалорийную пищу, частичный возврат веса становится почти неизбежным. Для борьбы с возвратом веса может использоваться как консервативное лечение – исключение высококалорийных жидких продуктов из рациона, так и хирургическое – операция по ликвидации грыжи, сужение верхнего отдела желудка с установкой коллагеновой сетки, и переделка в желудочное шунтирование.
Вы можете просто позвонить, заполнить форму, отправить , мы подберем удобные для Вас время и способ консультации. Это абсолютно бесплатно!
ДРУГИЕ БАРИАТРИЧЕСКИЕ ОПЕРАЦИИ
Источник
