Открыт привратник желудка лечение

Недостаточность привратника желудка
Привратник желудка — это участок его перехода в двенадцатиперстную кишку. Другое название органа — сфинктер (пилорус, клапан). Основная функция привратника — контроль поступления частично переваренной пищи из желудка в тонкий кишечник. В норме мышца постоянно находится в сомкнутом состоянии, время от времени пропуская небольшие порции полупереваренной пищи далее по пищеварительному тракту. При недостаточности привратника желудка этот процесс нарушается, поэтому патология требует комплексного лечения.
Что такое недостаточность привратника желудка?
Это заболевание, при котором мышечное кольцо пилоруса смыкается не полностью, в результате чего происходит нарушение процесса пищеварения. Патология обычно диагностируется:
- у пожилых людей вследствие ослабления тонуса мышц во всем организме;
- у беременных женщин на фоне гормональных изменений;
- как врожденная патология, требующая хирургического вмешательства.
Недостаточность привратника желудка может появиться вследствие:
- патологий нервной системы;
- новообразований в органах пищеварения;
- гастрита, дуоденита и других воспалительных заболеваний;
- частых перееданий, неправильного режима питания;
- изменения гормонального фона.
Здоровый привратник обеспечивает защиту чувствительной слизистой кишечника от воздействия желудочного сока. Помимо этого, еда успевает расщепиться и образовать химус.
Как проявляется недостаточность привратника желудка?
Чем больше просвет в пилорусе, тем сильнее дают о себе знать признаки заболевания:
- боли немного правее и ниже солнечного сплетения;
- после еды начинаются тошнота и позывы к рвоте;
- появление налета на языке (обычно желтого цвета);
- отрыжка с горьким послевкусием;
- тяжесть и дискомфорт в эпигастральной области.
Симптоматика имеет сходство с другими заболеваниями пищеварительной системы. Помимо недостаточности, привратник желудка может быть подвержен спазмам, язвам и эрозиям, появлению полипов и других патологий. По этой причине каждому пациенту требуется пройти обследование и получить консультацию врача-гастроэнтеролога.
Недостаточность привратника желудка: как лечить и вылечить?
Комплексная терапия патологии включает прием лекарственных препаратов, коррекцию питания и соблюдение диеты. Полностью избавиться от заболевания невозможно. Вместе с тем прием лекарств позволит устранить болезненные симптомы и поддержать функционирование органов пищеварения.
«Метоклопрамид», «Метамол», «Апо-Метоклоп» и другие препараты группы прокинетиков способствуют улучшению моторики желудочно-кишечного тракта, а также помогают устранить тошноту и рвоту.
Средства отпускаются по рецепту врача, схема приема составляется индивидуально для каждого пациента. Препараты, в соответствии с инструкцией, повышают тонус нижнего сфинктера пищевода, ускоряют опорожнение желудка и ускоряют продвижение пищи по тонкому кишечнику, не вызывая при этом диареи.
«Алмагель», «Ренни» и другие препараты из группы антацидов нейтрализуют агрессивное действие соляной кислоты и устраняют изжогу. При недостаточности привратника сфинктер смыкается не полностью, кардия не может удерживать содержимое желудка, и оно проникает в пищевод, раздражая его.
«Алмагель» и другие антациды, как сказано в аннотации, обладают обволакивающим эффектом, а также имеют адсорбирующее действие, защищая стенки желудка. В результате приема препаратов pH желудочного сока снижается, усиливается желчевыделение, что способствует нормализации стула.
«Амоксициллин», «Тетрациклин» и другие антибиотики назначаются при выявлении возбудителя язвы — бактерии Helicobacter pylori. Препараты отпускаются по рецепту, схему их приема определяет лечащий врач.
«Амоксициллин» быстро и полностью всасывается из пищеварительного тракта, при этом не разрушая кислотную среду желудка. Максимальная продолжительность терапии, согласно инструкции, составляет 2 недели. При длительном приеме «Амоксициллина» также рекомендуется пропить курс противогрибковых препаратов по назначению врача.
«Ибупрофен» — обезболивающее средство, которое врач может назначить при сильном дискомфорте в эпигастральной области. Препарат обладает противовоспалительным, жаропонижающим и анальгетическим действием. Вместе с тем «Ибупрофен» не рекомендуется принимать при эрозивно-язвенных изменениях слизистой желудка и кишечника, заболеваниях печени, почечной недостаточности и других патологиях. С полным списком показаний и противопоказаний можно ознакомиться в инструкции к препарату.
«Линекс» и другие пробиотики помогают восстановить нормальную микрофлору кишечника после длительного лечения антибиотиками. Входящие в состав препарата бифидобактерии, лактобациллы и энтерококки способствуют созданию кислой среды в кишечнике за счет брожения лактозы. В свою очередь, кислая среда угнетает рост патогенных бактерий и обеспечивает нормальное переваривание и усвоение пищи. Помимо этого, «Линекс» способствует синтезу витаминов В, К, аскорбиновой кислоты, что повышает резистентность организма к неблагоприятным факторам внешней среды.
Назначения врача могут отличаться от списка, представленного выше. Все зависит от индивидуальных показаний и переносимости отдельных компонентов препаратов. Перед приобретением лекарств всегда советуйтесь с лечащим врачом.
Профилактика заболевания
Если привратник желудка не смыкается, поможет только медикаментозное или хирургическое лечение. Вместе с тем, если вам известно о неблагоприятной наследственности, вы можете своевременно принять меры, чтобы не допустить развития заболевания. Для этого необходимо:
- соблюдать режим питания;
- избегать курения и регулярного употребления алкоголя;
- своевременно обращаться к гастроэнтерологу при появлении признаков заболевания органов желудочно-кишечного тракта;
- регулярно выполнять физические упражнения.
Диета при недостаточности привратника желудка
В первую очередь врачи рекомендуют перейти на дробное питание. Принимать пищу необходимо часто (5-6 раз в день), но небольшими порциями. Делать это желательно по графику в одно и то же время.
После приема пищи важно не менее двух часов находиться в вертикальном положении. Оптимальный вариант — встать из-за стола слегка голодным, переедание не допускается для исключения приступов.
| Можно | Нельзя |
|---|---|
| Нежирные супы и жидкие каши. | Жирные, жареные, острые и копченые продукты. |
| Яйца всмятку, паровой омлет. | Жареная яичница. |
| Молоко, творог, натуральный йогурт, нежирные сливки. | Жирные кисломолочные продукты. |
| Кисель, некислый морс, вода без газа. | Чай, кофе, газированные напитки. |
| Сладости и хлеб допускаются в ограниченных количествах. | Шоколад. |
| Фрукты и овощи. | Томаты в любом виде. |
Недостаточность привратника желудка — одна из тех патологий, на фоне которых стремительно начинают развиваться и другие болезни желудочно-кишечного тракта. Для того чтобы этого не допустить, важно вовремя пройти обследование и лечение. При соблюдении диеты, регулярных физических нагрузках и медикаментозном лечении заболевание можно взять под контроль и снизить его проявления.
Источник
Пилороспазм у взрослых — это одна из форм дискинезии ЖКТ, которая проявляется спастическими сокращениями пилорического отдела желудка. Основные симптомы патологии включают тяжесть и боли в эпигастрии, тошноту и рвоту, снижение аппетита и массы тела. Патогномоничный признак разрешения пилорического спазма — обильное мочеиспускание с выделением практически бесцветной мочи. Для диагностики назначаются инструментальные исследования: рентгенография с контрастным веществом, ЭФГДС, УЗИ желудка. Лечение пилороспазма консервативное. Показана щадящая диета и отказ от курения. Из медикаментов применяют М-холинолитики, спазмолитики, седативные препараты.
Общие сведения
Пилороспазм традиционно рассматривается как заболевание периода новорожденности, хотя у взрослых такое патологическое состояние достаточно распространено. Расстройство не представляет непосредственной угрозы для здоровья человека, но периодически беспокоящие неприятные симптомы снижают качество жизни. Истинная частота развития пилороспазма не определена, что обусловлено отсутствием общепринятых критериев диагностики этого состояния у взрослых. Статистически значимых половых различий среди заболевших не установлено.
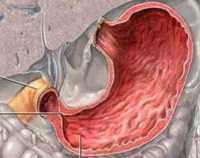
Пилороспазм у взрослых
Причины
Пилороспазм, манифестировавший во взрослом возрасте, имеет полиэтиологический характер. В современной гастроэнтерологии доказано влияние нервной и эндокринной регуляции, местных факторов — различных поражений желудочно-дуоденальной зоны. Пилороспазм возникает эпизодически, поэтому большую роль играют психоэмоциональные факторы — стрессы, переутомление. Основные причины болезни:
- Нарушения иннервации. Спастические сокращения мышечного сфинктера связаны с повышением тонуса блуждающего нерва. Пилороспазм также формируется при отсутствии расслабляющих импульсов, что связано с неврозами или системными нарушениями нейрогуморальной регуляции пищеварения.
- Алиментарные нарушения. Важная роль в формировании пилороспазма принадлежит пищевой аллергии. Употребление больших объемов растительной пищи, пряных блюд раздражает желудочную слизистую, усиливает спастические явления. В качестве этиологических факторов выделяют нерегулярный прием пищи, дефицит витаминов группы В.
- Заболевания органов живота. Расстройство может быть вызвано большой группой гастроэнтерологических проблем: язвенной болезнью с пилорической локализацией дефекта, хроническим гастритом, желудочным полипозом. Реже пилороспазм обусловлен хроническими энтеритами, болезнью Крона, патологиями желчных путей.
Факторы риска
Вероятность появления пилороспазма у взрослых повышается при наличии экзогенных факторов риска. Негативное влияние на состояние пилорического сфинктера оказывают лекарственные препараты (НПВС и глюкокортикоиды), сигаретные смолы, алкоголь. Риск заболевания возрастает у людей, подвергающихся профессиональным вредностям — вибрации, ионизирующему излучению, перепадам атмосферного давления. Иногда манифестация пилороспазма провоцируется интоксикацией солями тяжелых металлов, психоактивными или наркотическими веществами.
Патогенез
В норме пилорический сфинктер обеспечивает поступление пищи из полости желудка в 12-перстную кишку небольшими порциями. Он периодически сокращается и расслабляется под действием гормоноподобных веществ и под влиянием вегетативной иннервации. В результате нарушения нервной регуляции либо при воспалительных процессах в ЖКТ происходит спазм — резкое сокращение мышечного слоя и замыкание привратника.
При пилороспазме у взрослых нарушается пассаж пищи в тонкий кишечник, и, как следствие, желудок переполняется содержимым. При длительном существовании проблемы желудочные стенки становятся перерастянутыми, исчезают нормальные перистальтические сокращения. Вследствие регулярных спазмов функциональные нарушения переходят в анатомические — развивается гипертрофия мышечного слоя, что усугубляет течение болезни.
Классификация
В соответствии с состоянием эвакуаторной функции желудка пилороспазм подразделяется на 2 формы. Компенсированный вариант заболевания характеризуется гипертрофией и гипертонусом мышечной оболочки, поэтому пищевые массы могут попадать в 12-перстнуют кишку. При декомпенсированной форме помимо спазма происходят органические изменения пилоруса, и пища надолго задерживается в желудке. По происхождению пилороспазм классифицируют на:
- Первичный. Является следствием дисфункции вегетативной нервной системы без органических изменений пилорической зоны. Чаще встречается у молодых пациентов.
- Вторичный. Возникает у страдающих хроническими гастроэнтерологическими заболеваниями, диафрагмальными грыжами. Для этой формы типична манифестация в среднем и пожилом возрасте, постепенное нарастание симптомов.
Симптомы пилороспазма у взрослых
У взрослых пилороспазм протекает легче, чем у маленьких детей, поскольку на начальных этапах отсутствуют гипертрофические изменения сфинктера привратника. При первичной форме патологии больные жалуются на периодические схваткообразные боли и эпигастрии и в околопупочной области. Симптомы обычно появляются после эмоционального напряжения, переедания. Наблюдается чувство тяжести в животе, тошнота.
Характерный признак заболевания — рвота. При компенсированной форме пилороспазма она возникает у взрослых довольно редко, рвотные массы содержат частично переваренную пищу. При декомпенсации рвота открывается на фоне переполнения желудочной полости. Рвотные массы включают застойное содержимое с резким зловонным запахом. После расслабления привратника происходит мочевой криз — выделение большого количества светлой мочи.
Вторичный пилороспазм у взрослых включает все вышеперечисленные проявления, но они накладываются на клиническую картину основного заболевания. Болевые ощущения имеют различный характер, локализуются в правом подреберье, эпигастрии или по всему животу. Для язвенной болезни, которая является частой причиной пилороспазма, специфичны ночные «голодные» боли. Из-за нарушения питания больные худеют, у них появляются безбелковые отеки и признаки витаминного дефицита.
Осложнения
Самое распространенное последствие вовремя не диагностированного пилороспазма — развитие пилоростеноза. Это грозное заболевание характеризуется органическими изменениями привратника и рубцовым сужением просвета, вследствие чего продвижение пищи резко ограничено или невозможно. При декомпенсации пилороспазма прием пищи затруднен, зачастую необходимо прибегать к парентеральному питанию. Наблюдается сильное истощение вплоть до кахексии.
Диагностика
Пилороспазм требует детального диагностического поиска, поскольку у взрослых он, как правило, сочетается с органическими поражениями органов брюшной полости. При физикальном осмотре пациента врач-гастроэнтеролог не обнаруживает патогномоничные признаки расстройства. Лабораторные анализы крови, мочи и кала в пределах нормы. Для постановки диагноза назначается комплексное инструментальное обследование, включающее следующие методы:
- УЗИ желудка. Ультразвуковое исследование проводится для визуализации пилорического сфинктера и измерения его размеров, наблюдения за желудочной перистальтикой. Для пилороспазма типично неполное раскрытие пилорического канала, застойное содержимое в желудке при исследовании натощак.
- Рентгенография. При рентгеноскопии пассажа бария выявляют задержку эвакуации контрастного вещества из желудка, при наличии язвенного дефекта определяется симптом «ниши». Для дифференцировки между функциональной и органической патологией для взрослых разработан тест с атропином. Пилороспазм после введения вещества исчезает.
- ЭФГДС. При первичном варианте заболевания желудочная слизистая нормальный вид, но иногда визуализируется чрезмерная выраженность складок и сосудистого рисунка. Перистальтические сокращения усилены. По мере продвижения эндоскопа к пилорусу просматривается резкое сужение канала вплоть до полной непроходимости.
- Электрогастрография. Регистрация биопотенциалов от различных отделов желудка выполняется для исследования моторно-эвакуаторной функции. Электрогастрография эффективна для обнаружения начальных функциональных нарушений, которые с трудом диагностируются стандартными методами.
Лечение пилороспазма у взрослых
Лечение начинается с подбора диеты. При выявлении пилороспазма исключают богатую клетчаткой пищу, все острые и копченые блюда, алкогольные напитки. Пища должна быть химически щадящей, негорячей. Рекомендовано дробное питание маленькими порциями. Медикаментозное лечение подбирается с учетом этиологии пилорического спазма и включает ряд препаратов:
- Спазмолитики. Назначаются в периоде обострения пилороспазма для купирования боли и дискомфорта. Спазмолитические средства уменьшают спастическое состояние пилоруса, нормализуют желудочную перистальтику. При длительных спазмах целесообразно использовать М-холинолитики.
- Седативные средства. Показаны преимущественно пациентам молодого возраста с пилороспазмом, обусловленным невротическими или психоэмоциональными реакциями. При тяжелых неврозах терапию дополняют легкими «дневными» транквилизаторами.
- Антихеликобактерная терапия. У взрослых большой процент случаев пилороспазма обусловлен язвами желудка или 12-перстной кишки с присутствием H. Pylori. Для устранения бактериального фактора применяют 3-х или 4-компонентную схему лечения, которая включает несколько противомикробных препаратов.
Прогноз и профилактика
Для большинства больных прогноз благоприятный, поскольку при своевременном устранении провоцирующих факторов не успевают развиться органические поражения. Вызывает опасения пилороспазм в сочетании с пилоростенозом, который требует хирургической коррекции. В основе профилактики расстройства лежит отказ от вредных привычек, соблюдение правил рационального питания. Важно вовремя выявлять и лечить гастроэнтерологические патологии.
Источник
Прободение, или перфорация желудка — это образование отверстия, через которое его содержимое изливается в брюшную полость.

Наш эксперт в этой сфере:
Главный хирург, онколог, эндоскопист
Позвонить врачу
Основной компонент желудочного сока — соляная кислота. Попадая на органы брюшной полости, она обжигает их, вызывая невыносимую боль, а зачастую болевой шок. Далее развивается перитонит, который приводит к смерти.
Перфорация язвы желудка относится к острым, жизнеугрожающим состояниям, при которых требуется неотложная помощь, хирургическая операция.
В клинике «Медицина 24/7» мы имеем большой опыт лечения таких состояний.
Почему возникает перфорация желудка
Самая частая причина прободения желудочной стенки — язва, острая или хроническая. Перфорация желудка возникает примерно в 10% случаев язвенной болезни. По статистике в России это осложнение возникает в среднем у 1 человека на 5 тысяч населения.
У мужчин перфорация язвы желудка возникает в 10 -20 раз чаще, чем у женщин. Это объясняется тем, что женщин от прободения желудочной стенки защищают эстрогены.
Эстрогены ограничивают секреторную функцию слизистой оболочки желудка и не дают кислотности повыситься до угрожающей концентрации. У мужчин такого защитного механизма нет.
Чаще всего перфорация язвы желудка поражает молодых мужчин в возрасте 30 — 50 лет.
Другая возможная причина прободения — раковая опухоль. Перфорация желудка возникает примерно в 7% случаев рака этого органа.
Способствующие факторы
При язвенной болезни предписывается строгая диета, но не все и не всегда ей следуют. Это может привести к печальным последствиям. В частности, перфорация желудка происходит из-за:
- переедания (переполнения желудка и повышения внутреннего давления в нем),
- употребления алкоголя, который разрушает слизистые и подслизистые ткани желудочной стенки,
- употребления слишком горячей или слишком холодной, острой пищи,
- напряжения, поднятия тяжести или иных физических нагрузок, особенно после еды,
- приема антикоагулянтов (гепарина, варфарина),
- приема нестероидных противовоспалительных препаратов (НПВП), таких как ибупрофен, диклофенак,
- приема гормональных препаратов (кортикостероидов), таких как преднизолон.
Алкоголь, острая пища повышают концентрацию соляной кислоты и при наличии язвы могут спровоцировать ее прободение.
Физические нагрузки создают высокое давление, которое может вызвать разрыв стенки желудка и образование в нем отверстия — перфорации.
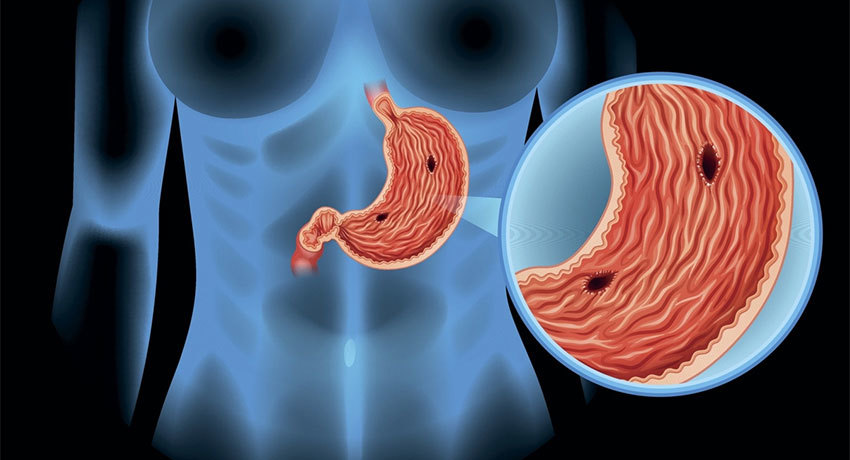
Бактериальный фактор
Перфорация желудка зачастую возникает как осложнение гастрита. В его развитии большую роль играет бактерия Helicobacter Pylori.
Однако по статистике этой бактерией инфицировано более 50% всего взрослого населения нашей планеты, а гастрит и язвенная болезнь диагностируются далеко не у всех.
Helicobacter Pylori активизируется на фоне пониженного местного иммунитета. Основные факторы снижения иммунитета — нервные стрессы, неправильное, нерегулярное питание (набегу, всухомятку), психические перегрузки, переутомление, недостаток сна, работа в ночные смены.
Сама по себе бактериальная микрофлора не способна вызвать язву и ее прободение. Но при сильных и постоянных нервных стрессах в сочетании с неправильным питанием это становится возможным.
Симптомы
Перфорация желудка обычно развивается быстро и включает три этапа, каждый имеет свои симптомы.
Болевой шок.
Острая, нестерпимая боль при перфорации желудка связана с обжигающим действием соляной кислоты, которая изливается вместе с полупереваренной пищей на органы брюшной полости.
Такая боль называется кинжальной. Ее интенсивность бывает настолько высока, что может привести к шоку, потере сознания.
Боль быстро распространяется сверху вниз и охватывает весь живот. Лицо и все тело бледнеют, кожа становится влажной. Живот напряжен. Человек обливается холодным потом, руки и ноги холодеют. Его глаза впадают. Из-за невыносимой боли он принимает вынужденную позу — лежа на боку с поджатыми коленями. Перед тем как потерять сознание он кричит и мечется.
Эти симптомы продолжаются от 3 до 6 часов. Артериальное давление падает, пульс замедляется или остается в пределах нормы, дыхание становится учащенным, поверхностным.
Если боль ощущается в левой области живота и отдает в левое предплечье, эти симптомы указывают на прободение передней стенки желудка.

Мнимое благополучие.
Через 6 часов боль внезапно проходит, симптомы облегчаются. Напряжение живота исчезает, но он все больше раздувается из-за газов.
Впрочем, человек не обращает на это внимания. Он приходит в состояние эйфории и полной расслабленности. Ему кажется, что все в порядке, и медицинская помощь, операция уже не нужна.
При этом его пульс учащается, давление остается пониженным. Повышается температура, сохнет язык, приобретая сероватый оттенок.
Эти симптомы продолжаются еще 6 часов (12 часов с момента прободения желудка).
Перитонит и смерть.
Мнимое облегчение резко сменяется обострением. Появляются новые симптомы. Температура подскакивает до 40 градусов, а потом так же резко падает ниже нормы. Пульс учащается до 120 ударов в минуту и выше, а систолическое (верхнее) давление падает ниже 100 мм рт. ст.
Человек покрывается липким потом, его кожа приобретает землисто-серый цвет, живот напряжен и раздут от газов и скопившейся жидкости. Быстро развивается обезвоживание организма.
Возникает тошнота, начинается рвота, но она не приносит облегчения. Больной становится безучастным, вялым, заторможенным, и это значит, что скоро наступит смерть. Это симптомы последней стадии. Сделать что-либо в этой ситуации уже практически невозможно.
Виды заболевания
Типичная картина перфорации желудка — это обширное излияние его содержимого в брюшную полость и развитие разлитого перитонита.
Если повезет, распространение желудочного содержимого может быть локализовано естественными преградами — сальником, органами брюшной полости. В этом случае поражение имеет ограниченный характер и менее тяжелые симптомы.
В редких случаях желудочное содержимое изливается не в брюшную полость, а в соседние полые органы. Это явление называется пенетрацией.
Диагностика
Перфорация язвы — один из вариантов синдрома, который называется «острым животом». Прежде всего врач клиники «Медицина 24/7» дифференцирует симптомы от печеночной или почечной колики, обострения холецистита, острого панкреатита, аппендицита или иного острого состояния.
Перфорация язвы желудка требует экстренного лечения, нужна неотложная помощь, операция. В то же время пред хирургическим вмешательством пациент должен пройти обязательный курс обследований. В клинике «Медицина 24/7» это можно сделать в максимально короткие сроки.
Гастроэндоскопия
Врач визуально исследует язву с помощью гастроскопа — миниатюрной видеокамеры с подсветкой, которая вводится в желудок посредством гибкого оптико-волоконного кабеля. Изображение передается на монитор. Это дает возможность врачу детально изучить язву и место перфорации, чтобы выбрать лучшую тактику хирургического лечения. От этого зависит, в каих объемах будет проведена операция.
При подозрении на онкологическое заболевание с помощью эндоскопа делается забор ткани из язвы для гистологического исследования. Это называется биопсией.
Рентген
Рентгенография брюшной полости, рентгеновский снимок желудка с применением контрастного вещества дают общую картину заболевания. Врач изучает наполненность газом брюшной полости, наличие выпота.
УЗИ
Ультразвуковое исследование брюшной полости показывает наличие выпота, перитонита, состояние соседних с желудком органов.
КТ
Компьютерная томография назначается при необходимости уточняющих данных, более детального исследования перфорации желудка, а также соседних органов.
Лапароскопия
Визуальное обследование брюшной полости при перфорации желудка может быть выполнено с помощью лапароскопии.
Через небольшой прокол брюшной стенки внутрь вводится лапароскоп — видеокамера с подсветкой, изображение с которой передается на монитор. С помощью видеокамеры врач может, в частности, оценить количество выпота, а также получить другую диагностическую информацию.
ЭКГ
Электрокардиография относится к обязательным аппаратным исследованиям перед любым хирургическим вмешательством.
Кроме того, перед проведением хирургического лечения в клинике «Медицина 24/7» делаются лабораторные анализы:
- Общие клинические анализы крови, мочи.
- Биохимический анализ крови.
- Коагулограмма (анализ свертываемости крови).
- Анализы на ВИЧ, гепатиты, сифлис.
Операция
Перфорация желудка относится к острым, жизнеугрожающим состояниям. Пациент срочно госпитализируется в отделение интенсивной терапии стационара клиники «Медицина 24/7», где ему оказывается неотложная помощь.
Выбор тактики лечения, методики проведения операции определяется конкретным случаем. При этом принимаются во внимание возраст пациента, длительность заболевания (язвенной болезни), причина, величина язвы, размеры перфорации, распространенность и степень опасности перитонита.
Хирурги нашей клиники имеют большой опыт лечения таких состояний и располагают полным арсеналом современных средств для проведения вмешательств разного объема и любой степени сложности.
Хирургическая операция при перфорации желудка бывает органосберегающей (им обычно отдается предпочтение) или радикальное. Первое — это ушивание перфорации, второе — резекция (удаление части) желудка.
Простое ушивание язвы
Это наиболее частый вид хирургического лечения перфорации желудка, применяемый в нашей клинике. Обычно ушивание язвы дополняется рассечением проксимальных ветвей блуждающего нерва (селективной проксимальной ваготомией) для снижения выработки соляной кислоты и нормализации кислотности желудка.
Операция выполняется под общим наркозом, лапароскопическим или лапаротомическим способом.
В первом случае через проколы в брюшной стенке вводится видеокамера с подсветкой и хирургические инструменты. Во втором случае доступ создается через широкий разрез брюшной стенки.
В дальнейшем операция идентична. Врач находит участок перфорации желудочной стенки, иссекает края язвы и сшивает их двумя рядами швов (рассасывающейся нитью). После этого устанавливается временный дренаж для оттока желудочного содержимого и выпота из брюшной полости. Рана ушивается.
Первое время после операции пациент находится на парентеральном питании. Дренаж удаляется через 3 — 4 дня.
Лапароскопические операции — приоритетный способ хирургического лечения перфорации желудка в клинике «Медицина 24/7».
Малоинвазивные вмешательства имеют ряд преимуществ:
- ускоренное восстановление, сокращенный реабилитационный период,
- более быстрое восстановление трудоспособности,
- меньший риск послеоперационных осложнений,
- меньший болевой синдром после операции,
- меньшая кровопотеря во время операции,
- отсутствие послеоперационного шрама,
- более быстрая выписка из стационара,
- возможность вставать уже через несколько часов после операции.
Резекция
При резекции хирург удаляет от 1/3 до 2/3 желудка. Главное преимущество, которое дает радикальная операция — минимальный риск рецидива язвы и ее прободения.
Резекция может быть выполнена как открытым (лапаротомическим), так и щадящим (лапароскопическим) способом.
Такие операции обычно проводятся при язвах большого размера, рецидивирующих, длительных язвах, при наличии онкологического заболевания (опухоли), гнойного перитонита, острого воспаления, кровотечения.
Операция выполняется под общим наркозом. Доступ создается посредством разреза брюшной стенки от грудины до пупка или посредством нескольких небольших проколов (при лапароскопическом методе).
Сосуды, питающие часть желудка, которая подлежит удалению, перевязываются. Вдоль намеченного разреза желудок прошивается швом. После этого часть желудка отрезается. Оставшаяся часть органа сшивается с 12-перстной кишкой посредством анастомоза. В брюшную полость устанавливается дренаж. Рана ушивается.
Мы вам перезвоним
Оставьте свой номер телефона
После операции
До полного отхождения наркоза пациент помещается в послеоперационную палату, где его состояние находится под постоянным мониторингом.
После отхождения наркоза, при нормальном самочувствии пациент переводится в общую палату стационара клиники «Медицина 24/7». Назначаются антибактериальные, обезболивающие и иные препараты по показаниям.
Первые сутки прием пищи запрещен. Питание возможно только парентеральным способом.
На 2 сутки разрешается питье. Швы снимаются обычно через 7–8 дней, дренаж брюшной полости — через 3 дня.
Далее назначается диета, состоящая из жидкой или полужидкой пищи (супов, каш, овощных пюре).
Постепенно, по мере восстановления после операции (в течение 1 — 2 месяцев) диета становится все менее строгой.
Рекомендуется дробное питание (небольшими порциями 5 — 6 раз в день), употребление паровых, отварных, тушеных продуктов с минимальным количеством соли (она стимулирует выработку соляной кислоты, повышает кислотность желудка).
Более подробные рекомендации о питании после лечения перфорации желудка (прободной язвы) даст врач-гастроэнтеролог нашей клиники. Это поможет не только более быстрому восстановлению после операции, но и профилактики рецидивов.
Материал подготовлен врачом-онкологом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Источник
