От чего может быть некроз желудка

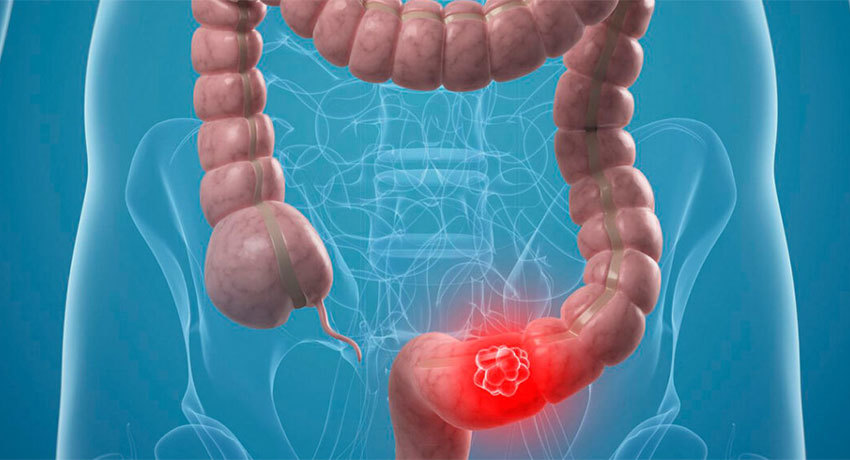
Некроз кишечника – опасное для жизни состояние, которое характеризуется гибелью тканей стенки кишки. Оно может возникать как осложнение онкологического процесса, тяжелого воспаления, инфекции, кишечной непроходимости. У взрослых данная патология встречается редко, чаще всего при раке толстой кишки. Она зачастую сопровождается септическим шоком и неблагоприятным прогнозом.

Наш эксперт в этой сфере:
Главный хирург, онколог, эндоскопист
Позвонить врачу
При подозрении на некроз кишечника действовать нужно очень быстро, в противном случае больной может погибнуть. Хирурги в клинике Медицина 24/7 готовы в любое время суток оказать всю необходимую помощь в полном объеме.
Причины некроза кишечника
Одна из наиболее распространенных причин гибели стенки кишки – злокачественные опухоли. В частности, некроз может развиться как осложнение кишечной непроходимости в случае опухолевой обструкции или в результате сдавления кровеносных сосудов крупной опухолью. Некоторые химиопрепараты способны приводить к ишемии (недостаточному кровоснабжению) тканей стенки кишки за счет тромбоэмболических осложнений – состояний, при которых в кровеносных сосудах образуются тромбы, затем их фрагменты мигрируют в более мелкие сосуды и закупоривают их.
Другие причины, способные приводить к некрозу кишечника:
- Заболевания сердца, которые приводят к образованию тромбов: пороки, вызванные ревматизмом, инфаркт миокарда, нарушения сердечного ритма (чаще всего фибрилляция предсердий – мерцательная аритмия), эндокардит, кардиосклероз. Фрагмент тромба способен оторваться, мигрировать в мелкие сосуды кишечника и закупорить их – это состояние называется тромбоэмболией.
- Атеросклероз. Фрагмент атеросклеротической бляшки, как и тромба, способен переместиться в сосуды кишки и заблокировать их.
- Состояния, сопровождающиеся повышением давления в воротной вене, по которой кровь оттекает от кишечника к печени: гнойные процессы в брюшной полости, например, пилефлебит – гнойный тромбофлебит воротной вены, сепсис, травмы.
- Ущемленные грыжи, завороты кишки и другие механические причины, кишечная непроходимость.
- Травмы и тяжелые инфекции, которые сопровождаются поражением стенок кровеносных сосудов.
- Гиповолемический шок – состояние, при котором быстро уменьшается объем крови, например, в результате сильного кровотечения.
- Патологии системы кроветворения.
Симптомы
В процессе некроза в стенке кишечника происходит ряд патологических изменений. Клетки перестают получать необходимое количество кислорода и переходят на анаэробный метаболизм. Тем не менее, им по-прежнему не хватает энергии, чтобы обеспечить жизненно важные процессы. В итоге клетки набухают и разрушаются. В результате развивается воспаление, отек, еще больше ухудшается кровоснабжение тканей. Нарушается иммунологический барьер. Бактерии, которые обитают в кишечнике, токсины и продукты распада тканей попадают в брюшную полость, кровоток. Развивается интоксикация, системное воспаление – сепсис, происходит разрыв омертвевшей стенки кишки. Эти процессы приводят к фатальным последствиям.
Поначалу пациента беспокоят симптомы, вызванные основным заболеванием. Это могут быть такие проявления, как:
- Внезапная боль в животе, которая может быть разной интенсивности, зачастую очень сильная, схваткообразная.
- Дефанс – напряжение мышц живота.
- Рвота.
- Сильные позывы на дефекацию.
- Частый слабый или замедленный пульс, повышение или снижение артериального давления.
- Бледность, землистый цвет кожи.
- Вздутие живота.
- Диарея или, напротив, отсутствие стула, которое отмечалась в течение некоторого времени до возникновения симптомов.
- Примесь крови в стуле.
- Беспокойство, спутанность сознания.
При возникновении этих симптомов нужно как можно быстрее доставить больного в клинику. Если это произошло дома, необходимо сразу вызвать «скорую помощь».
После того как происходит собственно некроз кишки, состояние пациента несколько улучшается. Но это мнимое благополучие, на самом деле оно свидетельствует о смертельной опасности. Далее возникают симптомы перитонита (воспаления в брюшной полости), сепсиса (системного воспаления). Состояние больного резко ухудшается. У него угнетается сознание, падает артериальное давление, пульс становится слабым и частым, кожа становится бледной, землистой, черты лица заостренными. Прогноз сильно ухудшается, такого пациента уже очень сложно спасти.
Методы диагностики
Симптомы, предшествующие некрозу кишечника, бывают разными, они могут быть выражены в различной степени и являются неспецифичными. Зачастую установить правильный диагноз сложно, особенно если врач ранее редко сталкивался с такими состояниями. При этом действовать нужно быстро. В зависимости от того, сколько времени есть у врачей, и от возможностей конкретной клиники, могут быть назначены следующие методы диагностики:
- Компьютерная томография живота с внутривенным контрастированием.
- УЗИ с допплерографией.
- Рентгенография брюшной полости.
- Базовая метаболическая панель (биохимический анализ крови), газы артериальной крови.
- ЭКГ.
- Рентгенография грудной клетки.
Иногда правильный диагноз удается установить только во время диагностической лапароскопии – исследования, во время которого в операционной делают прокол в стенке брюшной полости и вводят специальный инструмент с видеокамерой – лапароскоп.
Лечение некроза кишечника
Единственный способ спасти пациента при некрозе кишечника – экстренное хирургическое вмешательство. Врачи должны максимально быстро стабилизировать жизненные показатели и доставить пациента в операционную. Иногда во время операции оказывается, что участок кишки пока еще не погиб, и у пациента нет перитонита. В таких случаях возможны разные варианты лечения, в зависимости от основного заболевания. Например, при тромбозах артерий, кровоснабжающих кишку, можно удалить тромб, выполнить ангиопластику или установить стент. При ущемленной грыже вплавляют ущемленный сегмент кишки и выполняют пластику.
Если хирург обнаружил признаки некроза, он должен удалить омертвевший участок кишки. После операции пациента помещают в палату реанимации. Здесь врачи контролируют его жизненные показатели, вводят обезболивающие препараты, антибиотики, лекарственные средства для нормализации работы сердечно-сосудистой и других систем, проводят инфузионную терапию.
Мы вам перезвоним
Оставьте свой номер телефона
Прогноз
Если не провести своевременное лечение, некроз кишечника в 100% случаев приводит к смерти. Но даже после операции пациент может погибнуть, возможны такие осложнения, как инфекции, сепсис, кишечная непроходимость. Многие пациенты погибают от осложнений, связанных с основным и сопутствующими заболеваниями. После хирургического удаления некротизированной части кишки опасность не уходит окончательно, и на плечи врачей ложится не менее сложная задача по дальнейшему ведению пациента. Высок риск инвалидизации.
В клинике Медицина 24/7 работают высококвалифицированные хирурги, реаниматологи и другие специалисты. Они оказывают помощь пациентам максимально оперативно, в соответствии с современными международными стандартами. В нашей клинике функционируют операционные и палаты реанимации, оборудованные наиболее современной аппаратурой. Благодаря всему этому мы можем помочь пациентам с различными тяжелыми, опасными патологиями, обеспечить наилучший прогноз.
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Источник
| Острый некроз пищевода | |
|---|---|
| Другие названия | Синдром Гурвица, черный пищевод, острый некротический эзофагит, инфаркт пищевода |
| Области, представленные на изображении (дистальные), являются наиболее частыми местами возникновения острого некроза пищевода. AEN определяется преимущественно в первом из трех дистальных отделов пищевода. | |
| Специальность | Гастроэнтерология |
| Факторы риска | Рак , гипертония , хроническое заболевание легких , почечная недостаточность , недоедание , расстройство , вызванное употреблением алкоголя, употребление рекреационных наркотиков |
| Диагностический метод | Верхняя эндоскопия (EGD) |
| Уход | Варьируется |
| Летальные исходы | Смертность 30-50%. |
Острый некроз пищевода ( ОНП ), черный пищевод или синдром Гурвица – редкое заболевание пищевода . АЭ определяет себя с темной пигментацией части пищевода , найденной во время верхних отделов желудочно – эндоскопии . Пигментация обычно черная рыхлая слизистая . Заболевание встречается крайне редко, так как только 88 пациентов в течение 40 лет получили этот диагноз. Специальное исследование смертности от этого расстройства упоминается на уровне 31,8%, но новое исследование предполагает, что уровень смертности колеблется в пределах 30-50%. Точный механизм запуска этого расстройства все еще неизвестен, но, вероятно, он многофакторный.
Признаки и симптомы
AEN никогда не регистрировалось как расстройство с одним симптомом, а вместо этого проявляется множественными симптомами. Симптомы варьируются в зависимости от тяжести заболевания. Самый классический признак НЭП – темная пигментация слизистой оболочки пищевода при эндоскопии верхних отделов, обычно рассматриваемая как язва или инфекционное заболевание. Некроз может быть обнаружен в основном между тремя дистальными отделами пищевода, но резко прекращается в области пищеводно-желудочного перехода . Основные и наиболее частые симптомы – кровь в стуле и кровь при рвоте . Сообщается о кровотечении из верхних отделов желудочно-кишечного тракта , которое очень часто встречается у пожилых пациентов. Черный или кровавый стул и кровавая рвота составляют более трех четвертей всех случаев. Боль в животе, тошнота, рвота и нестабильность жизненно важных функций являются обычными явлениями. Сердечно-сосудистое событие (например, сердечный приступ ) было зарегистрировано в 10% от общего числа известных случаев.
Факторы риска
Изменяемый
Имея рак (текущий или предыдущий) в настоящее время один из наиболее распространенных из всех состояний у пациентов. Высокое кровяное давление , хронические заболевания легких , алкогольное расстройство , чрезмерное употребление алкоголя в сочетании с употреблением других рекреационных наркотиков (например, кокаина), почечная недостаточность и недоедание являются другими основными факторами риска.
Немодифицируемый
- Пожилой возраст (средний возраст пациента 57 лет)
- Мужской пол (мужское доминирование от 4 до 1)
- Цирроз
- ВИЧ / СПИД
- Вирус герпеса
- Фибрилляция предсердий
- Диабет (в настоящее время наиболее распространенное из всех состояний у пациентов)
Меньший или неизвестный эффект
- Расслоение аорты
- Антитела против кардиолипина
- ЦМВ инфекция
- Герпетическая инфекция
- Гипергликемия
- Повышенная чувствительность к антибиотикам широкого спектра действия.
- Переохлаждение
- Ишемия
- Заворот желудка
- Гематома заднего средостения
- Септический шок
- Синдром Стивена Джонсона
Диагностика
Острый некроз пищевода можно диагностировать только при эндоскопии верхних отделов желудочно-кишечного тракта.
Уход
В настоящее время нет прямого лечения AEN. Только лечение предназначено для основных основных заболеваний или состояний. Установлено соответствующее увлажнение. Также добавляются антациды для дальнейшей поддержки восстановления. Обычными поддерживающими препаратами антацидов являются либо антагонисты рецептора Н 2 , либо ингибитор протонной помпы . Сукральфат использовался как вариант. Парентеральное питание значительно увеличивает шансы на выздоровление. Эзофагэктомию может быть выдан , если расстройство является тяжелым достаточно.
Прогноз
Прогноз при остром некрозе пищевода, как правило, плохой, так как это состояние связано с высоким риском смерти (до 32%). Большая часть смертности связана с первопричиной; смертность, вызванная AEN, составляет около 6 процентов.
Общество и культура
Острый некроз пищевода был показан в американском медицинском драматическом шоу « Доктор Джи: Медицинский эксперт» . Ян Гаравалья , ведущий шоу, получает женское тело, у которого на момент вскрытия был тяжелый случай острого некроза пищевода из-за расстройства, вызванного употреблением алкоголя .
История
Острый некроз пищевода был впервые описан Goldenberg et al. в 1990 году. Случаи заболевания появляются с 1960 года, но никогда не назывались общепринятыми названиями для AEN. Из-за его редкости только 88 случаев были объявлены AEN, но, скорее всего, их гораздо больше. Гурвиц и др. описывает AEN как «плохо описанный в медицинской литературе». Абдулла и др . опубликовали первый в истории системный обзор острого некроза пищевода и рассмотрели около 154 пациентов, о которых сообщалось в литературе на момент публикации.
Рекомендации
Внешние ссылки
Источник
Локализация рака желудка
50-65% в пилороантральном отделе (25-27% по малой кривизне), в своде желудка – до 2%, в верхней трети – 3,4%, в средней трети – 16%, в нижней трети – 36%. Тотальное поражение желудка встречается в 14% случаев.
Классификация рака желудка
- Полиповидный рак (Борман I).
- Неинфильтративная раковая язва (блюдцеобразный рак, Борман II).
- Инфильтративная раковая язва (Борман III).
- Диффузный инфильтративный рак (солидный рак, Борман IV).
[10], [11], [12], [13], [14], [15], [16], [17], [18]
Полиповидный рак желудка
Составляет от 3 до 18% опухолей желудка. Это чётко очерченная экзофитно растущая опухоль с широким основанием цилиндрической или полушаровидной формы, размеры чаще от 1,0 до 8,0 см. Поверхность опухоли может быть гладкой, бугристой и узловатой. Цвет может быть серовато-зеленоватым, при присоединении инфекции – ярко-красным. Нередко имеются изъязвления разнообразной формы и размера. Излюбленная локализация: тело и антральный отдел, чаще на большой кривизне, реже на передней и задней стенках, очень редко на малой кривизне. Чаще полиповидный рак бывает одиночным, но может быть множественным (2%). Перистальтика в этой области отсутствует, перистальтика желудка в целом вялая. При инструментальной пальпации – ригидность. При биопсии – незначительная кровоточивость.
Характерные признаки полиповидного рака желудка
При одиночных узлах и отсутствии инфильтрации полиповидный рак желудка трудно отдифференцировать от доброкачественной опухоли. При инфильтрации основания ножки опухоль приобретает сглаженность зоны перехода основания в его поверхность («талии»), образуя валикообразное возвышение, предшествующее основанию полипа по периферии. В связи с наклонностью к распаду на поверхности рано образуются эрозии и очаги гиперплазии в виде небольших, выбухающих над поверхностью ткани полипа узлов – бугристая поверхность. При биопсии повышенная кровоточивость, «фрагментация» тканей. Биопсия подтверждает истинный характер опухолевого роста.
Для повышения вероятности постановки правильного гистологического диагноза биопсию целесообразно брать из нескольких мест подозрительной слизистой оболочки. Это обусловлено тем, что опухоли желудка обычно окружены воспалительными тканями, а в центре опухоли нередко выявляется некроз. Достаточно часто при гистологическом исследовании ткани, взятой при биопсии в изменённых участках слизистой в области злокачественной опухоли, раковых клеток не обнаруживают. Например, при биопсии, выполненной только в одной точке малигнизированной язвы желудка, вероятность постановки правильного диагноза составляет 70%, а при биопсии, выполненной в восьми точках, эта вероятность повышается до 95-99%. При использовании для биопсии более восьми точек вероятность постановки правильного диагноза не повышается. Желательно также брать биопсию из одного и того же места несколько (2-3) раз, чтобы получить материал из более глубоких слоёв.
[19], [20], [21], [22], [23], [24], [25], [26], [27]
Блюдцеобразный рак желудка
Составляет от 10 до 40% опухолей желудка. Локализация: антральный отдел, чаще по передней стенке, большой кривизне, реже – по задней стенке. Опухоль имеет вид блюдца. Размеры от 2,0 до 10,0 см. Выглядит как глубокая язва с высокими, широкими, подрытыми краями в виде вала, высота которых неодинакова, края бугристой формы. Дно неровное, бугристое, покрыто налётом от грязно-серого до коричнево-чёрного цвета, наплывает на края в виде гребня.
Слизистая вокруг не инфильтрирована. Перистальтика вокруг отсутствует. При инструментальной пальпации края ригидны. При биопсии кровоточивость незначительная.
Инфильтративная раковая язва
Составляет от 45 до 60%. Локализация: малая кривизна любого отдела желудка. Выглядит как язва с нечёткими, изъеденными контурами, неправильной формы. Размеры от 2,0 до 6,0 см. Дно язвы бугристое с грязно-серым налётом. Воспалительный вал вокруг отсутствует или нерезко выражен, в последнем случае он никогда не окружает полностью всю язву, и её бугристое дно непосредственно переходит в окружающую слизистую оболочку. В этом основное отличие инфильтративной язвы от блюдцеобразного рака. Складки конвергируют к язве, но обрываются, не доходя до неё. Рельеф слизистой застывший вследствие раковой инфильтрации: складки ригидные, широкие, невысокие, не расправляются воздухом, перистальтические волны не прослеживаются. При инструментальной пальпации края ригидны. При биопсии – незначительная кровоточивость.
Составляет 10-30% опухолей желудка. При подслизистом росте опухоли эндоскопическая диагностика этого типа рака довольно трудна и основывается на косвенных признаках: ригидности стенки органа в месте поражения, едва уловимой сглаженности рельефа и бледной окраске слизистой оболочки. При вовлечении в процесс слизистой оболочки развивается типичная эндоскопическая картина «злокачественного» рельефа: поражённый участок несколько выбухает, складки неподвижные, застывшие, плохо расправляются воздухом, снижена или отсутствует перистальтика, «безжизненна» слизистая оболочка, в окраске которой преобладают серые тона
Диффузный инфильтративный рак желудка
Цвет поражённого участка может быть ярко-розовым или красным, наблюдаются внутрислизистые кровоизлияния, эрозии и даже язвы. Такая эндоскопическая картина инфильтративного рака может быть связана с присоединением инфекции и развитием воспалительной инфильтрации. В этих случаях инфильтративный рак визуально трудно дифференцировать от локальной формы поверхностного гастрита и доброкачественных изъязвлений, особенно в проксимальном отделе желудка. Возникающие острые изъязвления при стихании воспалительных явлений могут заживать. Об этом следует всегда помнить и проводить биопсию всех острых изъязвлений.
При диффузном инфильтративном раке отмечаются уменьшение эластичности стенки органа и сужение его полости. При распространении процесса желудок превращается в узкую малоподатливую трубу. Даже небольшое нагнетание воздуха сопровождается его срыгиванием и болезненными ощущениями.
[28]
Ранние формы рака желудка
Японское общество эндоскопистов (1962) предложило классификацию ранних форм рака желудка («Early gastric cancer»), под которыми подразумеваются карциномы, локализующиеся в слизистой оболочке и подслизистом слое, независимо от площади их распространения, наличия метастазов в регионарных лимфатических узлах и гистогенеза. На этой ранней стадии рак желудка может оставаться в течение до 8 лет, после чего инфильтрация начинает проникать в глубину. Послеоперационная 5-летняя выживаемость при карциномах слизистой оболочки составляет 100%, при подслизистых поражениях – до 83%.
Локализуются чаще всего на малой кривизне и в средней 1/3 желудка (50%). Эндоскопически и при биопсии установить диагноз очень тяжело, можно лишь заподозрить раннюю форму рака. Для установления диагноза необходимо иссечение слизистой с последующим гистологическим исследованием.
Согласно классификации, различают три типа раннего рака желудка:
- I тип – выступающий (protruded type);
- II тип – поверхностный (superficial type), подразделяющийся на подтипы:
- приподнятый (elevated type),
- плоский (flat type),
- вдавленный (depressed type),
- III тип – углублённый (excavated type).
К типу I (выступающему раку) относятся экзофитные полиповидные новообразования размером 0,5-2,0 см с невыраженной или короткой ножкой, широким основанием, плоской или втянутой верхушкой. Их окраска обычно ярче окраски окружающей слизистой оболочки, что в определенной степени обусловлено кровоизлияниями и изъязвлениями. При инструментальной «пальпации» и биопсии возникает кровоточивость. Новообразование обычно смещается вместе со слизистой оболочкой относительно подлежащих тканей.
Подтип IIа (приподнятый рак) представляет собой поверхностное образование, возвышающееся на 3-5 мм над поверхностью слизистой оболочки в виде плато, часто имеющее геморрагии, участки некрозов и углублений. Этот подтип встречается редко (до 4%). Чаще опухоли имеют углубление в центре и выбухание по краям. Окраска опухоли мало отличается от окраски окружающей слизистой, в связи с чем может быть не обнаружена. Для лучшей визуализации необходимо прокрашивание индигокармином.
Подтип IIb (плоский рак) представляется в виде уплотнённого участка слизистой оболочки округлой формы, лишённого типичного рельефа слизистой оболочки, ригидного при инструментальной пальпации. Зона обесцвечивания очерчивает область поражения. Этот тип встречается реже всего, вероятно из-за сложности его диагностирования.
Подтип IIс (вдавленный рак) характеризуется визуально чётко очерченными плоскими эрозивными полями, располагающимися на 5 мм ниже уровня слизистой оболочки, имеющими неровные, хорошо отграниченные края. В очаге поражения отсутствует блеск, характерный для слизистой оболочки, вследствие чего он приобретает вид изъеденного молью. В области углубления обнаруживают участки интактной слизистой оболочки в виде островков и неровных выступов. Основание нередко кровоточащее. Окружающие складки «застывшие», конвергируют по направлению к опухоли в виде лучей.
Тип III (углублённый (подрытый) рак) – редкая форма, не отличимая при эндоскопическом исследовании от пептической язвы. Представляет собой дефект слизистой оболочки диаметром до 1-3 см с неоднородно утолщёнными ригидными краями, выступающими над поверхностью слизистой оболочки, и неровным дном, глубина которого может быть более 5 мм. Этот тип чаще встречается не в чистом виде, а в сочетании с другими.
К ранним формам рака, кроме описанных выше, относят начальный рак в полипе и малигнизированные хронические язвы.
Метастазы раннего рака при его локализации в слизистой оболочке встречаются редко. Их частота всё же может достигать 5-10%, а при локализации злокачественной инфильтрации в подслизистом слое – до 20%. В определении частоты метастазов и прогноза болезни имеет значение размер опухоли. Диаметр поражения при ранних формах рака желудка обычно не превышает 2 см. Однако описаны очаги значительно бьльших размеров. Опухоли диаметром менее 2 см, как правило, операбельны.
Визуальная диагностика ранних форм рака желудка и дифференциальная диагностика их с доброкачественными полипами и язвами очень трудна в связи с отсутствием типичных эндоскопических признаков. Для правильной и своевременной диагностики необходимо применение дополнительных эндоскопических методик (биопсия, хромогастроскопия).
[29], [30]
Источник
