Обследование при язвенной болезни желудка и 12 перстной кишки

Осложнения заболеваний можно предупредить. Своевременная диагностика язвы желудка поможет избежать таких тяжелых состояний, как перфорация желудочной стенки и пенетрация дефекта слизистой в соседние органы брюшной полости. Медиками применяются объективные, лабораторные и инструментальные методы обследования при язвенной болезни. В комплексе они дают широкую и точную картину патологии, а также помогают назначить адекватное и грамотное лечение.
Показания к диагностике
- Болевые ощущения в эпигастральной области, которые распространяются на грудную клетку и спину.
- Боль, которая возникает после еды — при язвенном дефекте, и натощак («голодные боли») — при язве 12-перстной кишки.
- Диспептические явления, такие как отрыжка кислым содержимым, тошнотворное ощущение, оканчивающееся рвотой. Последняя приносит облегчение пациенту.
- Стремительное похудение без объективных причин.
Вернуться к оглавлению
Что включают диагностические процедуры?
Сбор анамнеза
Первично пациент с язвенной болезнью желудка или двенадцатиперстной кишки попадает к доктору общей практики. Врач опрашивает больного на предмет присутствия болевых ощущений, их характера, периодичности и локализации. Пациент рассказывает про диспептические проявления (изжога, отрыжка, тошнота). Больной может жаловаться на обнаружение в рвотных массах и испражнениях примесей крови, изменение их цвета вплоть до черного.
К этой симптоматике, вследствие кровопотери, часто присоединяется нарушение общего состояния: слабость, тахикардия, головокружение и постоянная жажда.
Вернуться к оглавлению
Первичный осмотр
 Предварительный диагноз ставится только при осмотре и сборе анамнеза.
Предварительный диагноз ставится только при осмотре и сборе анамнеза.
Клиническая картина свидетельствует о беспокойном поведении, апатичности, сонливости или, наоборот, возбужденном состоянии. При поверхностной и глубокой пальпации живота отмечается мышечный дефанс — напряжение брюшной стенки вследствие обострения болевых ощущений при механическом воздействии пальцами доктора, изменение выражение лица пациента (гримаса боли). Может быть повышение ЧСС. Порой диагностика язвенной болезни проводится с помощью ректального обследования, когда пальцем определяют наличие крови в прямой кишке.
Вернуться к оглавлению
Лабораторное диагностирование
Методы исследования включают:
- Общий анализ крови — определение количества гемоглобина, гематокрита, красных кровяных телец.
- ОАМ.
- Биохимию крови. Показывает уровень белка с фракциями, аланинаминотрансферазы, аспартатаминотрансферазы, других ферментов, билирубина, мочевины, креатинина, холестерина.
- Анализ на определение группы крови и резус-фактора. Измеряют свертываемость.
- Исследование каловых масс.
- Уреазный тест.
Вернуться к оглавлению
Анализ крови
 Результаты зависят от периода, осложнений.
Результаты зависят от периода, осложнений.
В этом лабораторном исследовании доктора прежде всего интересуют показатели красного кровяного ростка. Язва желудка проявляется изменениями:
- Повышается количество эритроцитов и гемоглобина, если вследствие кровотечения организм в аварийном режиме начинает продуцировать большее количество этих клеток и молекул. Понижается оно, когда при наступлении стадии декомпенсации костный мозг не справляется с кровопотерей через язву, не успевая заместить ее новыми клеточными структурами.
- Наблюдается рост лейкоцитов по причине протекания воспалительного процесса желудочно-кишечного тракта.
- Повышается скорость оседания эритроцитов.
Вернуться к оглавлению
Общий анализ мочи
Результат этого лабораторного исследования не является показательным, поскольку при заболеваниях ЖКТ в мочевом осадке может выявляться незначительное повышение лейкоцитов. Но в целом при язвенном дефекте слизистой оболочки желудка и 12-перстной кишки моча будет без изменений. Присутствие в ней крови или песка свидетельствует о сопутствующих заболеваниях.
Вернуться к оглавлению
Анализы кала
Кровянистые выделения в испражнениях, которые не может заметить человеческий глаз, определяют с помощью реакции Грегерсена. Это быстрый тест с использованием бензидина, который сигнализирует о присутствии в кале скрытой крови. Для более точных результатов до получения испражнений не рекомендуется делать клизму или принимать слабительные препараты. А также существуют определенные предостережения относительно диеты пациента в этот период.
Вернуться к оглавлению
Определение бактерии Хеликобактер в желудке
 Очень коварная и вредоносная бактерия для жкт.
Очень коварная и вредоносная бактерия для жкт.
С этой целью используют уреазный тест. Пациенты выдыхают в специальный аппарат, который анализирует газовый состав воздуха. Повышение уровня аммиака в выдыхаемой смеси свидетельствует о присутствии бактерии Хеликобактер пилори. При выполнении теста часто оказываются ложноположительные результаты, поэтому считать его объективным не следует. Требуется подтверждение диагноза с помощью других лабораторных и инструментальных методик.
Вернуться к оглавлению
Измерение желудочной секреции
Водородный показатель (рН) желудка измеряется на протяжении суток. Проводится он с помощью введения в организм специфических химических веществ, стимулирующих желудочную секрецию. Аппаратура регистрирует повышение уровня соляной кислоты при размещении язв в пилорическом отделе желудка или в 12-перстной кишке (ДПК). Секреция нормальная или сниженная выявляется при поражении тела и субкардиальной желудочной поверхности.
Вернуться к оглавлению
Инструментальная диагностика
Проводятся УЗИ передней брюшной стенки, рентгенография и электрокардиография. Золотым стандартом для установки диагноза «ЯБЖ и ДПК» является ФГДС (эзофагогастродуоденоскопия) со взятием биоптата слизистых оболочек ЖКТ. Клеточный материал отвозится в лабораторию, где определяется, есть ли дисплазия (перерождение клеток), и устанавливается степень угрозы перехода язвенного дефекта в карциному.
Вернуться к оглавлению
ФГДС, как наиболее информативный метод
Эзофагогастродуоденоскопия помогает подтвердить присутствие язвы, а также определить ее локализацию в желудке и ДПК, глубину дефекта, его форму и размеры. При взятии биопсии слизистой стенки и дальнейшем ее микроскопическом исследовании доктора могут установить риск перехода язвы в злокачественную опухоль желудка или ДПК. Этот диагностический прием является золотым стандартом для определения диагноза язвенной болезни.
Вернуться к оглавлению
Обзорная рентгенография
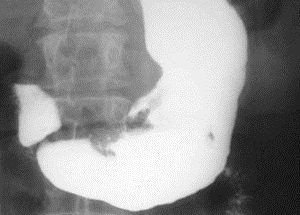 Очень информативный метод диагностики.
Очень информативный метод диагностики.
Поскольку рентген имеет определенное негативное влияние на организм и существует много альтернативных инструментальных методик, он применяется редко. С помощью рентгенографии определяется степень сужения пилорического отдела при язвах, успевших зарубцеваться, а также конвергенция складок желудка. На снимке видны симптомы ниши и песочных часов. А также рентген помогает дифференцировать язвенный дефект с интерстициальной формой раковой опухоли.
Вернуться к оглавлению
Дифференциальный анализ
Современные методы диагностики язвенной болезни помогают дифференцировать ее с синдромом Меллори-Вейса (при эндоскопии наблюдаются разрывы слизистой пищевода) и геморрагическим гастритом, при котором отсутствует язвенный дефект, отечность и гиперемия слизистых. Дифференциальный диагноз проводят с кровотечениями из варикозно расширенных вен пищевода и желудка, а также с 4 стадией рака ЖКТ на этапе распада.
Источник
На чтение 5 мин. Опубликовано 06.05.2020
Современные методы диагностики язвы желудка и двенадцатиперстной кишки позволяют выявить это заболевание за одно посещение клиники. Эндоскопические и неинвазивные методики, включая лабораторные, помогают с высокой точностью установить факт наличия язвенных дефектов, оценить секреторную функцию желудка, а также определить инфицирование Helicobacter pylori и другие возможные причины болезни.
Helicobacter pylori
Анализ этой информации открывает возможности для полноценного и грамотного лечения.
Основные диагностические методики
В клинической практике для диагностики язвенной болезни применяют следующие методы:
- гастроскопия (фиброгастродуоденоскопия, ФГДС) с биопсией из краев язвы;
- дыхательный тест на H. pylori;
- определение антител класса IgG к H. pylori в сыворотке крови;
- контрастная рентгенография верхних отделов ЖКТ с бариевой взвесью.
Эндоскопическое исследование
«Золотой стандарт» диагностики язвы желудка и 12-перстной кишки – гастродуоденоскопия. Во время процедуры врач визуально оценивает состояние слизистой оболочки верхних отделов желудочно-кишечного тракта и по необходимости забирает материал для гистологического исследования.
Все манипуляции проводятся с помощью специальной гибкой трубки, снабженной видеокамерой и осветительным прибором – эндоскопом.
Подготовка к гастроскопии достаточно проста:
- вечером накануне исследования разрешается легкий ужин без жирных, острых и жареных блюд;
- ФГДС проводится натощак, поэтому завтракать перед процедурой нельзя;
- утром разрешено почистить зубы и выпить стакан воды.
Длительность эндоскопического исследования составляет не более 5-7 минут. Несмотря на то, что процедура проводится под местной анестезией корня языка и глотки, она все равно сопровождается выраженным дискомфортом. Чтобы максимально смягчить рвотный рефлекс, следует глубоко дышать и постараться отвлечься от эндоскопической трубки.
Язва желудка
Биопсия желудка позволяет определить характер патологического процесса, выявить H. pylori и, что самое главное, исключить злокачественный характер язвы.
Дыхательный тест
Современный метод неинвазивной экспресс-диагностики инфекции H. pylori. Порядок процедуры следующий:
- Пациенту дается стакан апельсинового сока (или любого другого кислого напитка).
- Спустя 5 минут осуществляется сбор выдыхаемого воздуха.
- Пациент выпивает раствор, содержащий карбамид на основе радиоактивного изотопа углерода – 13С.
- Через 30 минут выдыхаемый воздух собирается повторно.
В обоих образцах воздуха анализируется соотношение двух модификаций углекислого газа – 12CO2, который образуется в ходе естественных обменных процессов, и 13CO2 – продукта распада карбамида под действием ферментов хеликобактер.
Если уровень «радиоактивной» углекислоты выше «нормальной», то это указывает на инфекцию H. pylori – бактерии, ответственной за более чем 90% случаев язвенной болезни. Тем не менее, следует учитывать, что положительные результаты дыхательного теста не являются 100% подтверждением этого заболевания.
Диагностика язвы по крови
Многие коммерческие лаборатории предлагают диагностику инфекции хеликобактер пилори по анализу крови. Сущность методики состоит в определении уровня антител класса IgG, вырабатываемых иммунной системой в ответ на компоненты клеточной мембраны возбудителя.
Подобные анализы обладают еще меньшей чувствительностью и специфичностью, чем дыхательный тест, поскольку:
- хеликобактер – широко распространенный микроорганизм;
- эта бактерия ответственна за развитие не только язвы, но и хронического гастрита;
- у многих людей инфекция H. pylori протекает бессимптомно;
- положительные результаты анализа не позволяют однозначно утверждать о наличии язвенной болезни у конкретного пациента.
Рентгенологическое исследование
Сегодня этот метод применяется исключительно редко, поскольку рентгенография, в отличие от гастроскопии, не позволяет оценить структуру язвенных дефектов и, что намного важнее, не дает возможности взять биопсию.
На обычных рентгеновских снимках верхние отделы пищеварительного тракта практически не видны. Для их лучшей визуализации используют рентгеноконтрастное вещество, представляющее собой взвесь из сульфата бария. Пациенту выпивает эту взвесь, и через 30-40 минут делается контрольный снимок.
Язва будет видна как дефект контрастирования краев желудка.
Дифференциальная диагностика язвенной болезни
После комплексного обследования врач определяет, действительно ли пациент болен «обычной» язвенной болезнью, вызванной инфекцией H. pylori, или же под маской изъязвления слизистой скрывается другая, более редкая патология. В таблице представлены три основные патологии, с которыми нужно дифференцировать язву желудка после всех обследований.
| Заболевание | Сходства с ЯБЖ | Отличия от ЯБЖ |
| Рак желудка и другие злокачественные новообразования | Язвенный дефект, часто – хеликобактериоз и изменение желудочной секреции | Расположение язвы в атипичных местах желудка, злокачественные клетки в биоптате, нет ответа на стандартную противоязвенную и эрадикационную терапию, паранеопластические синдромы |
| Синдром Золлингера-Эллисона | Язвенный дефект, резко пониженная pH желудочного сока | Часто – множественные дефекты, слабый ответ на противоязвенную терапию, повышение уровня гастрина в крови (гипергастринемия) |
| Болезнь Крона | Изъязвления слизистой оболочки и признаки хронического воспаления | Преобладание щелевидных язв, поражение толстой и тонкой кишки, лихорадка, лимфоидный инфильтрат и гигантские клетки в биоптатах, приступообразное течение, лихорадка, внекишечные проявления (поражение суставов, кожи) |
Точная диагностика крайне важна для подбора наиболее эффективной терапии. Так, стандартные препараты для лечения язвы будут практически бесполезны в борьбе с болезнью Крона, поскольку это заболевание обусловлено не хеликобактериозом и гиперсекрецией соляной кислоты, а аутоиммунными причинами.
Источник
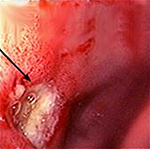
Язвенная болезнь 12-ти перстной кишки – это заболевание двенадцатиперстной кишки хронического рецидивирующего характера, сопровождающееся образованием дефекта в ее слизистой оболочке и расположенных под ней тканях. Проявляется сильными болями в левой эпигастральной области, возникающими через 3-4 часа после еды, приступами «голодных» и «ночных» болей, изжогой, отрыжкой кислотой, часто рвотой. Наиболее грозные осложнения – кровотечение, прободение язвы и ее злокачественное перерождение. Диагностика включает гастроскопию с биопсией, рентгенографию желудка, уреазный дыхательный тест. Основные направления лечения – эрадикация хелокобактерной инфекции, антацидная и гастропротективная терапия.
Общие сведения
Язвенная болезнь двенадцатиперстной кишки – это хроническое заболевание, характеризующееся возникновением язвенных дефектов слизистой ДПК. Протекает длительно, чередуя периоды ремиссии с обострениями. В отличие от эрозивных повреждений слизистой, язвы представляют собой более глубокие дефекты, проникающие в подслизистый слой стенки кишки. Язвенная болезнь двенадцатиперстной кишки встречается у 5-15% населения (статистика колеблется в зависимости от региона проживания), чаше встречается у мужчин. Язва двенадцатиперстной кишки в 4 раза более распространена, чем язва желудка.
Причины
 Современная теория развития язвенной болезни считает ключевым фактором в ее возникновении инфекционное поражение желудка и двенадцатиперстной кишки бактериями Helicobacter Pylori. Эта бактериальная культура высевается при бактериологическом исследовании желудочного содержимого у 95% больных с язвой двенадцатиперстной кишки и у 87% пациентов, страдающих язвенной болезнью желудка.
Современная теория развития язвенной болезни считает ключевым фактором в ее возникновении инфекционное поражение желудка и двенадцатиперстной кишки бактериями Helicobacter Pylori. Эта бактериальная культура высевается при бактериологическом исследовании желудочного содержимого у 95% больных с язвой двенадцатиперстной кишки и у 87% пациентов, страдающих язвенной болезнью желудка.
Однако инфицирование хеликобактериями не всегда приводит к развитию заболевания, в большинстве случаев имеет место бессимптомное носительство. Факторы, способствующие развитию язвенной болезни двенадцатиперстной кишки:
- алиментарные нарушения – неправильное, нерегулярное питание;
- частые стрессы;
- повышенная секреция желудочного сока и пониженная активность гастропротективных факторов (желудочных мукопротеинов и бикарбонатов);
- курение, в особенности натощак;
- продолжительный прием лекарственных препаратов, имеющих ульцерогенный (язвогенерирующий) эффект (чаще всего это препараты группы нестероидных противовоспалительных средств – анальгин, аспирин, диклофенак и др.);
- гастринпродуцирующая опухоль (гастринома).
Язвы двенадцатиперстной кишки, возникающие в результате приема лекарственных средств или сопутствующие гастриноме, являются симптоматическими и не входят в понятие язвенной болезни.
Классификация
Язвенная болезнь различается по локализации:
- ЯБ желудка (кардии, субкардиального отдела, тела желудка);
- пептическая пострезекционная язва пилорического канала (передней, задней стенки, малой или большой кривизны);
- язва двенадцатиперстной кишки (луковичная и постбульбарная);
- язва неуточненной локализации.
По клинической форме выделяют острую (впервые выявленную) и хроническую язвенную болезнь. По фазе выделяют периоды ремиссии, обострения (рецидив) и неполной ремиссии или затухающего обострения. Язвенная болезнь может протекать:
- латентно (без выраженной клиники),
- легко (с редкими рецидивами),
- среднетяжело (1-2 обострения в течение года)
- тяжело (с регулярными обострениями до 3х и более раз в год).
Непосредственно язва двенадцатиперстной кишки различается:
- По морфологической картине: острая или хроническая язва.
- По размеру: небольшого (до полусантиметра), среднего (до сантиметра), крупного (от одного до трех сантиметров) и гигантского (более трех сантиметров) размера.
Стадии развития язвы: активная, рубцующаяся, «красного» рубца и «белого» рубца. При сопутствующих функциональных нарушениях гастродуоденальной системы также отмечают их характер: нарушения моторной, эвакуаторной или секреторной функции.
Симптомы
У детей и лиц пожилого возраста течение язвенной болезни иногда практически бессимптомное либо с незначительными проявлениями. Такое течение чревато развитием тяжелых осложнений, таких как перфорация стенки ДПК с последующим перитонитом, скрытое кровотечение и анемия. Типичная клиническая картина язвенной болезни двенадцатиперстной кишки – это характерный болевой синдром.
Боль чаще всего умеренная, тупая. Выраженность боли зависит от тяжести заболевания. Локализация, как правило, с эпигастрии, под грудиной. Иногда боль может быть разлитой в верхней половине живота. Возникает зачастую ночью (в 1-2 часа) и после продолжительных периодов без приема пищи, когда желудок пуст. После приема пищи, молока, антацидных препаратов наступает облегчение. Но чаще всего боль возобновляется после эвакуации содержимого желудка.
Боль может возникать по несколько раз в день на протяжении нескольких дней (недель), после чего самостоятельно проходить. Однако с течением времени без должной терапии рецидивы учащаются, и интенсивность болевого синдрома увеличивается. Характерна сезонность рецидивов: обострения чаще возникают весной и осенью.
Осложнения
Основные осложнения язвы двенадцатиперстной кишки – это пенетрация, перфорация, кровотечение и сужение просвета кишки. Язвенное кровотечение возникает, когда патологический процесс затрагивает сосуды желудочной стенки. Кровотечение может быть скрытым и проявляться только нарастающей анемией, а может быть выраженным, кровь может обнаруживаться в рвоте и проявляться при дефекации (черный или с кровавыми прожилками кал). В некоторых случаях произвести остановку кровотечения можно в ходе эндоскопического исследования, когда источник кровотечения иногда удается прижечь. Если язва глубокая и кровотечение обильное – назначают хирургическое лечение, в остальных случаях лечат консервативно, корректируя железодефицит. При язвенном кровотечении пациентам прописан строгий голод, питание парентеральное.
 Перфорация язвы двенадцатиперстной кишки (как правило, передней стенки) приводит к проникновению ее содержимого в брюшную полость и воспалению брюшины – перитониту. При прободении стенки кишки обычно возникает резкая режуще-колющая боль в эпигастрии, которая быстро становится разлитой, усиливается при смене положения тела, глубоком дыхании. Определяются симптомы раздражения брюшины (Щеткина-Блюмберга) – при надавливании на брюшную стенку, а потом резком отпускании боль усиливается. Перитонит сопровождается гипертермией. Это – экстренное состояние, которое без должной медицинской помощи ведет к развитию шока и смерти. Перфорация язвы – это показание к срочному оперативному вмешательству.
Перфорация язвы двенадцатиперстной кишки (как правило, передней стенки) приводит к проникновению ее содержимого в брюшную полость и воспалению брюшины – перитониту. При прободении стенки кишки обычно возникает резкая режуще-колющая боль в эпигастрии, которая быстро становится разлитой, усиливается при смене положения тела, глубоком дыхании. Определяются симптомы раздражения брюшины (Щеткина-Блюмберга) – при надавливании на брюшную стенку, а потом резком отпускании боль усиливается. Перитонит сопровождается гипертермией. Это – экстренное состояние, которое без должной медицинской помощи ведет к развитию шока и смерти. Перфорация язвы – это показание к срочному оперативному вмешательству.
Пенетрация язвы – это глубокий дефект, поражающий стенку кишки с проникновением в смежные органы (печень или поджелудочную железу). Проявляется интенсивной болью колющего характера, которая может локализоваться в правом или левом подреберье, иррадиировать в спину в зависимости от месторасположения пенетрации. При изменении положения боль усиливается. Лечение в зависимости от тяжести консервативное, при отсутствии результата – оперативное.
Стеноз двенадцатиперстной кишки возникает при выраженном отеке изъязвленной слизистой или формировании рубца. При сужении просвета возникает непроходимость (полная или частичная) двенадцатиперстной кишки. Зачастую она характеризуется многократной рвотой. В рвотных массах определяется пища, принятая задолго до приступа. Также из симптоматики характерна тяжесть в желудке (переполнение), отсутствие стула, вздутие живота. Регулярная рвота способствует снижению массы тела и обменным нарушениям, связанным с недостаточностью питательных веществ. Чаще всего консервативное лечение ведет к уменьшению отечности стенок и расширению просвета, но при грубых рубцовых изменениях стеноз может приобрести постоянный характер и потребовать оперативного вмешательства.
Диагностика
 При опросе выявляется характер болевого синдрома, его связь с приемами пищи, сезонность приступов, сопутствующая симптоматика. Наиболее информативными методами диагностики являются:
При опросе выявляется характер болевого синдрома, его связь с приемами пищи, сезонность приступов, сопутствующая симптоматика. Наиболее информативными методами диагностики являются:
- Гастроскопия. Эндоскопическое исследование слизистых оболочек желудка и двенадцатиперстной кишки дает детальную информацию о локализации язвы и ее морфологических особенностях, выявляет кровотечение и рубцовые изменения. При ФГДС возможно произвести биопсию тканей желудка и ДПК для гистологического исследования.
- Рентген желудка. При рентгенологическом обследовании с контрастным веществом язвенная болезнь двенадцатиперстной кишки проявляется, как дефект стенки (бариевая смесь проникает в язву и это видно на рентгенограмме), обнаруживается стеноз кишки, перфорации и пенетрации язв.
- Выявление хеликобактерной инфекции. Для выявления инфицированности хеликобактериями применяют ПЦР-диагностику и уреазный дыхательный тест.
- Лабораторные методы. При лабораторном исследовании крови можно обнаружить признаки анемии, которая говорит о наличии внутреннего кровотечения. На скрытую кровь исследуют также каловые массы. При дуоденальном зондировании получают данные о состоянии среды ДПК.
Лечение язвенной болезни двенадцатиперстной кишки
Лечение язвы двенадцатиперстной кишки проводится строго по назначению врача-гастроэнтеролога, самолечение недопустимо в связи с тем, что самостоятельный прием препаратов, способствующих избавлению от боли ведет стуханию симптоматики и латентному развитию заболевания, что грозит осложнениями. Медикаментозная терапия язвенной болезни двенадцатиперстной кишки включает в себя меры по эрадикации Helicobacter и заживлению язвенных дефектов (чему способствует понижение кислотности желудочного сока).
- Для подавления хеликобактерной инфекции применяют антибиотики широкого спектра действия (метронидазол, амоксициллин, кларитромицин), проводят антибиотикотерапию с течение 10-14 дней.
- Для снижения секреторной деятельности желудка оптимальными препаратами являются ингибиторы протонной помпы – омепразол, эзомепразол, ланзопразол, рабепразол. С той же целью применяют средства, блокирующие Н2-гистаминовые рецепторы слизистой желудка: ранитидин, фамотидин. В качестве средств, понижающих кислотность желудочного содержимого, применяют антациды.
- Гелевые антациды с анестетиками эффективны и в качестве симптоматически препаратов – облегчают боль, обволакивая стенку кишки.
- Для защиты слизистой применяют гастропротективные средства: сукральфат, препараты висмута, мизопростол.
При неэффективности консервативного лечения или в случае развития опасных осложнений прибегают к оперативному лечению. Операция заключается в иссечении или ушивании язвы двенадцатиперстной кишки. При необходимости для понижения секреции проводят ваготомию.
Прогноз и профилактика
Меры профилактики развития язвенной болезни двенадцатиперстной кишки:
- своевременное выявление и лечение хеликобактерной инфекции;
- нормализация режима и характера питания;
- отказ от курения и злоупотребления алкоголем;
- контроль за принимаемыми лекарственными средствами;
- гармоничная психологическая обстановка, избегание стрессовых ситуаций.
Неосложненная язвенная болезнь при должном лечении и соблюдении рекомендаций по диете и образу жизни имеет благоприятный прогноз, при качественной эрадикации – заживление язв и излечение. Развитие осложнений при язвенной болезни утяжеляет течение и может вести к угрожающим жизни состояниям.
Источник
