Нижняя граница желудка у детей
Оглавление
- Показания к проведению гастроскопии и ограничения по возрасту
- Проведение процедуры
- Подготовка к процедуре
- Преимущества проведения диагностики в МЕДСИ
Гастроскопия детям назначается с целью исследования желудка, пищевода, а в некоторых случаях еще и двенадцатиперстной кишки. Проводится диагностика путем поэтапного визуального осмотра слизистых поверхностей верхнего отдела ЖКТ (желудочно-кишечного тракта). Обеспечить качественное обследование позволяет современное специализированное оборудование экспертного класса. Детская гастроскопия выполняется с использованием гибких эндоскопов, которые представляют собой подвижные трубки диаметром от 0,5 до 1,3 см.
В зависимости от применяемой технологии и объемов исследования различают 3 вида диагностики:
- ФГС. Стандартная фиброгастроскопия направлена на оценку состояния исключительно пищевода и полости желудка. Ее назначают в большинстве случаев для общей диагностики при подозрениях на различные заболевания верхнего отдела ЖКТ
- ФГДС. Фиброгастродуоденоскопия позволяет провести осмотр еще и двенадцатиперстной кишки
- ВЭГДС. Видеоэзофагогастродуоденоскопия представляет собой современный вариант проведения обследования. Он позволяет врачу зафиксировать все полученные данные на диске или флеш-накопителе, архивировать их, передать другим специалистам для совместного ведения пациента и постоянного контроля его состояния (в том числе для наблюдения в динамике, оценки эффективности проведенного ранее лечения, целесообразности применения различных препаратов и др.)
Показания к проведению гастроскопии и ограничения по возрасту
Основные показания к обследованию разделяют на плановые и экстренные. Первые определяются при наличии систематически повторяющихся симптомов заболеваний. Также плановая диагностика проводится при наблюдении за патологией, которая уже была обнаружена ранее.
Ее назначают при:
- Пороках развития желудочно-кишечного тракта
- Болях в животе
- Выявленных заболеваниях поджелудочной железы, желудка, желчевыводящих путей и иных органов
- Наличии новообразований в пищеводе, двенадцатиперстной кишке и др.
- Систематической рвоте или постоянном срыгивании (рефлюксе) у новорожденных
- Невозможности употребления пищи (ощущении комка в области пищевода)
- Отрыжке и изжоге
- Потере веса или недостаточной его прибавке
Экстренное обследование назначается при острых состояниях, которые требуют неотложного вмешательства с целью стабилизации состояния ребенка.
К ним относят:
- Желудочные кровотечения
- Подозрения на наличие в желудке или пищеводе посторонних предметов
- Пороки развития у новорожденных
- Острую кишечную непроходимость и др.
Важно! При наличии медицинских показаний гастроскопия желудка и иных органов может быть выполнена даже новорожденному ребенку. Обследование является относительно безопасным и при правильном проведении в условиях медицинского учреждения не наносит вреда даже самым маленьким пациентам.
При этом следует понимать, что диагностика является неприятной и может спровоцировать целый ряд болезненных ощущений. Это может стать причиной серьезного стресса у малыша. Поэтому назначать данное обследование тогда, когда имеются какие-либо альтернативы, не следует.
Детям до 3 лет гастроскопия обычно проводится под наркозом (в состоянии медикаментозного сна). Процедура проходит безболезненно и без выраженного дискомфорта. Обычно ребенок быстро забывает о ней. Это обусловлено тем, что во время обследования применяются специальные препараты, которые обеспечивают полное обезболивание и расслабление. При этом ребенок слышит все просьбы врача и может выполнять их.
Гастроскопия ребенку, которому уже исполнилось 3 года, и в более старшем возрасте может проводиться и без седации. Достаточно применить местную анестезию. Большая часть малышей хорошо переносит процедуру, не испытывая серьезных эмоциональных потрясений.
Важно! Особенности обследования в обязательном порядке согласуются с родителями или другими законными представителями маленького пациента. Врачи всегда готовы идти навстречу и подбирать подходящие варианты выполнения диагностики, чтобы достичь ее максимальной безопасности, эффективности и точности.
Проведение процедуры
Во время гастроскопии ребенок располагается на левом боку. Используемый для проведения процедуры гибкий эндоскоп максимально удобен и для врача, и для самого пациента, которому не приходится принимать особое положение (ротовое отверстие, глотка и пищевод должны располагаться на одной прямой). При этом все манипуляции становятся еще и менее травматичными даже для самых маленьких.
Перед введением конец гастроскопа сгибается. Это позволяет придать ему форму, которая на 100% соответствует изгибу ротоглотки. Прибор фиксируется в определенном положении с помощью специальных управляющих рычагов и вводится в глотку. После этого ребенок совершает простое глотательное движение. Благодаря ему нижний сфинктер глотки раскрывается и прибор погружается в пищевод.
О правильности введения можно судить по таким признакам, как отсутствие у ребенка кашля и свободное дыхание. Для облегчения прохождения гастроскопа по пищеводу и для получения высококачественного изображения под небольшим давлением в организм подается воздух. Его объем строго дозируется, что позволяет предотвратить сильное раздувание внутренних органов, провоцирующее не только неприятные ощущения, но и боль.
Обычно процедура занимает 15-20 минут. Благодаря этому сделать гастроскопию можно даже подвижному, активному ребенку. Родителям нужно лишь правильно подготовить чадо, рассказав ему о том, что манипуляции не являются болезненными и волноваться просто не о чем.
Подготовка к процедуре
Исследование проводится на голодный желудок. Ребенку не дают пищу за 8-12 часов до обследования. У младенцев время голодания не должно превышать 6 часов. Если гастроскопия детям проводится в экстренном порядке, вся съеденная пища предварительно удаляется с помощью зонда.
Важно! За 2-3 дня до плановой диагностики следует исключить из рациона ребенка продукты, которые тяжело перевариваются. Последний прием пищи должен состоять из легкоусвояемых продуктов, которые имеют жидкую или кашицеобразную форму.
Детей в сознательном возрасте обязательно следует настраивать на прохождение процедуры. Родителям необходимо объяснить маленьким пациентам важность диагностики, рассказать о том, что исследование поможет выявить болезнь и избавить от боли и иного дискомфорта.
Важно! За 30 минут до процедуры ребенку делают укол атропина. Дозировка всегда подбирается с учетом возраста. Родителям следует сообщить врачу о наличии у малыша врожденных или приобретенных патологий сердечно-сосудистой системы. При некоторых отклонениях атропин противопоказан.
Способ обезболивания также подбирается в соответствии с возрастом, индивидуальными особенностями пациента, тяжестью его состояния и видом диагностики (плановая или экстренная). Анестезия не используется при обследовании детей от рождения до 2 лет. Если гастроскопия требуется ребенку с 3 месяцев до 6 лет, целесообразно проводить ее под наркозом (седацией). Такое обследование является максимально безопасным.
Преимущества проведения диагностики в МЕДСИ
- Опытные врачи-эндоскописты. Наши специалисты повышают квалификацию, проходя обучение в России и за границей. Врачи работают аккуратно и точно
- Современное оборудование экспертного класса. Инновационные установки позволяют зафиксировать малейшие изменения в желудочно-кишечном тракте. Специалисты используют эндоскопическую технику последнего поколения с функцией узкоспектрального освещения и увеличительной эндоскопией
- Возможности для проведения комплексной диагностики. При необходимости одновременно могут выполняться гастроскопия и колоноскопия
- Комфортные условия выполнения процедуры. Наши специалисты аккуратны и внимательны по отношению ко всем пациентам. Они стараются сгладить любой дискомфорт, что позволяет даже самым маленьким легко перенести процедуру
- Возможности для диагностики во сне. Гастроскопия детям в нашей клинике проводится с использованием быстродействующих и безопасных препаратов. Они не наносят вреда организму маленьких пациентов, но устраняют все неприятные ощущения во время процедуры
Если вы хотите, чтобы гастроскопия ребенку в год или в другом возрасте была проведена в нашей клинике в Санкт-Петербурге, позвоните по номеру +7 (812) 336-33-33. Наш специалист запишет вас на диагностику в удобное время.
Источник
I. Расспрос
–
жалобы
-история настоящего заболевании
-история жизни больного
II. Осмотр
1.
Общий осмотр
:
-цвет кожных покровов (бледность,
желтушность)
–
состояние физического развития
(гипотрофия, истощение, паратрофия,
ожирение )
–
положение ребенка (обычное, вынужденное)
– выражение
страха, страдания на лице (признак боли
в животе)
2.
Осмотр полости
рта: цвет
слизистой оболочки;
– высыпания на
слизистой рта;
– состояние
миндалин , глотки;
–
состояние языка (размеры, окраска,
влажность, налеты, сосочки
языка,
«географический» язык).
3.
Осмотр живота:
-форма, величина, симметричность;
–
участие брюшной стенки в акте дыхания
;
– венозная сетка;
– симптом
«песочных часов» – видимая перистальтика
желудка;
– послеоперационные
рубцы;
– грыжи (пупочная,
белой линии, паховая )
– области живота

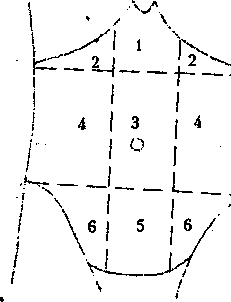
Рис.1.
Клиническая топография передней брюшной стенки:
1 – эпигастральная
область; 2 – области подреберий (правого
и левого);
3 – околопупочная
область; 4 – фланки (правый и левый);
5 – надлобковая
область; 6 – подвздошные области (правая
и левая)
Визуально линии
проводятся следующим образом:
-2 горизонтальные – по нижним краям 10
ребер с обеих сторон и между передними
верхними остями подвздошных костей;
-2 вертикальные линии – по наружным
краям прямой мышцы живота.
4.Осмотр ануса
: атрезия, зияние, трещины, изъязвления,
выпадение
прямой кишки.
III.
ПАЛЬПАЦИЯ ЖИВОТА
Так
как большинство детей, особенно при
первом осмотре, боятся пальпации,
необходимо вначале войти в контакт с
ребенком, отвлечь его внимание разговором,
игрушкой.
Положение
ребенка во время обследования:
– лежа на спине;
–
на плотной поверхности;
–
ноги обследуемый
должен согнуть
в тазобедренных и коленных суставах
примерно под углом 45 градусов;
–
руки ребенка – вдоль туловища;
-голова обследуемого – на плоской
поверхности
(не на подушке).
Все
эти правила необходимы для получения
достоверных результатов, так как при
описанном положении отсутствует
напряжение мышц живота,
что помогает врачу глубже проникнуть
к органам брюшной полости, хорошо их
ощутить и получить объективные данные.
В ряде случаев
пальпация проводится в специальном
положении ребенка:
–
на боку –
это сдвигает кишечник вниз и улучшает
доступ к пальпируемому органу (например,
при пальпации слепой кишки ребенка
иногда кладут на левую сторону);
–
стоя – в
этом положении иногда лучше ощущаются
увеличенные или смещенные вниз органы.
Если
ребенок стоит,
то врач и больной должны быть в удобном
для обоих положении:
-обследуемый высокий
– врач стоит
возле него с правой стороны;
–
невысокий больной
– врач сидит
или ставит его на стул.
Если
больной находится в горизонтальном
положении, врач располагается с правой
стороны ребенка, сидя (!) на стуле или на
краю кровати.
В
большинстве случаев применяется
бимануальный
метод пальпации,
при котором
живот пальпируется одной рукой, а вторая
рука поддерживает туловище на
противоположном месте со стороны спины
:
–
при исследовании органов, расположенных
в правой
половине
брюшной полости, левая
рука
располагается на пояснице справа и
осторожными движениями приближает
органы к
правой руке,
которой проводится пальпация;
–
при исследовании органов левой
половины
брюшной полости пальпация проводится
правой, иногда
левой рукой,
а на пояснице размещена вторая рука.
Пальпация проводится
в определенном порядке. Однако он
нарушается, если врач знает о болезненности
в каком-нибудь участке брюшной полости
– это место исследуется в последнюю
очередь.
В
большинстве случаев пальпация проводится
на фоне выдоха,
что расслабляет брюшной пресс. Иногда
следует попросить ребенка сделать
глубокий
вдох – это
сместит вниз в первую очередь печень,
и тогда органы брюшной полости будут
ощущаться лучше.
1.ПОВЕРХНОСТНАЯ ПАЛЬПАЦИЯ
выявляет: болезненность, гиперестезию
кожных покровов (зоны Захарьина – Геда)
Зоны
кожной гиперестезии,
определяемые при поверхностной пальпации,
закономерно появляются при многих
хронических заболеваниях органов
брюшной полости. При этом зоны кожной
гиперестезии могут появляться раньше
и держаться дольше по сравнению с другими
симптомами. Различают следующие зоны
гиперестезии (зоны
Захарьина – Геда):
Холедоходуоденальная
– правый
верхний квадрант (рис. 2) – зона,
ограниченная правой реберной дугой,
белой линией живота и линией, проходящей
через пупок, перпендикулярно белой
линии живота.
Эпигастральная
зона –
занимает эпигастрий (область живота
выше линии, соединяющей правую и левую
реберные дуги).
Зона
Шоффара
– расположена между белой линией живота
и биссектрисой правого верхнего квадранта
(рис. 3).
Панкреатическая
зона –
зона в виде полосы, занимающей мезогастрий.
Болевая
зона тела и хвоста поджелудочной железы
– занимает весь левый верхний крадрант
( рис.3).
Аппендикулярная
зона –
правый нижний квадрант (рис. 2)
Сигмальная
зона –
левый нижний квадрант (рис. 2).
Для
выявления повышенной чувствительности
может быть использован также метод
щипка или прикосновения кончиком иглы
на симметричных участках кожи живота.
Выявление зон гиперестезии у детей
младшего возраста (до 7 – 10 лет) не имеет
большого диагностического значения в
связи с неумением маленького ребенка
локализовать болевые ощущения.
При
поверхностной пальпации
может быть выявлена и мышечная
защита.
Клинический опыт показывает, что нет
мышечной защиты без болей, хотя и может
быть боль без мышечной защиты.
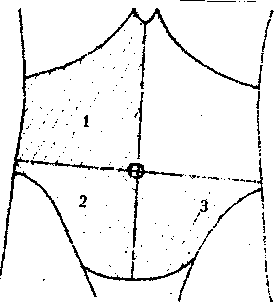
Рис.
2.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
1. Отделы брюшной полости Пальпация живота. Для правильного проведения пальпации живота ребенок должен лежать на спине со слегка согнутыми в тазобедренных и коленных суставах ногами и вытянутыми вдоль туловища руками. Врач садится справа от больного лицом к нему. Условными линиями брюшную полость делят на несколько областей. Двумя горизонтальными линиями, из которых одна соединяет 10-е ребра, а вторая – верхние ости подвздошных костей, брюшную полость делят на 3 отдела:
1) верхний – эпигастральная область;
2) средний – мезогастральная;
3) нижний – гипогастральная область.
Две параллельные вертикальные линии, проводимые по наружным краям прямых мышц живота, дополнительно делят живот на 9 областей:
1) в эпигастрии – правое и левое подреберья и собственно надчревный отдел;
2) в мезогастрии – правый и левый боковые отделы и пупочная область;
3) в гипогастрии – правый и левый подвздошные отделы и надлобковая область.
Подобное деление брюшной полости на отделы необходимо для того, чтобы, зная обычную локализацию внутренних органов, отнести найденные при пальпации изменения к конкретному органу.
2. Методика проведения пальпации. Пальпация желудка и кишечника Сначала проводится поверхностная, или ориентировочная, пальпация: рука пальпирующего кладется плашмя на переднюю брюшную стенку и ею проводится легкое поглаживание и незначительное надавливание брюшной стенки последовательно во всех областях. Поверхностная пальпация позволяет выявить напряжение брюшной стенки (defense muscalaire), локализацию болезненности, гиперстезию кожи (зоны Захарьина- Геда).
После ориентировочной пальпации переходят к глубокой топографической пальпации по Образцову-Стражеско. Принцип метода: пальпирующие пальцы, пользуясь расслаблением брюшной стенки при выдохе, глубоко проникают в брюшную полость (глубокая пальпация) так, чтобы исследуемый орган был прижат к задней брюшной стенке, и затем скользящими движениями обходят достигнутую поверхность органа (скользящая пальпация). Исследование органов должно проводиться всегда в строгой последовательности (методическая пальпация): начинают обычно с толстого кишечника (сигмовидная, нисходящая, слепая, восточная, поперечно-ободочная кишка); затем следует пальпация желудка, двенадцатиперстной кишки, поджелудочной железы, печени, селезенки, мезентериальных лимфатических узлов. Сигмовидная кишка пальпируется в левой подвздошной области, слепая кишка – в правой подвздошной области, поперечно-ободочная – по обе стороны от средней линии живота на 2-3 см выше или ниже пупка. Пальцы рук располагаются в указанной области перпендикулярно длиннику кишки. На выдохе больного медленно погружают пальцы в глубь брюшной полости до задней ее стенки, затем производят скользящее движение руки в направлении, перпендикулярном длиннику кишки, изнутри кнаружи (перекатывая пальцы через кишку). Ладонная поверхность руки должна быть обращена к центру. При прощупывании кишечника определяют его консистенцию, подвижность, эластичность, болезненность.
При воспалении червеобразного отростка (аппендиците) определяется болезненность в точках:
1) Мак-Бурнея – на границе между наружной и средней третями линии, соединяющей пупок с верхней передней остью правой подвздошной кости;
2) Ланца – на границе правой и средней трети линии, соединяющей передние верхние ости подвздошных костей.
Признаком воспаления или раздражения брюшины является симптом Щеткина- Блюмберга: при медленном надавливании рукой на живот больной почти не испытывает боли, острая боль появляется при быстром отнятии руки.
Пальпация желудка.
Начинают прощупывание непосредственно под мечевидным отростком и постепенно передвигают пальпирующую руку книзу. В ряде случаев несколько выше пупка удается соскользнуть с мягкой складки, являющейся большой кривизной желудка. Малая кривизна прощупывается редко – в верхних отделах эпигастральной области. Для определения большой кривизны желудка может применять перкуторная пальпация по Образцову, в результате которой определяется шум плеска. Больной лежит на спине, а исследующий четырьмя согнутыми пальцами правой руки, не отрывая их от передней поверхности брюшной стенки, производит толчкообразные удары. Левая рука исследующего фиксирует мышцы брюшного пресса у края конца грудины. Точки, хорошо передающиеся через стенку желудка, и содержащиеся в органе жидкость и воздух вызывают хорошо слышимый плеск.
При болезнях желудка пальпаторно определяется болезненность в эпигастральной области. Кроме того, вследствие отраженных явлений в процессе восприятия болевых ощущений с желудка выявляются болевые точки на коже:
1) в области поперечных отростков X- XII грудных позвонков (точки Боаса);
2) в области остистых отростков X- XII грудных позвонков (точка Оппенховского);
3) в области поперечных отростков III поясничного позвонка (точка Гербста).
Двенадцатиперстную кишку прощупывают следующим образом: поставив в несколько косое положение пальцы правой руки, сверху и справа вниз и влево пальпируют ниже края печени у наружного края правой прямой мышцы живота. При язвенной болезни двенадцатиперстная кишка может прощупываться в виде плотного болезненного тяжа. При пилоростенозе может пальпироваться привратник – в виде плотного веретенообразного подвижного образования длиной до 2- 4 см.
Источник
