Некроз в желудке что
Некроз кишечника – опасное для жизни состояние, которое характеризуется гибелью тканей стенки кишки. Оно может возникать как осложнение онкологического процесса, тяжелого воспаления, инфекции, кишечной непроходимости. У взрослых данная патология встречается редко, чаще всего при раке толстой кишки. Она зачастую сопровождается септическим шоком и неблагоприятным прогнозом.

Наш эксперт в этой сфере:
Главный хирург, онколог, эндоскопист
Позвонить врачу
При подозрении на некроз кишечника действовать нужно очень быстро, в противном случае больной может погибнуть. Хирурги в клинике Медицина 24/7 готовы в любое время суток оказать всю необходимую помощь в полном объеме.
Причины некроза кишечника
Одна из наиболее распространенных причин гибели стенки кишки – злокачественные опухоли. В частности, некроз может развиться как осложнение кишечной непроходимости в случае опухолевой обструкции или в результате сдавления кровеносных сосудов крупной опухолью. Некоторые химиопрепараты способны приводить к ишемии (недостаточному кровоснабжению) тканей стенки кишки за счет тромбоэмболических осложнений – состояний, при которых в кровеносных сосудах образуются тромбы, затем их фрагменты мигрируют в более мелкие сосуды и закупоривают их.
Другие причины, способные приводить к некрозу кишечника:
- Заболевания сердца, которые приводят к образованию тромбов: пороки, вызванные ревматизмом, инфаркт миокарда, нарушения сердечного ритма (чаще всего фибрилляция предсердий – мерцательная аритмия), эндокардит, кардиосклероз. Фрагмент тромба способен оторваться, мигрировать в мелкие сосуды кишечника и закупорить их – это состояние называется тромбоэмболией.
- Атеросклероз. Фрагмент атеросклеротической бляшки, как и тромба, способен переместиться в сосуды кишки и заблокировать их.
- Состояния, сопровождающиеся повышением давления в воротной вене, по которой кровь оттекает от кишечника к печени: гнойные процессы в брюшной полости, например, пилефлебит – гнойный тромбофлебит воротной вены, сепсис, травмы.
- Ущемленные грыжи, завороты кишки и другие механические причины, кишечная непроходимость.
- Травмы и тяжелые инфекции, которые сопровождаются поражением стенок кровеносных сосудов.
- Гиповолемический шок – состояние, при котором быстро уменьшается объем крови, например, в результате сильного кровотечения.
- Патологии системы кроветворения.
Симптомы
В процессе некроза в стенке кишечника происходит ряд патологических изменений. Клетки перестают получать необходимое количество кислорода и переходят на анаэробный метаболизм. Тем не менее, им по-прежнему не хватает энергии, чтобы обеспечить жизненно важные процессы. В итоге клетки набухают и разрушаются. В результате развивается воспаление, отек, еще больше ухудшается кровоснабжение тканей. Нарушается иммунологический барьер. Бактерии, которые обитают в кишечнике, токсины и продукты распада тканей попадают в брюшную полость, кровоток. Развивается интоксикация, системное воспаление – сепсис, происходит разрыв омертвевшей стенки кишки. Эти процессы приводят к фатальным последствиям.
Поначалу пациента беспокоят симптомы, вызванные основным заболеванием. Это могут быть такие проявления, как:
- Внезапная боль в животе, которая может быть разной интенсивности, зачастую очень сильная, схваткообразная.
- Дефанс – напряжение мышц живота.
- Рвота.
- Сильные позывы на дефекацию.
- Частый слабый или замедленный пульс, повышение или снижение артериального давления.
- Бледность, землистый цвет кожи.
- Вздутие живота.
- Диарея или, напротив, отсутствие стула, которое отмечалась в течение некоторого времени до возникновения симптомов.
- Примесь крови в стуле.
- Беспокойство, спутанность сознания.
При возникновении этих симптомов нужно как можно быстрее доставить больного в клинику. Если это произошло дома, необходимо сразу вызвать «скорую помощь».
После того как происходит собственно некроз кишки, состояние пациента несколько улучшается. Но это мнимое благополучие, на самом деле оно свидетельствует о смертельной опасности. Далее возникают симптомы перитонита (воспаления в брюшной полости), сепсиса (системного воспаления). Состояние больного резко ухудшается. У него угнетается сознание, падает артериальное давление, пульс становится слабым и частым, кожа становится бледной, землистой, черты лица заостренными. Прогноз сильно ухудшается, такого пациента уже очень сложно спасти.
Методы диагностики
Симптомы, предшествующие некрозу кишечника, бывают разными, они могут быть выражены в различной степени и являются неспецифичными. Зачастую установить правильный диагноз сложно, особенно если врач ранее редко сталкивался с такими состояниями. При этом действовать нужно быстро. В зависимости от того, сколько времени есть у врачей, и от возможностей конкретной клиники, могут быть назначены следующие методы диагностики:
- Компьютерная томография живота с внутривенным контрастированием.
- УЗИ с допплерографией.
- Рентгенография брюшной полости.
- Базовая метаболическая панель (биохимический анализ крови), газы артериальной крови.
- ЭКГ.
- Рентгенография грудной клетки.
Иногда правильный диагноз удается установить только во время диагностической лапароскопии – исследования, во время которого в операционной делают прокол в стенке брюшной полости и вводят специальный инструмент с видеокамерой – лапароскоп.
Лечение некроза кишечника
Единственный способ спасти пациента при некрозе кишечника – экстренное хирургическое вмешательство. Врачи должны максимально быстро стабилизировать жизненные показатели и доставить пациента в операционную. Иногда во время операции оказывается, что участок кишки пока еще не погиб, и у пациента нет перитонита. В таких случаях возможны разные варианты лечения, в зависимости от основного заболевания. Например, при тромбозах артерий, кровоснабжающих кишку, можно удалить тромб, выполнить ангиопластику или установить стент. При ущемленной грыже вплавляют ущемленный сегмент кишки и выполняют пластику.
Если хирург обнаружил признаки некроза, он должен удалить омертвевший участок кишки. После операции пациента помещают в палату реанимации. Здесь врачи контролируют его жизненные показатели, вводят обезболивающие препараты, антибиотики, лекарственные средства для нормализации работы сердечно-сосудистой и других систем, проводят инфузионную терапию.
Мы вам перезвоним
Оставьте свой номер телефона
Прогноз
Если не провести своевременное лечение, некроз кишечника в 100% случаев приводит к смерти. Но даже после операции пациент может погибнуть, возможны такие осложнения, как инфекции, сепсис, кишечная непроходимость. Многие пациенты погибают от осложнений, связанных с основным и сопутствующими заболеваниями. После хирургического удаления некротизированной части кишки опасность не уходит окончательно, и на плечи врачей ложится не менее сложная задача по дальнейшему ведению пациента. Высок риск инвалидизации.
В клинике Медицина 24/7 работают высококвалифицированные хирурги, реаниматологи и другие специалисты. Они оказывают помощь пациентам максимально оперативно, в соответствии с современными международными стандартами. В нашей клинике функционируют операционные и палаты реанимации, оборудованные наиболее современной аппаратурой. Благодаря всему этому мы можем помочь пациентам с различными тяжелыми, опасными патологиями, обеспечить наилучший прогноз.
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Источник
Перстневидноклеточный рак – термин, которым обозначают гистологический тип злокачественных опухолей. Чаще всего он встречается в желудке, иногда обнаруживается в молочной железе, кишечнике, легких, мочевом пузыре, поджелудочной железе.
Некоторые цифры и факты:
- На долю перстневидноклеточного рака приходится 8-30% от всех злокачественных опухолей желудка.
- Среди больных аденокарциномой на каждую женщину приходится примерно двое мужчин, при перстневидноклеточном раке это соотношение смещено в сторону женщин.
- Перстневидноклеточный рак встречается в более молодом возрасте по сравнению с другими типами рака в желудке. Средний возраст пациентов – 55-60 лет.
- Зачастую данный тип злокачественных опухолей диагностируют на поздних стадиях.
- Распространенность других типов злокачественных опухолей желудка во всем мире снижается, а перстневидно-клеточного рака – растет. Так, в 2000 году он стал встречаться в 10 раз чаще по сравнению с 1997 годом.
Почему этот тип опухолей желудка так называется?
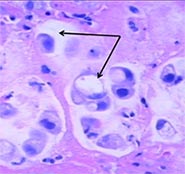
Этим термином обозначают гистологический тип опухоли. После окрашивания раковые клетки под микроскопом напоминают перстни. В центре клетки находится вакуоль (пузырек), заполненная муцином (слизью). Вокруг нее расположена тонкая полоска цитоплазмы, ядро тоже смещено на периферию.
Причины возникновения
Любой тип рака возникает из-за того, что в клетке происходят некоторые мутации, она перестает правильно реагировать на сигналы извне и начинает бесконтрольно размножаться. Изменения происходят в генах, которые контролируют размножение клеток, восстанавливают поврежденную ДНК, регулируют апоптоз (запрограммированную клеточную смерть). В каждом конкретном случае невозможно назвать точные причины, из-за которых произошли мутации, вызвавшие рак. Известны только факторы риска, повышающие вероятность развития онкологического заболевания.
Кто входит в группу повышенного риска?
Известно, что одним из главных факторов риска рака желудка является бактерия H. pylori. Она присутствует в организме примерно половины людей, как правило, заражение происходит еще в молодом возрасте. Чаще всего H. pylori не вызывает каких-либо проблем, но иногда провоцирует развитие хронического гастрита, язвенной болезни и злокачественных опухолей.
При перстневидноклеточном раке роль H. pylori неоднозначна. Зачастую опухоли развиваются у людей, в желудке которых не обнаруживается бактерия.
Роль других факторов риска злокачественных опухолей желудка, таких как курение, рацион с высоким содержанием соленой и копченой пищи, хронический гастрит, в отношении перстневидноклеточного рака изучена недостаточно.
В некоторых случаях заболевание развивается из-за наследственных мутаций (передаются от родителей детям) в гене CDH1. Могут играть роль соматические (не передающиеся по наследству) мутации в гене APC.
Симптомы
На ранних стадиях опухоль себя не проявляет, поэтому ее сложно диагностировать. По мере прогрессирования заболевания появляются некоторые симптомы:
- беспричинная потеря веса;
- снижение аппетита;
- дискомфорт в животе, обычно выше пупка;
- боли в животе;
- изжога;
- быстрое насыщение, ощущение «полного живота», даже если человек съел немного;
- тошнота;
- рвота, в некоторых случаях – с примесью крови;
- увеличение живота;
- бледность, слабость, головокружения, учащенное дыхание и пульс, – признаки анемии в результате внутреннего кровотечения;
- примесь крови в стуле.
Чаще всего эти симптомы свидетельствуют не об онкологическом заболевании, а о других патологиях, например, гастрите, язвенной болезни, вирусных инфекциях. Но вы не узнаете точно, пока не посетите врача и не проверитесь. Особенно должно насторожить, если эти симптомы сохраняются в течение длительного времени, усиливаются.
Стадии
Врачи-онкологи определяют стадию рака желудка в соответствии с международной системой TNM. Учитываются размеры опухоли и ее распространение в окружающие ткани (T), наличие очагов поражения в регионарных лимфоузлах (N), отдаленных метастазов (M).
В общих чертах классификация выглядит следующим образом:
- Стадия I – опухоль, которая находится в слизистой оболочке и не прорастает в более глубокие слои стенки органа. Опухолевые клетки могут распространяться в регионарные лимфатические узлы.
- Стадия II – опухоль, которая проросла в мышечный слой стенки желудка, с более широким вовлечением лимфатических узлов.
- Стадия III – опухоль, которая проросла через всю стенку желудка или распространилась на многие близлежащие лимфатические узлы.
- Стадия IV – имеются отдаленные метастазы.
Классификация заболевания
Одна из важных характеристик раковых опухолей – степень злокачественности. Она зависит от степени дифференцировки, то есть от того, насколько сильно изменились опухолевые клетки, насколько сильно они отличаются от нормальных. Чем ниже степень дифференцировки и выше степень злокачественности, тем агрессивнее будет вести себя рак, хуже прогноз.
И здесь с перстневидноклеточным раком желудка не всё так просто. В России его традиционно относят к агрессивным опухолям с плохим прогнозом. А японские эксперты отмечают, что результаты лечения обычно такие же, как в случае с другими типами рака желудка. С одной стороны, опухоль является низкодифференцированной, так как сильно отличается от нормальной ткани. В то же время, раковые клетки производят слизь, поэтому можно говорить, что их дифференцировка отчасти сохранена.
Перстневидноклеточный рак желудка относят к диффузным опухолям, так как он имеет тенденцию распространяться на большую часть органа. Злокачественные опухоли, связанные с мутациями в гене CDH1, называют наследственным диффузным раком желудка.
Методы диагностики
Обычно злокачественную опухоль обнаруживают с помощью гастроскопии – эндоскопического исследования желудка. Во время этой процедуры врач осматривает слизистую оболочку органа, находит патологически измененные участки и проводит биопсию – получает фрагмент подозрительной ткани, чтобы исследовать ее в лаборатории. Гастроскопию можно сочетать с ультразвуковой диагностикой – такое исследование называется эндоУЗИ. УЗ-датчик находится на конце эндоскопа, с помощь него изучают стенку желудка, окружающие ткани, лимфатические узлы.
Анемию и желудочное кровотечение помогают выявить общий анализ крови и анализ кала на скрытую кровь.
Для того чтобы обнаружить очаги рака за пределами желудка и оценить стадию рака, проводят компьютерную томографию, МРТ, ПЭТ-сканирование. Диагностическая лапароскопия помогает обнаружить очаги поражения в брюшине.
Лечение перстневидноклеточного рака желудка
В настоящее время ведутся дискуссии о том, должна ли отличаться тактика лечения, если по результатам биопсии в желудке диагностирована перстневидноклеточная опухоль. В России отдельных рекомендаций нет, лечение проводится в соответствии со стандартными рекомендациями для аденокарциномы желудка (в соответствии с «Практическими рекомендациями по лекарственному лечению рака желудка», версия 2018 года).
Лечебную тактику определяет врачебный консилиум (хирург-онколог, химиотерапевт, терапевт, врач-эндоскопист, анестезиолог), в зависимости от стадии опухоли и состояния пациента.
Хирургическое лечение
В случаях, когда опухоль является резектабельной, основным видом лечения является её хирургическое удаление. Обычно выполняют субтотальную резекцию (удаление верхней, большей частит органа) или гастрэктомию (удаление всего желудка). Одновременно удаляют близлежащие лимфатические узлы.
Такие вмешательства могут быть выполнены лапароскопически – без разреза, через проколы в стенке живота. При этом меньше травмируются ткани, минимальна кровопотеря, больной быстрее восстанавливается и возвращается к привычной жизни.
Химиотерапия
Если опухоль глубоко прорастает в стенку желудка, распространяется в лимфатические узлы или отличается высокой степенью злокачественности, показана адъювантная (послеоперационная) химиотерапия.
При более распространенном раке назначают периоперационную химиотерапию: три курса химиопрепаратов до хирургического лечения и еще три – после.
Применяют разные сочетания химиопрепаратов:
- XELOX – капецитабин + оксалиплатин;
- CF – цисплатин + фторурацил;
- ECF – эпирубицин + цисплатин + фторурацил;
- ECX – эпирубицин + цисплатин + капецитабин;
- EОХ – эпирубицин + оксалиплатин + капецитабин.
При раке с метастазами химиотерапия может стать основным методом лечения. Курс проводят в течение 18 недель с последующим наблюдением или до тех пор, пока опухоль не начинает снова прогрессировать.
Лучевая терапия
Лучевую терапию обычно проводят в сочетании с химиотерапией, такое лечение называется химиолучевым. Оно показано в следующих случаях:
- если во время операции не получилось удалить всю опухоль;
- если по результатам биопсии удаленной опухоли обнаружен позитивный край резекции (рядом с линией разреза есть раковые клетки, а значит, они могли остаться и в организме);
- если не получилось удалить нужное число лимфатических узлов.
Перстневидно-клеточные опухоли желудка плохо реагируют на химиотерапию и химиолучевую терапию, поэтому на поздних стадиях его очень сложно лечить. В Европейской клинике можно провести молекулярно-генетический анализ опухолевых клеток – это помогает подобрать наиболее эффективные препараты для конкретного пациента.
Таргетная терапия
Таргетные препараты воздействуют на определенные «молекулы-мишени», которые помогают раковым клеткам быстро размножаться и выживать. Если при раке желудка в клетках обнаружены определенные маркеры, может быть назначен таргетный препарат из группы ингибиторов HER2 – трастузумаб.
Восстановление и жизнь после лечения

Восстановительный период после удаления желудка протекает следующим образом:
- После операции пациенту устанавливают назогастральный зонд – тонкую трубку, один конец которой находится в желудке, а другой выходит из носа. Впоследствии ее удаляют.
- Пока больной не может принимать пищу самостоятельно, его питание осуществляется внутривенно.
- Примерно через неделю пациент полностью переходит на самостоятельное питание.
- Выписка из стационара осуществляется через 1-2 недели после вмешательства.
- Впоследствии нужно придерживаться диеты, рекомендованной врачом.
После того как лечение завершено, нужно периодически являться на осмотры к врачу и проходить обследования, придерживаться здорового образа жизни.
Осложнения
Серьезное осложнение перстневидноклеточного рака желудка – канцероматоз (раковое поражение) брюшины. При этом развивается асцит (скопление жидкости в животе), резко ухудшается состояние больного, прогноз, становится невозможным проведение активной противоопухолевой терапии.
Врачи в Европейской клинике имеют большой опыт лечения асцита у онкологических больных. Свяжитесь с нами, мы знаем, как помочь.
Рецидив, метастазы
Если при раке желудка обнаружены отдаленные метастазы, прогноз ухудшается. Такой рак нельзя удалить хирургическим путем, потому что очагов обычно много, они могут иметь очень мелкие размеры и находиться в разных органах. В таких случаях показано паллиативное и симптоматическое лечение. Врачи стараются максимально затормозить прогрессирование заболевания, продлить жизнь больного, избавить его от мучительных симптомов.
После успешного лечения рак может рецидивировать. Поэтому врач назначит регулярные осмотры и обследования.
Прогноз выживаемости
В общем при раке желудка прогноз пятилетней выживаемости на разных стадиях выглядит следующим образом:
- если рак не распространяется за пределы желудка – 68%;
- если опухоль распространилась в соседние органы или регионарные лимфоузлы – 31%;
- если обнаружены отдаленные метастазы рака – 5%.
Перстневидно-клеточные опухоли зачастую диагностируется на поздних стадиях и имеет неблагоприятный прогноз. В каждом конкретном случае этот вопрос нужно обсуждать с лечащим врачом-онкологом индивидуально.
Профилактика
Так как точные причины этого типа рака неизвестны, а факторы риска недостаточно хорошо изучены, то и специфических методов профилактики заболевания не существует. Для того чтобы снизить вероятность развития онкологических заболеваний, врачи рекомендуют в целом придерживаться здорового образа жизни:
- Ежедневно выполняйте физические упражнения.
- Старайтесь, чтобы в вашем рационе преобладали овощи и фрукты.
- Избегайте копченой и соленой пищи.
- Если вы курите – избавьтесь от вредной привычки.
- Поддерживайте здоровый вес.
Выявить злокачественную опухоль на ранних стадиях, пока еще нет симптомов, помогает скрининг. Людям из группы повышенного риска рекомендуется периодически проходить гастроскопию. Это исследование проводится в Европейской клинике. У нас его выполняют опытные врачи-специалисты на современном оборудовании экспертного класса.
Источник
