Методы ушивания перфоративных язв желудка
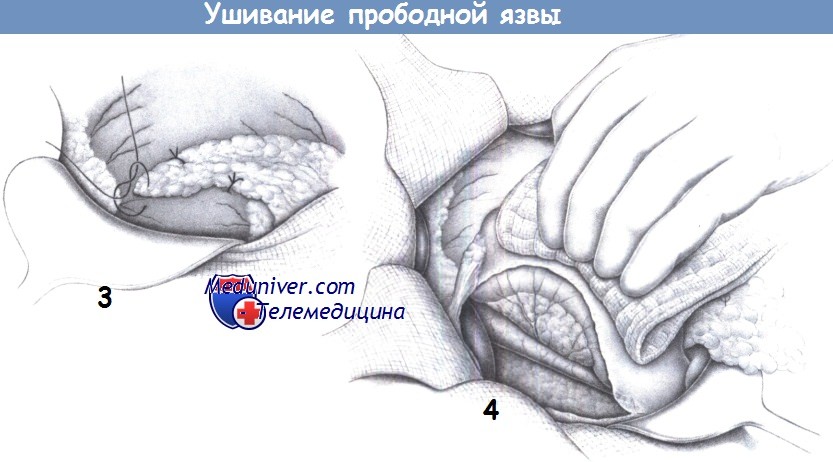
Этапы и техника ушивания перфоративной (прободной) язвы
а) Показания для ушивания прободной язвы:
– Абсолютные показания: подтвержденная прободная язва.
– Альтернативные операции: радикальное лечение язвенной болезни путем резекции желудка, особенно при при язвах желудка. Лапароскопическая операция.
б) Предоперационная подготовка:
– Предоперационные исследования: обзорная рентгенография органов брюшной полости, возможна эндоскопия.
– Подготовка пациента: назогастральный зонд, переливание жидкости и электролитов при перитоните, антибактериальная терапия.
в) Специфические риски, информированное согласие пациента:
– Необходимость сопутствующего лечения язвенной болезни (иначе риск рецидива может возрасти до 60%)
– Злокачественный процесс, сочетающийся с язвой желудка в 8% случаев
– Несостоятельность швов
– Повреждение желчного протока
– Внутрибрюшной абсцесс
– Нарушение эвакуации из желудка
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при ушивании прободной язвы. Верхнесрединная лапаротомия.
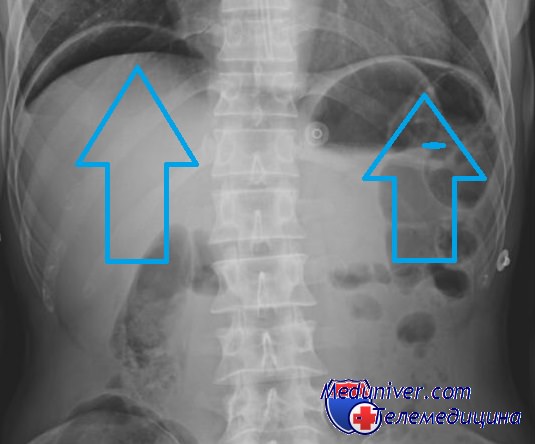 Рентгенография при перфорации полого органа – воздух под куполами диафрагмы
Рентгенография при перфорации полого органа – воздух под куполами диафрагмы
ж) Этапы ушивания прободной язвы:
– Иссечение язвы
– Ушивание язвы
– Перитонизация сальником
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Местоположение привратника соответствует границе между желудком и двенадцатиперстной кишкой, определяется в виде пальпируемого мышечного валика, здесь же видна поперечная вена.
– Наиболее часто прободение происходит в передней стенке постпилорической части двенадцатиперстной кишки.
– При недостаточном доступе к двенадцатиперстной кишке можно применить маневр Кохера.
– Предупреждение: помните о том, что в 8% случаев прободная язва желудка вызвана злокачественной опухолью: выполните биопсию и по возможности пошлите материал на гистологическое исследование.
– Если при лапаротомии не удается выявить язвенный дефект, исследуйте заднюю стенку желудка.
и) Меры при специфических осложнениях. При обширных (ампутирующих) язвах обычно требуется дистальная резекция желудка с реконструкцией по Бильроту I.
к) Послеоперационный уход после ушивания прободной язвы:
– Медицинский уход: удалите назогастральный зонд через 2-3 дня, если нет значительного заброса содержимого желудка. Назначьте антибиотики на 5 дней, если возможно, в соответствии с результатами посева. Назначьте антагонист Н2-рецепторов. Выполните эндоскопический контроль через 4-6 недель.
– Возобновление питания: маленькие глотки жидкости после удаления назогастрального зонда, затем питание жидкой пищей; твердая пища разрешается после первого стула.
– Функция кишечника: клизмы с 3-го дня, если нет самостоятельного стула.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника ушивания прободной язвы:
– Иссечение язвы
– Ушивание язвы
– Перитонизация сальником
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
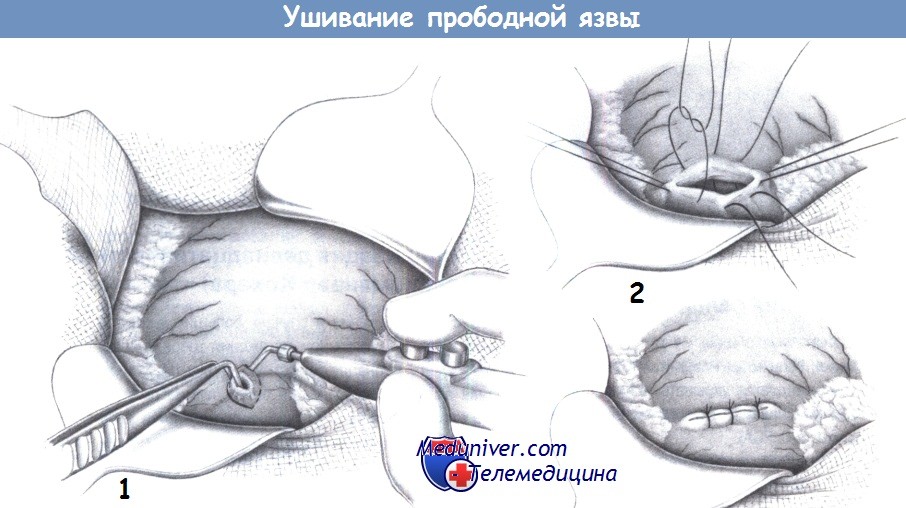
1. Иссечение язвы. Прободные язвы двенадцатиперстной кишки и небольшие препилорические язвы без признаков злокачественности можно ушивать без иссечения. Язвы желудка или язвы, подозрительные с точки зрения злокачественности, необходимо полностью иссекать. Если есть сомнение, может быть выполнено клиновидное иссечение.
Иссечение необходимо для установки патологоанатомического диагноза, а также для подготовки к пилоропластике при интрапилорической локализации. Выполняется иссечение скальпелем или диатермией, и должно учитывать возможность ушивания. При интрапилорических язвах следует выполнять частичную пилоропластику, включающую продольное иссечение и поперечное ушивание.
2. Ушивание язвы. Ушивание язвы выполняется глубокими отдельными швами (2-0 PGA) между двумя швами-держалками. Расстояние между швами и отступ от краев дефекта должен составлять 0,6-0,8 см. Обычно достаточно трех или четырех отдельных швов.

3. Перитонизация сальником. Если ткань, захватываемая в швы, не дает им достаточной поддержки, а также, если швы находятся под натяжением в хрупкой ткани, рекомендуется укрывать линию швов прядью сальника, которая фиксируется к передней стенке желудка отдельными швами (2-0 PGA).
4. Мобилизация двенадцатиперстной кишки (маневр Кохера). Чтобы снять натяжение в случаях больших дефектов передней стенки и при значительном натяжении швов рекомендуется мобилизовать двенадцатиперстную кишку по Кохеру. Если прободная язва распространяется более чем на половину окружности кишки (то есть, в случае «ампутирующей язвы»), то после резекции антрального отдела и привратника рекомендуется гастродуоденостомия по Бильроту I.
5. Видео урок ушивания перфоративной (прободной) язвы вы найдете здесь.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
– Также рекомендуем “Этапы и техника ушивания кровоточащей язвы”
Оглавление темы “Техника операций в хирургии”:
- Этапы и техника хиатопластики Лорта-Жакоба при грыже пищеводного отверстия диафрагмы
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
- Этапы и техника лапароскопической фундопликации
- Этапы и техника кардиомиотомии Готтштейна-Геллера при ахалазии
- Этапы и техника чрескожной эндоскопической гастростомии
- Этапы и техника гастростомии по Витцелю
- Этапы и техника ушивания перфоративной (прободной) язвы
- Этапы и техника ушивания кровоточащей язвы
- Этапы и техника гастроеюностомии
- Этапы и техника пилоропластики по Гейнеке-Микуличу, Финнею, Джабулею
Источник
В 1892 г. Хойснер ушил прободную язву желудка.
Прободение – абсолютное показание к оперативному вмешательству. Можно произвести резекцию желудка, можно ограничиться ушиванием. Ушивание – это паллиативная операция. Производится при:
1) коротком язвенном анамнезе;
2) в молодом возрасте;
3) при тяжелом общем состоянии;
4) если с момента прободения прошло более 6 ч (нельзя выполнить ре-зекцию, т. к. из-за перитонита брюшина утрачивает способность склеиваться).
Следует учитывать, что отверстие локализуется чаще в области малой кривизны. Если погружать его в складку, то она не должна суживать пилори-ческое отверстие. Линия шва проходит перпендикулярно основанию желудка.
Используют:
1. Наложение 2-х-рядного шва:
– шов Шмидена, шов Ламбера;
– шов Ламбера, шов Ламбера.
2. Тампонада сальником по Оппелю-Поликарпову.
Техника операции
Брюшную полость вскрывают верхним срединным разрезом. Излив-шееся желудочное содержимое удаляют марлевыми салфетками или аспи-ратором. Затем приступают к осмотру желудка и 12-перстной кишки. Об-наружив место прободения, область расположения язвы ограничивают марлевыми салфетками. Перфорационное отверстие зашивают 2-мя ряда-ми серозно-мышечных швов (или сначала накладывают шов Шмидена, по-верх которого накладывают шов Ламбера).
Во избежание сужения просвета пилорического отдела желудка или 12-перстной кишки следует ушивать прободное отверстие так, чтобы ли-ния швов располагалась поперечно по отношению к оси органа. При завя-зывании швов края язвы инвагинируют. К ушитой язве подвязывают или подшивают сальник на ножке. Ушивание прободного отверстия при каллезных язвах сопровождается иногда большими трудностями. В таких случаях можно с успехом приме-нить пластику прободного отверстия сальником на ножке (В. А. Оппель, М. А. Подгорбунский, Н. П. Поликарпов). Для этого прободное отверстие временно прикрывают салфеткой. Затем берут участок сальника на ножке, равный по толщине диаметру прободного отверстия, и прошивают у сво-бодного конца 2-мя кетгутовыми нитями. Концы нитей проводят через прободное отверстие и прошивают ими стенку желудка изнутри кнаружи, отступя на 1-2 см от края отверстия с одной и другой стороны. При натя-гивании нитей сальник погружается в просвет желудка и тампонирует прободное отверстие. Концы нитей завязывают, а по краям язвы наклады-вают дополнительные узловые швы с захватыванием сальника.
3.3 Гастроэнтеростомия. Показания, способы, техника. Понятие о по-рочном круге. Критическая оценка данного оперативного вмешательства
Гастроэнтеростомия – наложение соустья между желудком и петлей тонкой кишки. Существует 4 способа гастроэнтеростомии:
????передняя впередиободочная (gastroenterostomia antecolica anterior);
????задняя впередиободочная (gastroenterostomia antecolica posterior);
????передняяпозадиободочная(gastroenterostomia retrocolica anterior);
????задняяпозадиободочная(gastroenterostomia retrocolica posterior).
Чаще всего применяют переднюю впередиободочную и заднюю поза-диободочную гастроэнтеростомии, в виде исключения – переднюю поза-диободочную. В то же время заднюю впередиободочную гастроэнтеросто-мию практически не применяют.
Показания. Неоперабельный рак антрального отдела желудка, про-бодные язвы желудка и 12-перстной кишки (только в тех случаях, когда резекция противопоказана, а ушивание прободного отверстия может при-вести к сужению пилорической части желудка).
Операция Вельфлера-Николадони
Этот вид передней впередиободочной гастроэнтеростомии технически более прост, чем другие виды гастроэнтеростомий. Брюшную полость вскрывают верхним срединным разрезом. Длинную петлю тощей кишки, отступив примерно на 40-60 см от 12-перстно-тощекишечного изгиба (flexura duodenojejunalis), проводят впереди поперечной ободочной кишки к передней стенке желудка и укладывают так, чтобы отводящий конец ее был направлен в сторону привратника, а приводящий – ко дну желудка, т. е. изоперистальтически. Кишку и желудок по краям будущего анастомо-за сшивают шелковыми швами-держалками, между которыми накладыва-ют 1-й ряд узловых серозно-мышечных швов на протяжении 7-9 см. От-ступив 0,75 см от линии наложенного шва, параллельно ему скальпелем рассекают серозную и мышечную оболочки стенки кишки и желудка на протяжении 6-8 см. После этого на задние губы анастомоза через все слои стенки кишки и желудка накладывают непрерывный кетгутовый шов Муль-тановского, обладающий гемостатическими свойствами. Дойдя до угла ана-стомоза, нить захлестывают и переходят на передние губы анастомоза, кото-рые сшивают швом Шмидена со вколом иглы через всю стенку соустья со стороны слизистой оболочки. Необходимо, чтобы в каждый стежок кетгуто-вого шва была захвачена слизистая оболочка желудка и кишки. Начальную нить 2-го ряда швов задней стенки анастомоза связывают с конечной нитью 1-го ряда швов передней стенки анастомоза. После смены инструментов, салфеток и обработки рук накладывают 2-й ряд серозно-мышечных узловых швов. Для проверки проходимости анастомоза в его просвет пальцем вдавли-вают стенку кишки. Анастомоз должен пропускать 2 поперечных пальца.
После этой операции нередко возникает порочный круг (заброс желу-дочного содержимого в приводящую кишку). Для предупреждения разви-тия этого осложнения необходимо дополнительно накладывать энтеро-энтероанастомоз по Брауну (между приводящей и отводящей петлями на расстоянии 15-20 см от гастроэнтероанастомоза).
Операция Петерсена
Соустье между желудком и кишкой при этом виде задней позадиобо-дочной гастроэнтеростомии накладывают в продольном направлении по отношению к длинной оси желудка. При этом соустье длиной 5-7 см накла-дывают так, чтобы оно отстояло от большой кривизны у привратника на 2 см, а в направлении кардии на 4 см. Выполняют верхнюю срединную лапарото-мию. В рану выводят большой сальник вместе с поперечной ободочной киш-кой и оттягивают их кверху так, чтобы обнажить нижнюю поверхность бры-жейки поперечной ободочной кишки. Затем хирург пальцем захватывает на-чальную петлю тощей кишки у основания корня брыжейки слева от позво-ночника и извлекает ее в рану. В бессосудистом месте брыжейки поперечной ободочной кишки слева от средней ободочной артерии проводят вертикаль-ный разрез длиной 5-7 см. Заднюю стенку желудка вытягивают в виде кону-са и накладывают на нее мягкий кишечный жом в поперечном направлении по отношению к оси желудка. Такой же жом накладывают на петлю тонкой кишки на расстоянии 10 см от flexura duodenojejunalis. Начальную петлю кишки длиной 15-20 см фиксируют двумя швами-держалками в вертикаль-ном положении к оси желудка, приводящую петлю – ближе к малой кри-визне, отводящую – к большой. Между держалками накладывают узловые серозно-мышечные швы. В дальнейшем техника операции такая же, как и при переднем гастроэнтероанастомозе. Перед наложением узлового серозно-мышечного шва на переднюю полуокружность анастомоза снимают жомы. С целью предотвращения развития порочного круга приводящее колено кишки следует подшить к стенке желудка выше анастомоза рядом узловых серозно-мышечных швов. Анастомоз фиксируют в отверстии брыжейки поперечной ободочной кишки, подшивая рядом узловых шелковых швов край разреза брыжейки к стенке желудка вокруг анастомоза. Проходимость анастомоза проверяют так же, как и при передней гастроэнтеростомии.
Преимущества. Использование короткой петли для наложения ана-стомоза, а также фиксация приводящего колена кишки выше соустья пре-дупреждают образование порочного круга.
Источник
Среди всех осложнений язвенной болезни (ЯБ) желудка и двенадцатиперстной кишки перфорация язвы остается одним из наиболее тяжелых и опасных и требует немедленного оперативного лечения. Это осложнение возникает в среднем у 15% всех больных ЯБ, но именно оно является причиной смерти более 70% больных Я.Б. Почти у 70% больных перфорация язвы служит первым клиническим признаком ЯБ. В Европе перфорация язвы двенадцатиперстной кишки встречается в среднем у 7-10 человек, а язвы желудка – у 2-5 на 100 000 населения. Локализация перфоративного отверстия типична: на передней стенке луковицы – у 60% больных, в антральном и препилорическом отделах желудка – у 20%, на малой кривизне тела желудка – также у 20% больных. В 0,3-0,5% наблюдений встречаются множественные перфорации. Прободение хронических язв бывает в 10 раз чаще, чем острых [5-7, 14-20]. В Москве гастродуоденальные язвы встречаются у 5-7 человек, в Санкт-Петербурге – у 10 человек на 100 000 населения [3, 4].
По данным российских и международных когортных исследований, летальность за последние 30 лет не имеет тенденции к снижению и при перфорации язвы двенадцатиперстной кишки составляет 5-13%, при перфорации язвы желудка она в 2-3 раза выше. При ушивании перфоративной язвы (ПЯ) ее рецидив отмечается у 50-70% больных, а спустя 10 лет повторные операции производятся в 60% наблюдений и более из-за развития стеноза выходного отдела желудка, повторной перфорации, кровотечения или сочетания осложнений ЯБ [5-7, 14-20].
В последние годы отмечено увеличение числа людей, принимающих по различным причинам нестероидные противовоспалительные препараты (НПВП), которые дают ульцерогенный эффект (наступает примерно у 10% людей, принимающих эти лекарственные формы). В связи с этим многими исследователями у нас в стране и за рубежом отмечено, что возникновение перфорации язвы напрямую зависит от использования НПВП, повышающих ее риск в 6-8 раз. Многие исследователи стали относить возникновение острых НПВП-индуцированных гастродуоденальных язв к ЯБ, что привело к изменению статистических данных при перфорации язвы: 1) увеличилась заболеваемость ЯБ желудка и двенадцатиперстной кишки; 2) уменьшились показатели послеоперационной летальности, которые при перфорации острых язв несопоставимо ниже, чем при перфорации хронических; 3) значительно повысилась частота операций простого ушивания перфоративного отверстия в структуре оперативных пособий при ПЯ [12].
Мы располагаем непосредственными результатами лечения 646 больных ПЯ желудка и двенадцатиперстной кишки, находившихся в клинике за период 2004-2013 гг. 86,6% больных были доставлены в первые 4 ч от начала заболевания, что связано с выраженностью боли в животе. 90,6% больных были оперированы в течение первых 2-4 ч от момента госпитализации. Из оперативных способов лечения явно преобладало простое ушивание перфоративного отверстия – у 358 (55,5%) больных, остальным выполняли ваготомию различных видов – у 215 (33,3%), резекцию желудка – у 73 (11,2%) больных.
Ушивание перфоративного отверстия в язве – самая распространенная и простая операция, выполняемая в большинстве хирургических стационаров России. Она производится из срединной лапаротомии и сопровождается значительной травмой мягких тканей передней брюшной стенки. Всего из традиционного верхнесрединного разреза нами оперированы 166 (46,3%) больных. Мы выделяли следующие показания к ушиванию ПЯ из лапаротомного доступа: 1) локализация перфоративного отверстия в труднодоступном месте желудка или двенадцатиперстной кишки; 2) подозрение на малигнизацию язвы желудка; 3) наличие сопутствующих заболеваний и сердечно-легочной недостаточности, препятствующих наложению пневмоперитонеума; 4) выраженный спаечный процесс в брюшной полости; 5) давность прободения более 12 ч, наличие признаков гнойного перитонита; 6) тяжесть общего состояния больного (3-й и более высокие классы по шкале ASA).
Средняя длительность операции составила 62±2,5 мин, осложнения возникли у 35 (9,8%) больных. Средняя продолжительность нахождения в стационаре 9±1,1 дня.
Миниинвазивные оперативные вмешательства – перспективное направление в хирургии осложненной ЯБ, особенно перфорации язвы. Основными преимуществами таких операций являются малая травматичность, быстрая реабилитация больных, хороший косметический эффект. Лапароскопическое ушивание перфоративного отверстия выполнено в 30 наблюдениях (8,2% всех больных, которым ушивали ПЯ). Показаниями к этим операциям считали: 1) локализацию перфоративного отверстия на передней стенке двенадцатиперстной кишки и желудка; 2) небольшой размер язвенного дефекта (до 1 см); 3) наличие «немой» язвы; 4) отсутствие признаков перитонита, сопровождающегося паралитической кишечной непроходимостью; 5) отсутствие признаков других осложнений ЯБ (кровотечение, пенетрация, стеноз).
Длительность операции составила в среднем 90±5,3 мин, продолжительность пребывания больных в стационаре – в среднем 6±1,2 дня, осложнений в послеоперационном периоде у больных этой группы не зарегистрировано. При использовании лапароскопических технологий лечения гастродуоденальной ПЯ нами (совместно с д.м.н. В.Ю. Подшиваловым) были предложены модификации лапароскопических способов ушивания перфоративных гастродуоденальных язв, основанные на повышении надежности «ручного» шва. С этой целью разработаны и внедрены в практику новые инструменты, позволяющие производить три вида лапароскопического ушивания П.Я. Первый вид – ушивание с помощью устройства для наложения и затягивания экстракорпорального эндоскопического узла1. Методика отличается от традиционной упрощением этапа наложения швов и повышением надежности при их затягивании за счет использования созданного инструмента. Второй вид – наложение механического шва с использованием устройства и скобки2. Этой методике отдаем предпочтение в случае выявления острых ПЯ типа пробойника. В таких ситуациях отсутствуют грубые морфологические изменения в краях перфоративного отверстия, поэтому они легко стягиваются титановыми скобками.
С целью укрепления линии швов использовали разработанные инструменты для аппликации «заплат» из препарата тахокомб при бесшовных технологиях закрытия ПЯ3. В случае выявления перфорации хронической язвы (плотные, инфильтрированные края по данным до- или интраоперационной эндоскопии) предпочтение отдавали третьему виду операций – биэндоскопическому ушиванию перфоративного отверстия. Ее методика довольно широко известна и заключается в следующем: больному выполняют диагностическую видеолапароскопию, выявляют перфоративное отверстие в язве. Производят интраоперационную гастродуоденоскопию. Лапароскопическим зажимом выбирают свободную легко подвижную прядь большого сальника, которую подают без натяжения через перфоративное отверстие в просвет желудка или двенадцатиперстной кишки. Гастроскопическим фарцептом эту прядь удерживают в просвете органа. Со стороны брюшной полости выполняют последовательное наложение трех скобок: один конец скобки внедряют в фиксированную прядь большого сальника, второй конец скобки – в неизмененную стенку органа на расстоянии не менее 0,5 см от края перфоративного отверстия. Далее создают дупликатуру из той же пряди большого сальника аналогичным способом.
С использованием описанных технологий оперированы 22 (6%) больных. Эти методики позволили нам сохранить надежность «ручного» шва при лапароскопическом варианте его наложения и сократить длительность операции до 40-45 мин. Осложнений не было.
У 140 больных (39,1% всех больных, которым ушивали ПЯ) был использован конверсионный (лапароскопически-ассистированный) способ оперативного лечения прободных гастродуоденальных язв4 – сочетание видеолапароскопии для диагностики и санации брюшной полости и минилапаротомного доступа для ушивания перфоративного отверстия с помощью комплекта инструментов типа «Мини-ассистент». Под конверсионным (лапароскопически-ассистированным) способом мы подразумеваем плановый переход от одного вида доступа (лапароскопического) к другому (минилапаротомии). Впервые термин «конверсионный способ лечения ПЯ желудка и двенадцатиперстной кишки» ввели А.Е. Борисов и В.Ф. Архипов [2], поскольку он сочетает элементы видеолапароскопии и вмешательство из минилапаротомного доступа (конверсия при лапароскопической операции означает вынужденный переход к традиционной лапаротомии). В.М. Тимербулатов [11] и Э.Г. Абдуллаев [1] называют методику комбинированной, а М.И. Прудков [8] – видеоассистированной из минидоступа.
Средняя продолжительность подобной операции составила 53 мин, средняя длительность пребывания больных в стационаре – 6 койко-дней. У 1 (0,06%) больного на этапе освоения методики в послеоперационном периоде развился стеноз в зоне ушивания, что потребовало выполнения резекции желудка в раннем послеоперационном периоде.
Методика вмешательства заключалась в следующем. Операцию начинали с диагностической видеолапароскопии. При этом учитывали локализацию и размер перфоративного отверстия, распространенность перитонита. Далее уточняли проекцию перфорации язвы на переднюю брюшную стенку, осуществляли санацию и дренирование брюшной полости под контролем лапароскопии. Затем выполняли минилапаротомный разрез длиной 3-4 см в проекции перфорации язвы. После этого ушивали перфоративное отверстие, как правило, двухрядным швом, при необходимости с перитонизацией линии швов прядью сальника или пластиной тахокомб. Рану передней брюшной стенки ушивали наглухо.
Основными противопоказаниями к ушиванию ПЯ из минилапаротомного доступа являются:
– наличие распространенного фибринозно-гнойного перитонита с массивными плотными наложениями фибрина, выраженным парезом кишечника, необходимость гастроинтестинальной интубации;
– сочетание перфорации с другими осложнениями язвенной болезни;
– выраженная сердечно-легочная недостаточность.
Всем больным в послеоперационном периоде назначали комплексное лечение, включавшее антибактериальную и противоязвенную терапию, раннюю активизацию.
Миниинвазивные способы ушивания прободных язв не могут и не должны противопоставляться традиционному лапаротомному вмешательству, их необходимо использовать с учетом показаний и противопоказаний к каждому. Вместе с тем миниинвазивные операции являются достойной альтернативой традиционным открытым операциям, сочетают минимальный объем вмешательства с минимальным доступом, дают значительный экономический эффект при лечении и реабилитации больных этой группы [9, 10].
В 215 (33,3%) наблюдениях была выполнена ваготомия различных видов – над- и поддиафрагмальная стволовая, селективная (с антрумрезекцией или без нее), проксимальная селективная. Показаниями к их выполнению были длительный осложненный анамнез язвы двенадцатиперстной кишки при условии ранней госпитализации больного (до 6-10 ч с момента перфорации), необходимость сохранения функции привратника, необходимость надежного подавления кислотопродукции, сочетанные и гастродуоденальные язвы 2-го и 3-го типов.
Многие хирурги считают, что в условиях экстренной хирургии должна применяться наиболее простая и не менее эффективная по сравнению с другими методика ваготомии, доступная большинству хирургов. В этом плане наиболее оправданными для применения в экстренных условиях являются стволовая и селективная ваготомии. Мы чаще выполняли двустороннюю поддиафрагмальную стволовую ваготомию с пилоропластикой либо по Жабуле (более часто), либо по Джадду или Гейнеке-Микуличу. Она была произведена 133 (61,8%) из 215 больных.
Среди селективных ваготомий предпочтение отдавали операции Tаylor (задняя стволовая и передняя серомиотомия), гораздо реже использовали селективную ваготомию с антрумрезекцией (с созданием прямого гастродуоденоанастомоза или гастроеюноанастомоза с отключенной по Roux петлей). Оперированы 69 (32,2%) больных из 215. Что касается селективной проксимальной ваготомии (СПВ), включая ее модификации, то ее приходится считать технически довольно сложным вмешательством, требующим высокой квалификации хирурга и педантичного выполнения. Однако в опытных руках СПВ сопровождается очень низкой летальностью. Нами она была выполнена в 13 (6%) из 215 наблюдений.
По нашему мнению, в экстренной хирургии при ПЯ методом выбора надо считать стволовую ваготомию. Она проста в выполнении, не занимает много времени и довольно эффективна с точки зрения подавления кислотопродукции. Вместе с тем следует отметить и отрицательные стороны этой операции: необходимость выполнения дренирующих желудок операций на фоне тотальной парасимпатической денервации органов брюшной полости.
Еще в 73 наблюдениях при ПЯ были использованы различные способы резекции желудка. Показаниями к ней в наших наблюдениях служили отсутствие перитонита – ориентировочно в течение первых 6 ч с момента перфорации, а также наличие показаний к резекции желудка: а) стенозирующая язва (при ушивании можно усугубить ситуацию); б) каллезная язва; в) пенетрация язвы в соседние ткани и органы; г) множественные и гастродуоденальные язвы 1, 2 и 3-го типа; д) подозрение на малигнизацию язвы желудка; е) повторная перфорация гастродуоденальной язвы; ж) диаметр перфоративного отверстия более 2 см. Выполнение оперативного вмешательства такого объема было возможно, если общее состояние больного позволяло сделать эту довольно длительную и травматичную операцию и оперирующий хирург владел методикой резекции желудка. Кроме того, для осуществления этой операции необходимо наличие квалифицированного анестезиолога, достаточного числа помощников, нужного инструментария, достаточного запаса крови.
При выборе варианта резекции желудка при ПЯ мы отдавали предпочтение методу Бильрот-I, так как он имеет ряд преимуществ по сравнению с методом Бильрот-II в отношении как послеоперационных осложнений и летальности, так и отдаленных результатов операции.
При локализации перфоративной язвы в желудке ситуация облегчалась тем, что выполнение резекции желудка по Бильрот-I возможно практически всегда, поскольку нет необходимости в наиболее сложном этапе операции – мобилизации начального отдела двенадцатиперстной кишки.
В раннем послеоперационном периоде умерли 36 (5,62%) больных. При анализе было выявлено, что в 21% из них смерть наступила в результате диагностических (отказ в госпитализации, позднее установление правильного диагноза, поздняя диагностика послеоперационных осложнений и др.) или технико-тактических (неадекватный объем оперативного вмешательства, несостоятельность швов на желудке и кишке и др.) ошибок. У 79% умерших больных основной причиной смерти были позднее поступление (уже с клинической картиной распространенного перитонита в токсической и терминальной стадии), тяжелые коморбидные заболевания, а также нестабильная гемодинамика (когда индекс Boey достигал 3). Частота ранних послеоперационных осложнений составила 6,2%.
Анализ основных причин смерти больных выявил ряд ошибок и осложнений, уменьшение количества которых позволит улучшить результаты лечения. Так, совершенствование и оптимизация ведения послеоперационного периода при наличии распространенного перитонита (адекватная антибактериальная терапия, раннее начало энтерального питания, активная профилактика внутрибольничных осложнений и др.), объективизация выбора соответствующего вида хирургического пособия на основании таких скоринговых систем, как Воеу и PULP (лапаротомный или миниинвазивный доступ), выбор надлежащего объема вмешательства (простое ушивание, ваготомия, резекция желудка) позволили нам в 2010-2013 гг. снизить уровень послеоперационной летальности до 1,6-2,9%. В связи с этим мы считаем, что своевременный анализ причин осложнений и летальных исходов при ПЯ, а также принятие адекватных мер по их профилактике позволят улучшить результаты лечения.
Таким образом, по нашему мнению, на выбор способа операции (лапаротомный или миниинвазивный доступ, простое ушивание, ваготомия, резекция желудка) у конкретного больного влияют:
1) наличие шока или нестабильность гемодинамики;
2) опасные для жизни сопутствующие заболевания высокой коморбидности (3-й и более высокие классы по шкале ASA);
3) степень бактериальной контаминации полости живота;
4) продолжительность заболевания до момента госпитализации больного (начало лечения перфоративной язвы позже 24 ч ведет к 7-кратному увеличению вероятности летального исхода, увеличению втрое тяжести течения заболевания и в 2 раза продолжительности госпитализации);
5) размер и вид язвы;
6) язвенный анамнез или интраоперационное доказательство наличия хронической язвы. Примерно у 70% больных перфорация гастродуоденальной язвы – это первое проявление заболевания. У больных с перфорацией хронической язвы риск рецидива язвенной болезни значительно выше.
Выполнение или абсолютное преобладание операции одного вида (ушивания перфоративной язвы) ведет к значительному числу неудовлетворительных результатов лечения в поздние сроки наблюдения (до 60-70%) и обусловливает необходимость выполнения повторных хирургических вмешательств.
При выборе способа оперативного пособия у конкретного больного следует также учитывать существующие наиболее популярные оценки и стратификации анестезиолого-хирургического риска. Такими прогностическими системами являются шкалы ASA, APACHE I и APACHE II, Boey, PULP. Наибольшее распространение получила шкала Boey [13], отличающаяся простотой и высоким уровнем достоверности прогноза (93,8%).
Источник
