Лапаротомия резекция желудка по бильрот 2
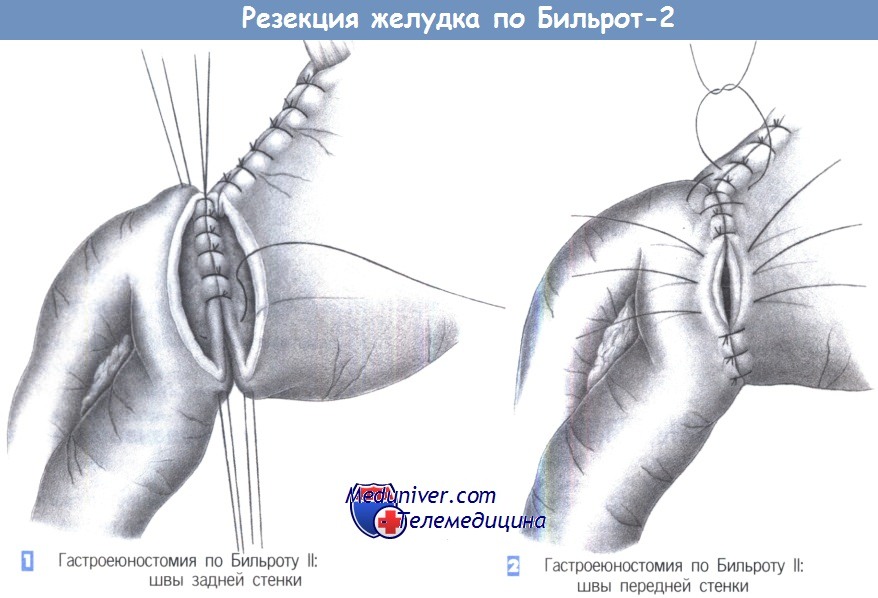
Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
а) Показания для резекции желудка по Бильрот II (гастроеюностомии):
– Относительные показания: если создание гастродуоденостомии невозможно по анатомическим причинам.
– Альтернативные операции: Бильрот I, так называемая комбинированная резекция, гастрэктомия.
б) Предоперационная подготовка:
– Предоперационные исследования: трансабдоминальное и эндоскопическое ультразвуковое исследование, эндоскопия с биопсией, рентгенография верхних отделов желудочно-кишечного тракта, компьютерная томография.
– Подготовка пациента: назогастральный зонд.
в) Специфические риски, информированное согласие пациента:
– Повреждение селезенки, спленэктомия (0,5% случаев)
– Кровотечение (2% случаев)
– Гомологичная гемотрансфузия
– Несостоятельность анастомоза (гастроэнтеростомии – в 1%, культи двенадцатиперстной кишки – в 2% случаев)
– Нарушение пассажа пищи (5-15% случаев; демпинг-синдром, синдром приводящей петли)
– Повреждение общего желчного протока
– Повреждение средней ободочной артерии
– Язва анастомоза
– Рак культи желудка
– Панкреатит (менее чем в 2% случаев)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ. Верхнесрединная лапаротомия.
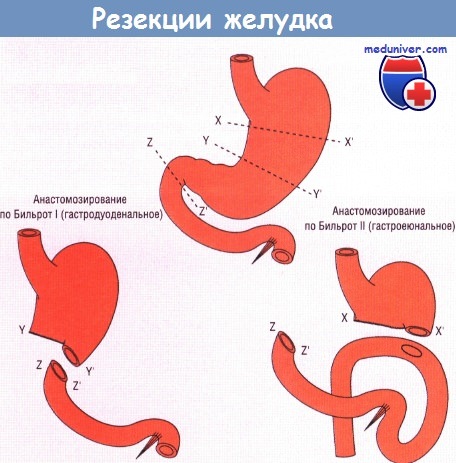
При частичной резекции желудка разрез обычно выполняют между Х-Х1 и Z-Z1, при более локализованной антерэктомии ограничиваются резекцией между Y-Y1 и Z-Z1.
Анастомоз накладывают по стандартным схемам Бильрот I или Бильрот II. Публикуется с разрешения профессора М. Hobsly
ж) Этапы резекции желудка по Бильрот II:
– Гастроеюностомия по Бильроту II: швы задней стенки
– Гастроеюностомия по Бильроту II: швы передней стенки
– Бильрот II: энтероэнтероанастомоз по Брауну
– Бильрот II с энтероэнтероанастомозом по Брауну
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Дно желудка и селезенка (короткие желудочные сосуды), большая кривизна и поперечно-ободочная кишка/ее брыжейка, дистальный отдел малой кривизны и печеночнодвенадцатиперстной связки, а также задняя стенка желудка и поджелудочная железа расположены близко друг к другу.
– Существует несколько важных сосудистых связей: между левой желудочной артерией и правой желудочной артерией от печеночной артерии – вдоль малой кривизны; между левой желудочно-сальниковой артерией от селезеночной артерии и правой желудочно-сальниковой артерией от желудочно-двенадцатиперстной артерии – вдоль большой кривизны; между короткими желудочными артериями от селезеночной артерии – в области дна желудка. Важный венозный ствол вдоль малой кривизны (венечная вена желудка) впадает в воротную вену.
– Предупреждение: отрыв сосудов.
– Приблизительно в 15% случаев в малом сальнике обнаруживается дополнительная левая печеночная артерия, идущая от левой желудочной артерии.
и) Меры при специфических осложнениях:
– Повреждение желчного протока: наложите первичный шов рассасывающимся материалом (4-0 PDS) после введения Т-образной трубки.
– Повреждение селезенки: попытайтесь сохранить селезенку путем гемостаза электро-/сапфировой/аргоновоплазменной коагуляцией и наложения гемостатического материала.
– Разрыв культи двенадцатиперстной кишки: если невозможно повторное наложение надежных швов, то либо обеспечьте сброс в Y-образную тощекишечную петлю по Ру, либо создайте управляемый дуоденальный свищ путем введения толстого мягкого катетера (например, мочевого) в культю двенадцатиперстной кишки, укрывания прядью сальника и выведения катетера через брюшную стенку.
к) Послеоперационный уход после резекции желудка по Бильрот 2:
– Медицинский уход: удалите назогастральный зонд на 3-4 день, удалите дренажи на 5-7 день.
– Возобновление питания: маленькие глотки чистой жидкости с 4-5 дня, твердая пища – после первого самостоятельного стула.
– Функция кишечника: клизма со 2-го дня, пероральные слабительные – с 7-го дня.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.

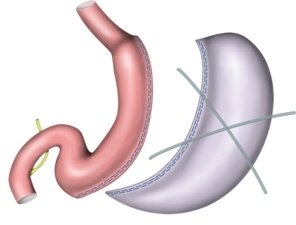
1. Гастроеюностомия по Бильроту II: швы задней стенки. Восстановление непрерывности желудочно-кишечного тракта после резекции желудка можно осуществить путем гастроеюностомии по Бильроту II. Для этого желудок анастомозируется с петлей тощей кишки, которая проводится впереди- или позадиободочно. Наложение анастомоза начинается с задней стенки, отдельными швами (3-0 PGA). Ширина анастомоза должна быть примерно в два раза больше ширины просвета двенадцатиперстной кишки.
2. Гастроеюностомия по Бильроту II: швы передней стенки. После завершения задней линии швов отдельными швами создается передняя стенка. Особое внимание следует уделить месту соприкосновения желудочно-кишечного анастомоза и резецированной малой кривизны. Оба угловых лоскута желудка и край анастомоза закрываются U-образными швами. В противном случае может возникнуть несостоятельность анастомоза в так называемом «углу скорби».
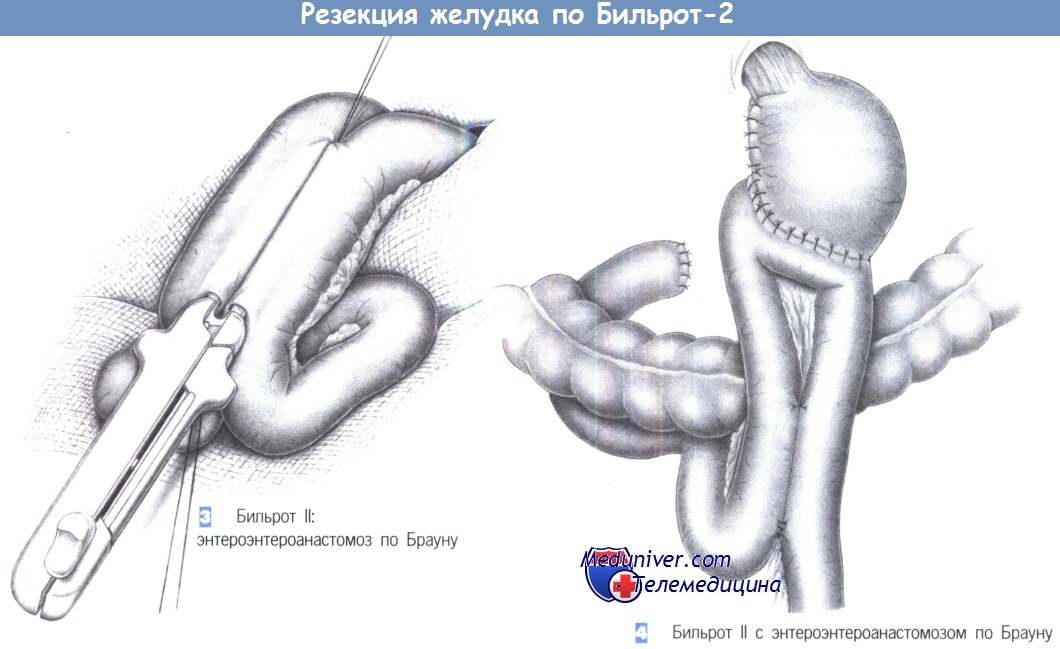
3. Бильрот II: энтероэнтероанастомоз по Брауну. При длинной тощекишечной петле требуется наложение энтероэнтероанастомоза по Брауну для соединения приводящей и отводящей петли. Анастомоз может быть выполнен ручным или аппаратным швом.
4. Бильрот II с энтероэнтероанастомозом по Брауну. Восстановление непрерывности желудочно-кишечного тракта после резекции желудка с помощью анастомоза по Бильроту II включает закрытие культи двенадцатиперстной кишки и наложение энтероэнтероанастомоза по Брауну в впередиободочной модификации.
5. Видео техники резекции желудка по Бильрот 2 вы найдете здесь.
– Также рекомендуем “Этапы и техника гастроеюностомии с Y-образной петлей по Ру”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
 Резекция желудка – это хирургический метод лечения заболеваний желудка и двенадцатиперстной кишки. Принцип резекции состоит в удалении части желудка с последующим восстановлением целостности пищеварительного тракта благодаря желудочно-кишечному анастомозу (соединению).
Резекция желудка – это хирургический метод лечения заболеваний желудка и двенадцатиперстной кишки. Принцип резекции состоит в удалении части желудка с последующим восстановлением целостности пищеварительного тракта благодаря желудочно-кишечному анастомозу (соединению).
Способ резекции зависит от расположения патологического процесса, вида заболевания (рак желудка, язва), размеров иссекаемого участка органа.
Операцию выполняют двумя основными способами: Бильрот І и Бильрот ІІ.
Резекция желудка в клинике Ассута – это верный способ выбора варианта лечения.
Преимущества обращения в госпиталь очевидны:
- Высокий профессионализм медицинского состава – операцию проводят лучшие эксперты по заявленному профилю.
- Возможность выбрать лечащего врача – существенный бонус, практикуемый частным медицинским комплексом Assuta.
- Передовое оборудование, которое клиника закупает одной из первых в мире.
Позвоните нам, чтобы узнать подробности. Мы гарантируем официальное заключение договора, доступные цены на лечение.
Резекция желудка по Бильрот 1
Резекции желудка по Бильрот 1 – это циркулярное иссечение антрального и пилорического отделов желудка, наложение анастомоза между культей желудка и двенадцатиперстной кишкой по типу «конец в конец». В настоящее время хирурги Израиля применяют этот способ с модификацией Габерера II.
Преимущества резекции желудка по Бильрот 1:
- Не изменяется нормальная анатомия и функции пищеварительной системы, поскольку производится анастомоз культи желудка с двенадцатиперстной кишкой. Это благоприятствует перевариванию пищи, попадающей из желудка в кишку, смешиваясь с панкреатическим, дуоденальным и желчным секретами. При резекции по Бильрот 2 процесс смешивания происходит в тощей кишке. Но в связи с отсутствием привратника при резекции по Бильрот 1 переход пищи из желудка в двенадцатиперстную кишку, а затем в тощую осуществляется быстро. Поэтому смешивание фактически выполняется в тощей кишке. В таком случае различия носят скорее теоретический характер.
- Технически резекцию желудка по Бильрот 1 выполнять легче. Помимо этого, всё хирургическое вмешательство проводится в верхней части брюшной полости.
- Значительно реже развивается демпинг-синдром после этой операции.
- Данный вид хирургического вмешательства не увеличивает вероятность развития внутренних грыж или синдрома приводящей петли.
Недостатки резекции желудка по Бильрот 1:
- Этот вид операций чаще провоцирует появление язв анастомоза, язвы двенадцатиперстной кишки.
- Не во всех случаях удается в достаточной мере мобилизовать 12-перстную кишку для формирования анастомоза с желудком, чтобы не было натяжения линии шва. Это вызывает дуоденальные язвы, выраженную рубцовую деформацию и сужение просвета кишки, язвы проксимального отдела желудка. В некоторых ситуациях требуется также мобилизация селезенки и культи желудка, что ведет к усложнению хирургического вмешательства и неоправданному повышению ее риска.
- Резекция желудка по Бильрот 1 не проводится при диагнозе рак желудка.
Резекции желудка по Бильрот
Резекции желудка по Бильрот 2 отличается тем, что культю органа зашивают с наложением заднего или переднего гастроэнтероанастомоза. Бильрот 2 также имеет много модификаций по методикам подшивания тощей кишки к культе желудка, закрытия культи желудка и т.д.
Существует больше показаний для резекции по Бильрот 2: язвы желудка проксимальной, дистальной и средней трети, пептические язвы.
Преимущества резекции желудка по Бильрот 2:
- Осуществляется обширная резекция органа без натяжения гастроеюнальных швов.
- При язве двенадцатиперстной кишки реже возникают после операции пептические язвы анастомоза.
- При дуоденальной язве с грубыми патологическими изменениями двенадцатиперстной кишки легче производится ушивание культи, чем анастомоз с желудком.
- При нерезектабельной дуоденальной язве после выполнения резекции «на выключение» по Finsterer-Bancroft-Plenk только с помощью резекции по Бильрот 2 удается восстановить проходимость пищеварительной системы.
Недостатки резекции желудка по Бильрот 2:
- Повышается риск развития демпинг-синдрома.
- Возможными, хотя и редкими осложнениями являются синдром приводящей петли и внутренняя грыжа.
Операция резекция желудка: показания, виды обследований, техники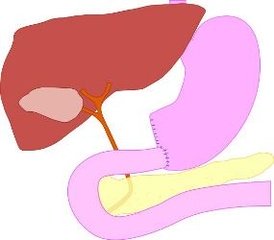
К резекции желудка существуют абсолютные показания:
- рак желудка;
- подозрение на малигнизацию язвы;
- стеноз привратника;
- повторные желудочно-кишечные кровотечения.
Относительные показания к резекции желудка — перфорация язвы, длительно незаживающий язвенный дефект.
Перед оперативным лечением в клинике Ассута проводится ряд обследований: эзофагогастродуоденоскопия с биопсией, рентгеноконтрастное исследование, УЗИ, компьютерная томография, анализы крови на онкомаркеры, МРТ, сцинтиграфия.
Для профилактики метастазирования и стабилизации опухолевого роста применяется предоперационная химиотерапия и лучевая терапия.
Техника резекции желудка при раке желудка и язвенной болезни имеет свои отличия. Если диагноз – язвенная болезнь, то удаляются 2/3 — 3/4 тела желудка с пилорическим отделом. При раке желудка проводится более обширная операция, с удалением большого и малого сальника, регионарных лимфатических узлов.
Во время оперативного вмешательства производится срочная биопсия, по результатам гистологического исследования хирурги могут принять решение о расширенной операции.
При расположении опухоли в кардиальном отделе желудка с распространением злокачественного процесса на пищевод, хирурги клиники Ассута выполняют проксимальную резекцию желудка. Резецируется кардиальный отдел органа с частью пищевода. Целостность пищеварительной трубки восстанавливается путём сшивания культи пищевода с культей желудка.
Операция длится 120-240 минут. Обезболивание – общая анестезия. Госпитализация – 10 – 14 суток.
Следующими этапами комплексного лечения в Израиле будут лучевая терапия и химиотерапия.
При запущенных стадиях рака желудка резекция не проводится. Назначается паллиативное лечение – химиотерапия, радиотерапия, иммунотерапия.
Операция гастрэктомия в клинике Ассута
 Данное хирургическое вмешательство является самым распространенным и эффективным методом лечения злокачественных опухолей желудка.
Данное хирургическое вмешательство является самым распространенным и эффективным методом лечения злокачественных опухолей желудка.
Тотальное удаление органа выполняется при опухоли желудка больших размеров, при локализации злокачественного процесса в средней трети органа, при распространённом процессе, при рецидиве рака. К более редким показаниям относят желудочные кровотечения, язвенную болезнь, опухоли доброкачественного характера и ряд других заболеваний.
Операция гастрэктомия: почему медицина Израиля
Гастрэктомия является тяжелой и серьезной операцией с рядом рисков. По статистике, в раннем послеоперационном периоде смертность среди пациентов составляет десять процентов. Применение современных технологий и проведение операций опытными высококвалифированными хирургами улучшают прогноз. Клиника Ассута может предложить:
- услуги специалистов высочайшего уровня со знанием современных методик выполнения гастрэктомии;
- новейшее диагностическое и лечебное оборудование;
- технологии, минимально травмирующие организм, что сокращает период выздоровления.
Операция гастрэктомия подразделяется на 3 типа:
- Дистальная субтотальная гастрэктомия, при которой удаляют часть желудка прилежащего к кишечнику, и, возможно, сегмент двенадцатиперстной кишки.
- Проксимальная субтотальная гастрэктомия предполагает удаление малой кривизны желудка, малого и большого сальника, желудочно-поджелудочной связки с группой регионарных лимфоузлов.
- Тотальная гастрэктомия представляет собой операцию, в ходе которой полностью удаляется желудок. Пищевод сшивают с тонким кишечником.
Подготовка к операции гастрэктомии
Диагностический спектр может включать следующие процедуры:
- Лабораторные исследования (анализы крови, кала на скрытую кровь).
- Эндоскопическая диагностика посредством гибкого зонда.
- Компьютерная томография или ПЭТ-КТ.
- Рентгенологическое обследование желудочно-кишечного тракта с применением бариевой взвеси.
В процесс подготовки входят рекомендации по специальной диете, по приему лекарственных препаратов.
Противопоказания к гастрэктомии: отдалённые метастазы рака, тяжёлое состояние пациента, связанное с сердечной, почечной или дыхательной недостаточностью, нарушение свёртывания крови.
Гастрэктомия: ход операции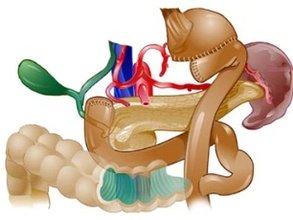
Во время данного хирургического вмешательства пациент находится под действием общей анестезии. Операция проводится абдоминальным или комбинированным доступом.
При распространении рака желудка на пищевод хирурги клиники Ассута применяют комбинированный доступ: левосторонняя боковая торакотомия в сочетании с лапаротомией.
При инфильтративном росте опухоли, недифференцированных опухолях, тотальном поражении желудка, раке с регионарным метастазированием используется лапаротомия – абдоминальный доступ.
Гастрэктомия выполняется с соблюдением правил абластики. На начальном этапе производится ревизия органов брюшной полости. При расположении злокачественной опухоли в верхнем и среднем отделах желудка с инвазией на пищевод, вскрывается левая плевральная полость и пересекается диафрагма. Удаление желудка выполняется единым блоком малым и большим сальниками, жировой клетчаткой, связочным аппаратом, регионарными лимфоузлами, частью пищевода. После отсечения двенадцатиперстной кишки проводится анастомоз между культей пищевода и тощей кишкой.
Также применяется лапароскопический подход при проведении гастрэктомии. Он значительно меньше травмирует организм пациента. К недостаткам можно отнести сложность при удалении лимфатических узлов около сосудов и жизненно важных органов.
Эндоскопическая гастрэктомия с помощью системы робота да Винчи обеспечивает высокую точность, позволяя оперировать в труднодоступных участках.
Послеоперационный период
Среди возможных осложнений отмечают:
- тромбоз;
- кровотечения;
- инфекции;
- сохранение очагов злокачественного образования;
- повреждения соседних сосудов;
- дефицит питательных веществ;
- неспособность принимать нормальное количество пищи;
- малокровие;
- демпинг – синдром (состояние, при котором прием пищи может вызывать рвоту, тошноту, диарею и потливость).
После операции гастрэктомия пациент может нуждаться в следующем уходе и медицинской поддержке:
- При неспособности принимать адекватное количество жидкости введение производится внутривенно.
- Назогастральную трубку вводят через нос в желудок (сохраненную его часть) с целью отвести выделяющиеся пищеварительные соки, пока не начнет нормально функционировать кишечник.
- Катетер для кормления вводят в тонкий кишечник до перехода на обычное питание.
- Возможна необходимость во внутривенном введении антибиотиков, в катетеризации мочевого пузыря, в применении кислородной маски.
Питание после операции гастрэктомии
В рацион питания необходимо будет внести следующие изменения:
- Сократить размер порций.
- Увеличить частоту приема пищи до 5-6 раз в день, тщательно пережевывая и принимая со слабыми растворами лимонной кислоты. Трех- и четырехразовое питание приводит к малокровию и нарушению функций кишечника.
- Воздерживаться от приема большого количества жирной пищи.
- Для обеспечения здорового питания понадобиться прием биологически активных добавок.
Пациентам, которые перенесли эктирпацию желудка (спустя 1-1,5 после операции) рекомендуют гипонатриевую (с малым количеством соли) диету, которая будет содержать большое количество белков, ограниченное – жиров и очень малое количество легко усваиваемых углеводов. Следует лимитировать механические и химические раздражители слизистой оболочки желудочно-кишечного тракта: пряности, маринады, шоколад, соления, алкоголь, консервы, газированные, горячие и холодные напитки. В основном рацион должен состоять из вареной пищи или приготовленной на пару.
Источник
Резекция желудка – удаление части желудка:
а) дистальная – удаляют 2/3 желудка
б) проксимальная – удаляют 95% желудка
Показания:
1. операбельная злокачественная опухоль пилорического отдела
2. осложненные формы язвенной болезни желудка и 12-перстной кишки (прободная, кровоточащая, малигнизированная, стенозирующая, пенетрирующая, хроническая каллезная, рефрактерная к медикаментозной терапии язвы)
Противопоказания:
1. старческий возраст
2. декомпенсация сердечно-сосудистой и дыхательной систем
3. патологические изменения почек и печени
Резекция желудка по Бильрот-1:
1. Доступ: верхняя срединная лапаротомия
2. В пределах резекции проводят мобилизацию желудка по большой и малой кривизне.
3. На желудок и 12-перстную кишку накладывают зажимы. Между зажимами желудок пересекают, отворачивают влево и резецируют.
4. Верхнюю часть культи желудка ушивают двухрядным швом (непрерывный сквозной кетгутовый шов + чистые серозно-мышечные швы Ламбера). У большой кривизны оставляют неушитым участок диаметром с 12-перстную кишку для формирования гастродуоденоанастомоза.
5. Неушитую часть желудка подводят к 12-перстной кишке. Сшивают серозно-мышечными швами задние стенки желудка и 12-перстной кишки. Длинной кетгутовой нитью накладывают на заднюю губу анастомоза сквозной непрерывный кетгутовый шов, начиная снизу вверх, этой же нитью переходят на переднюю губу анастомоза и накладывают вворачивающий шов Шмидена.
6. После смены инструментов и белья накладывается серозно-мышечный шов и заканчивается формирование анастомоза. Рану передней брюшной стенки послойно ушивают.
Преимущества способа: наиболее физиологичен, пассаж пищи происходит через 12-перстную кишку, демпинг-синдром не выражен. Недостатки: трудность мобилизации 12-перстной кишки; несоответствие просветов желудка и 12-перстной кишки.
Резекция желудка по Бильрот-2. Суть: при неподвижной 12-перстной кишке ушиваем наглухо обе культи и накладываем гастроэнтероанастомоз по типу «бок в бок». В настоящее время выполняется в модификации Гофмейстера-Финстерера (анастомоз по типу «конец в бок»):
1. Доступ: верхняя срединная лапаротомия.
2. Мобилизация желудка путем освобождения удаляемой его части от связок с одновременной перевязкой сосудов.
3. Находим начальную петлю тощей кишки и проводим ее через отверстие, сделанное в безсосудистой зоне брыжейки поперечной ободочной кишки в верхний этаж, где удерживаем ее наложением на ее брыжейку эластического жома.
4. Накладываем жом Пайра на верхний отдел 12-перстной кишки, жом на желудок ниже привратника и пересекаем между жомами.
5. Закрываем культю 12-перстной кишки:
а – наложение непрерывного шва на культю вокруг зажима
б – затягивание нити
в – подгружение культи кишки серозно-серозным кисетным швом
г – затягивание кисетного шва
6. На желудок по линии будущего пересечения слева накладывают два прямых желудочных жома: один со стороны большой кривизны, второй – со стороны малой кривизны так, чтобы они соприкасались. Рядом с ними накладывают раздавливающий жом Пайра на удаляемую часть желудка. Между двумя прямыми жомами и жомом Пайра отсекают желудок.
7. Ушивают верхнюю часть культи желудка по зажиму, наложенному со стороны малой кривизны.
8. Подготовленную петлю тощей кишки подводим к культе желудка так, чтобы приводящий конец ее соответствовал малой, а отводящий – большой кривизне желудка. Кишку фиксируют к задней стенке неушитой части культи желудка держалками так, чтобы линия будущего анастомоза пришлась на противобрыжеечный край кишки.
9. Между держалками накладывают задние серозно-мышечные швы с интервалом 0,5 см. Операционное поле обкладывают салфетками. Кишку рассекают.
10. На заднюю губу анастомоза накладывают сплошной обвивной кетгутовый шов Мультановского, этой же нитью переходят на переднюю губу анастомоза и ушивают ее сквозным непрерывным вворачивающим швом Шмидена. Поверх накладывают второй ряд серозно-мышечных швов. Контролируют проходимость анастомоза.
11. Чтобы предупредить забрасывание желудочного содержимого в приводящую петлю ее подшивают несколькими швами выше зоны анастомоза к культе желудка.
Гастрэктомия – полное удаление желудка.
Показания: рак кардиального отдела желудка или его верхней половины.
1. Верхнесрединная лапаротомия.
2. Мобилизируем желудок путем освобождения удаляемой его части от связок с одновременной перевязкой сосудов.
3. Начальный отдел 12-перстной кишки пересекают между зажимами, ушивают культю 12-перстной кишки.
4. Мобилизируем пищевод, отделяя пещевод от брюшины, лигируя сосуды, рассекая нервы.
5. Создаем эзофагоеюноанастомоз по типу «конец в бок» (по Гиляровичу, по Лагею) с анастомозом Брауна между приводящей и отводящей петлей кишки или по типу «конец в конец» (по Ласка-Цацаниди).
Источник
