Кишечная метаплазия желудка лечение народными средствами
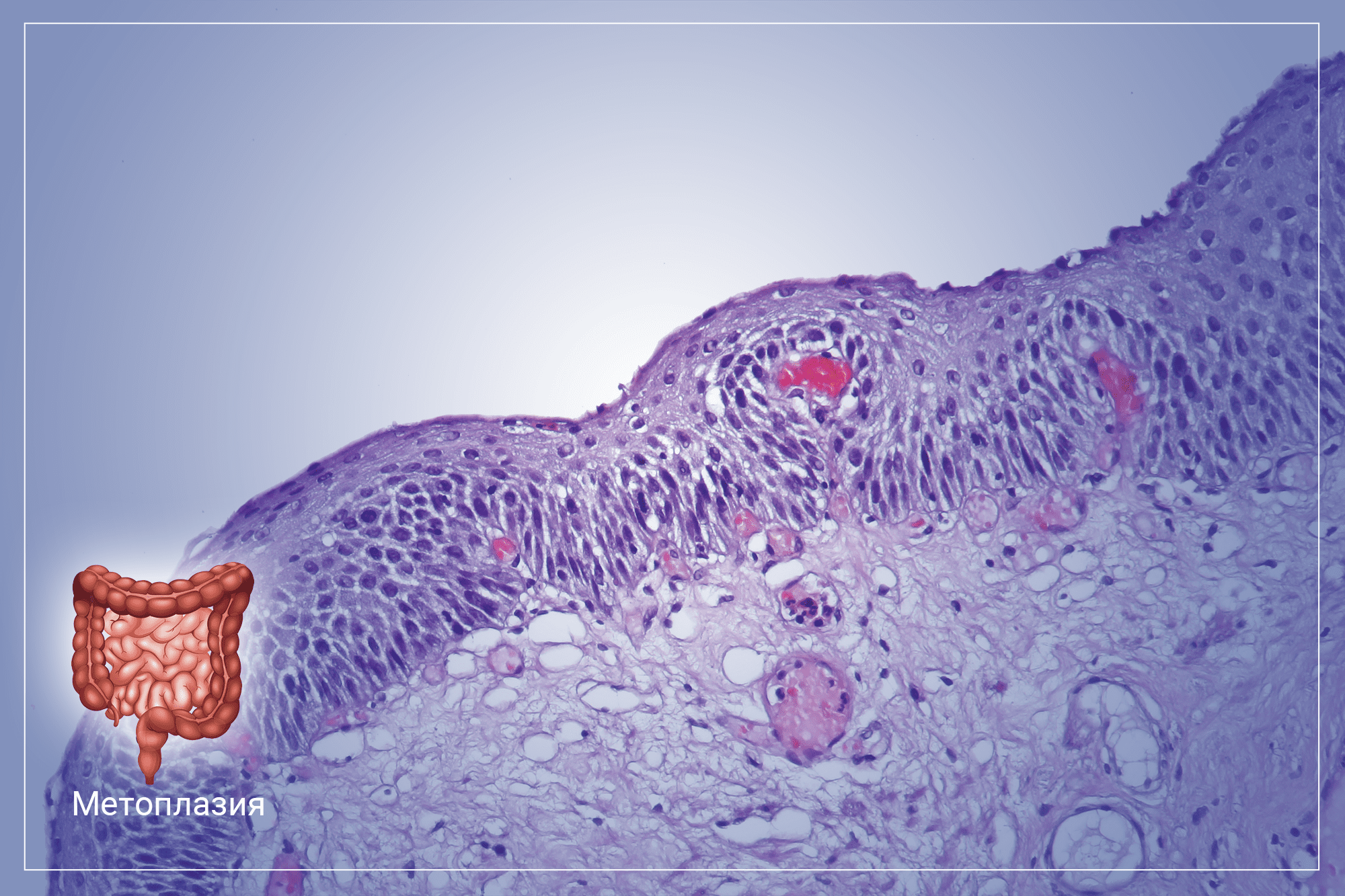
Хроническое воспаление слизистой оболочки желудка на фоне нерационального питания, злоупотребления алкоголем и приема отдельных групп лекарственных медикаментов, со временем может привести к развитию кишечной метаплазии. Чаще всего заболевание диагностируется у людей средней возрастной группы и пожилых пациентов. Эта патология сопровождается характерными клиническими симптомами и негативно отражается на общем состоянии человека.
Что такое метаплазия
В основе этого заболевания лежит планомерная атрофия эпителия слизистой оболочки желудка, с последующим его замещением на эпителий толстого или тонкого кишечника. Изменённая слизистая оболочка начинает выполнять функции того органа, к которому оно принадлежит по факту. Таким образом, желудок теряет свои функции как орган пищеварения со всеми вытекающими последствиями. Метаплазия относится к редким патологиям пищеварительной системы, при этом не является самостоятельным заболеванием, а возникает только при длительном хроническом повреждении слизистой оболочки органа на фоне воспалительного процесса. Это заболевание несет прямую угрозу не только здоровью, но и жизни человека. Несмотря на это, своевременная диагностика и комплексное лечение дают все шансы на полное выздоровление.
Виды метаплазии
В гастроэнтерологии выделяют такие разновидности кишечной метаплазии или атрофии:
- Толстокишечная (незрелая или неполная). Эта разновидность метаплазии наиболее опасна для человека, так как её появление сопровождается риском злокачественного перерождения.
- Тонкокишечная (зрелая или полная). По сравнению с предыдущим вариантом, эта разновидность метаплазии не сопровождается риском перерождения в онкологию.
Кроме перечисленных двух видов, может развиваться и смешанный вариант кишечной метаплазии слизистой, при котором в желудке обнаруживаются клетки эпителия как толстого, так и тонкого кишечника.
По степени распространённости выделяют такие формы метаплазии:
- Выраженная. Более 20% поверхности стенок желудка содержит клетки эпителия кишечника.
- Умеренная. Площадь поражения желудка составляет не более 20%.
- Слабовыраженная. В данном случае, кишечный эпителий покрывает не более 5% площади желудка.
Существует также классификация данного заболевания по характеру распространения. Выделяют такие разновидности метаплазии:
- Диффузная. Местом локализации патологических изменений является антральный и пилорический отделы желудка. По мере прогрессирования болезни, клетки кишечного эпителия могут обнаруживаться в фундальном отделе органа.
- Очаговая. Эта форма заболевания характеризуется локальным изменением клеточного состава оболочки желудка в антральном и пилорическом отделах. Этот процесс развивается на фоне нарушения механизма естественного обновления клеток, а также при длительном вялотекущем воспалительном процессе.
Абсолютная тонкокишечная метаплазия
Эта форма метаплазии характеризуется появлением клеток эпителия тонкого кишечника по всей площади желудка. Характерным признаком абсолютной тонкокишечной метаплазии является появление клеток Панета. По структуре и функциональным особенностям, желудок полностью напоминает тонкий кишечник. Эта форма метаплазии чаще сопровождается хроническим гастритом.
Частичная толстокишечная метаплазия
Для этой формы заболевания не характерно появление клеток Панета, но при этом наблюдается появление эпителиальных клеток, которые выстилают внутреннюю поверхность толстого кишечника. При толстокишечной метаплазии может нарушаться процесс дифференцирования и созревания клеток, что указывает на высокую вероятность образования злокачественной опухоли.
Причины возникновения
Первопричины развития данного состояния до конца не установлены, но существует ряд предрасполагающих факторов, которые могут спровоцировать развитие метаплазии. К таким факторам можно отнести:
- хронический вялотекущий воспалительный процесс в желудке;
- инфицирование желудка бактерией Хеликобактер Пилори;
- злоупотребление алкоголем, острыми и жареными блюдами, табакокурение;
- пониженная кислотность желудка.
Клинические симптомы
Для каждой формы метаплазии характерны свои симптомы, но существует ряд признаков, которые указывают на развитие данного состояния. К таким признакам относят:
- частичная или полная утрата аппетита;
- расстройства кишечника;
- приступы тошноты, эпизоды рвоты;
- боль и дискомфорт в подложенной области;
- повышенная или пониженная кислотность желудочного сока;
- отрыжка с кислым или горьким привкусом.
Диагностика
Наиболее информативным методом диагностики метаплазии является фиброгастродуоденоскопия, с помощью которой удается не только обнаружить патологически измененные очаги на стенках желудка, но и взять образец биоматериала для последующего гистологического анализа. В отдельных случаях применяется методика гастроскопии с использованием контраста (хромогастроскопия). В качестве окрашивающего вещества используется метиленовый синий.
Лечение
Комплексное лечение включает использование безоперационных и хирургических методов. Лечение назначается индивидуально, при этом во внимание берутся такие факторы, как возраст пациента, результаты обследования и наличие сопутствующих заболеваний. Медикаментозное лечение может включать прием таких групп лекарственных медикаментов:
- ингибиторы протонной помпы;
- антибактериальные средства широкого спектра действия;
- обволакивающие средства;
- антациды;
- блокаторы Н2 гистаминовых рецепторов.
При кишечной метаплазии желудка очень важно позаботиться о нормализации микрофлоры, так как при нарушении баланса микроорганизмов в желудке и кишечнике страдает не только иммунитет, но и подрывается здоровье всего ЖКТ. Свою эффективность в восстановлении кишечной и желудочной микрофлоры доказал метапребиотик Стимбифид Плюс, содержащий натуральную питательную среду для полезных микроорганизмов, обитающих в просвете ЖКТ. Стимбифид Плюс не только восстанавливает нормальный баланс бактерий при хроническом гастрите, но и ускоряет процесс восстановления эпителия желудка, препятствуя дальнейшему прогрессированию метаплазии.
/ Доктор Стимбифид
Источник
ПРЕИМУЩЕСТВА ДИАГНОСТИКИ И ЛЕЧЕНИЯ МЕТАПЛАЗИИ ЖЕЛУДКА В УНИВЕРСАЛЬНОЙ КЛИНИКЕ «ОБЕРІГ»
- Специализированный Гастроцентр с высококвалифицированными клиницистами, эндоскопистами и гистологами, которые работают как единая команда.
- Использование при увеличительной гастроскопии дополнительных методов, которые позволяют качественно оценить состояние слизистой оболочки – хромоэндоскопии, NBI-режима (исследование при узкополосном свете).
- Прицельная биопсия для забора образцов метаплазированного эпителия, которые отправляются в собственный Патогистологический центр, где работают опытные врачи-гистологи.
- При необходимости – эндоскопическое хирургическое лечение метаплазии с помощью таких методов, как аргоноплазмовая абляция, эндоскопическая резекция слизистой оболочки, эндоскопическая подслизистая диссекция.
Хронический гастрит сопровождается патологическими изменениями клеток слизистой оболочки желудка. Инфекция Helicobacter pylori вызывает «каскад Корреа»: атрофия – метаплазия – дисплазия – рак желудка. Таким образом, «безобидный» гастрит приводит к онкологическому заболеванию.
У пациентов с атрофическим гастритом (или с признаками кишечной метаплазии) риск развития рака желудка значительно выше, чем у людей без таких изменений. Атрофия и метаплазия являются связанными понятиями.
Атрофия – это утрата желез, которые вырабатывают желудочный сок. На их месте формируется фиброзная ткань или метаплазированный эпителий. Атрофия возникает вследствие длительного воспалительного процесса.
Метаплазией называют превращение одной разновидности ткани в другую, родственную. В случае желудка, метаплазия означает образование участков, которые напоминают своим строением слизистую оболочку кишечника – тонкого или толстого.
Метаплазия не вызывает никаких симптомов. Поэтому большое значение имеют скрининговые программы для выявления предраковых изменений слизистой оболочки желудка. Основная причина метаплазии – бактерия Helicobacter pylori.
Метаплазия по своей сути является способом организма приспособиться к изменившимся условиям среды желудка вследствие атрофического гастрита. В то же время она нарушает нормальную функцию ткани и делает возможным дальнейшее ее преобразование в опухоль. Риск возникновения рака желудка тем выше, чем больше площадь атрофированного и метаплазированного эпителия.
Диагностика атрофии и метаплазии осуществляется с помощью гастроскопии, во время которой происходит забор образцов ткани (биопсия). Чтобы обнаружить участки атрофии/метаплазии и оценить их площадь, применяется метод хромоэндоскопии – использование окрашивания слизистой оболочки желудка. Диагноз окончательно подтверждает гистологическое исследование.
Лечение атрофии и метаплазии желудка основывается на эрадикации (уничтожении) Helicobacter pylori. Это позволяет остановить развитие дальнейших звеньев каскада Корреа – дисплазии и рака. В некоторых случаях лечение может даже привести к исчезновению метаплазии. Обратное развитие метаплазии – процесс небыстрый и может занять несколько лет после эрадикации.
Также может быть рекомендовано эндоскопическое хирургическое лечение. В Универсальной клинике «Оберіг» для удаления предраковых изменений слизистой оболочки применяются разные способы: аргоноплазмовая абляция, эндоскопическая резекция слизистой оболочки, эндоскопическая подслизистая диссекция.
Обращайтесь к специалистам Гастроцентра Универсальной клиники «Оберіг»! Своевременная диагностика метаплазии и правильное лечение защищает от рака! Запишитесь на прием по телефону:
(044) 521 30 03
Источник
00:00
Оксана Михайловна Драпкина, профессор:
– Приступим к дальнейшей программе. У нас будет лекция доцента Лапиной Татьяны Львовны, посвященная атрофическому гастриту (АГ).
Татьяна Львовна Лапина, доцент:
– Уважаемые коллеги! Тема моей лекции: «Атрофический гастрит – скрытая угроза: как поставить диагноз и помочь больному».
Зачем вообще нужно ставить диагноз атрофического гастрита?
Все дело в том, что уже многие десятилетия ясно, что АГ и такое изменение слизистой оболочки желудка, которое называется кишечной метаплазией (это маркер, признак АГ), являются предраковыми заболеваниями желудка.
Хронический гастрит и АГ, как правило, не имеют своей симптоматики. Не имея явной симптоматики, гастрит «молчит» о себе. Атрофия слизистой оболочки о себе никак не заявляет. Но молчание это очень громкое и грозное, потому что в итоге мы можем получить опухоль желудка.
Открытие пилорического хеликобактера в этой цепочке патогенетических событий от хронического гастрита к раку желудка позволило очень четко показать, что именно этот микроорганизм является причиной хронического воспаления слизистой оболочки желудка.
Действительно, абсолютно четко доказано, что для инфекции пилорического хеликобактера связь с АГ очевидна.
(Демонстрация слайда).
Посмотрите, пожалуйста. Это данные недавнего мета-анализа, которые четко связывают наличие инфекции пилорического хеликобактера с частотой случаев АГ. Суммарный относительный риск составляет 5. Многократно наличие инфекции пилорического хеликобактера усиливает риск АГ.
Естественно, пилорический хеликобактер как таковой связан с тем раком желудка, который в качестве своего предракового изменения имеет АГ. С некардиальным раком желудка, а именно с диффузной аденокарциномой кишечного типа по классификации Lauren.
02:48
Посмотрите, пожалуйста. Специально представляю данные мета-анализа по связи с инфекцией пилорического хеликобактера некардиального рака желудка и рака кардии. Рак кардии не связан с АГ. Четко видно, что нет связи с инфекцией пилорического хеликобактера.
Дистальный рак желудка кишечного типа имеет в качестве стадии определенный, предшествующий своему развитию АГ. Он четко связан с инфекцией пилорического хеликобактера.
Почему пилорический хеликобактер может привести к формированию рака желудка? В первую очередь, через воспалительные изменения слизистой оболочки – через гастрит.
Сама бактерия непосредственна. Например, благодаря тем эпигенетическим изменениям, которые инфекция пилорического хеликобактера вызывает в эпителиоцитах слизистой оболочки желудка.
На этой схеме, которая взята из очень хорошего обзора (он так и называется «Воспаление, атрофия и рак желудка») очень четко показано, что на молекулярном уровне ясно, какие события в эпителиоците желудка запускает инфекция пилорического хеликобактера. В результате может происходить дисбаланс процессов пролиферации, апоптоза, накапливаться генетические мутации.
Конечно, интересно понять, можно ли с помощью эрадикации пилорического хеликобактера добиться профилактики рака желудка.
Самые яркие работы – это работы по проведении эрадикационной терапии у пациентов, у которых диагностирован ранний рак желудка. Это работы японские. Вы знаете, что в этой стране очень хороший алгоритм ведения таких пациентов. Пациенты с ранним раком желудка подлежат эндоскопической резекции опухоли.
Посмотрите, пожалуйста: 544 больных после эндоскопической резекции раннего рака желудка наблюдались три года. Половине из них провели эрадикацию инфекции пилорического хеликобактера, половине не провели.
Через три года у пациентов после эрадикационной терапии случаи нового обнаружения опухолей желудка составили 3%. Пациенты, у которых осталась инфекция пилорического хеликобактера, в течение 3-х лет наблюдения – практически 9%. В три раза чаще выявлялась новая опухоль желудка.
05:47
Очень легко все представить на этой модели эндоскопической резекции рака желудка. На самом деле, эпидемиологические исследования по предотвращению рака желудка с помощью эрадикации пилорического хеликобактера очень сложно претворить в жизнь, очень сложно составить правильный план таких исследований.
Тем не менее, видно, что такие исследования проводятся. Действительно, из анализа этих исследований делается вывод, что эрадикация пилорического хеликобактера статистически значимо снижает частоту рака желудка примерно на 1/3.
Исходя из этих расчетов, в качестве некоторых рекомендаций определенных сообществ врачей даются рекомендации по возможному проведению скрининга инфекции пилорического хеликобактера в популяции. Особенно в тех популяциях, где высока частота инфекции пилорического хеликобактера.
Эрадикация инфекции у серопозитивных лиц как стратегия и мера профилактики рака желудка.
(Демонстрация слайда).
С точки зрения разработки такого алгоритма по профилактике рака желудка в Японии интересна эта статья очень известных исследователей. Благодаря их расчетам для Японии: возраст пациентов, когда была проведена эрадикационная терапия инфекции пилорического хеликобактера, и возможное снижение частоты рака желудка.
Вы видите, чем более молодой возраст (в зависимости от пола), тем более эффективна эрадикационная терапия как мера профилактики рака желудка.
С точки зрения диагностики атрофии рекомендуется использовать так называемый уровень сывороточного пепсиногена I. Это белок, который вырабатывается главными клетками желез тела желудка. При АГ утрачиваются железы и главные клетки, поэтому уровень сывороточного пепсиногена достоверно понижается. Определенные пороговые значения могут свидетельствовать о наличии атрофии тела желудка.
08:47
В зависимости от наличия инфекции пилорического хеликобактера и наличия сывороточного пепсиногена в низком титре как маркера атрофии выделяются определенные группы лиц популяции, которые могут подлежать (а могут и не подлежать) дальнейшему наблюдению.
Естественно, лица без инфекции пилорического хеликобактера и те, у кого сывороточный пепсиноген в норме, не требуют дальнейшего наблюдения. Но если речь идет о наличии инфекции пилорического хеликобактера, обязательно имеется в виду эрадикационная терапия.
Особенно тяжелая группа: пилорический хеликобактер + и сывороточный пепсиноген как маркер атрофии низкий. Есть специальная группа больных, когда атрофия зашла настолько глубоко, что пепсиноген низкий. Даже не определяется антитело к пилорическому хеликобактеру.
Эти пациенты должны подлежать эндоскопическому исследованию ежегодно после проведения эрадикационной терапии.
Наиболее интересна работа, которая говорит о профилактических мероприятиях с точки зрения профилактики рака желудка. Это работа Ванга (B. C. Wahg) и соавторов. Она выполнена в регионе с высокой частотой рака желудка. Наблюдалась в течение многих лет когорта из 1630 лиц. При этом почти 1000 из них на момент вовлечения в исследования не имели АГ и маркера АГ (кишечной метаплазии). У них не было выявлено дисплазии.
После эрадикационной терапии и группа сравнения, которая получала плацебо. Частота выявления рака желудка спустя годы наблюдения 7 человек и 11 человек с раком желудка.
Разницы вроде бы никакой нет. Но когда посмотрели пациентов, у которых эрадикационная терапия была начата до формирования признаков АГ, кишечной метаплазии, без дисплазии, то в результате наблюдения ноль случаев опухоли желудка. Шесть случаев диагностированного рака желудка при отсутствии эрадикации пилорического хеликобактера.
Конечно, присутствуют независимые факторы риска: курение, возраст пациентов. Тем не менее, в этом исследовании прекрасно доказано, что чем раньше начата эрадикационная терапия (может быть, до развития АГ), тем лучше эта мера действует с точки зрения профилактики.
12:03
Кому и когда проводить лечение?
Вы видите, перечислен ряд болезней и состояний, которые могут считаться показаниями для эрадикации инфекции пилорического хеликобактера.
Действительно, здесь присутствует АГ. Но будем ли мы проводить широкомасштабный скрининг на сывороточный пепсиноген и на антитела к пилорическому хеликобактеру? Пока мало регионов в России, в которых такие работы ведутся широкомасштабно.
Что делать практическому врачу?
Практическому врачу нужно использовать рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению инфекции пилорического хеликобактера у взрослых. Они были разработаны группой экспертов в результате, на мой взгляд, очень живого и длительного обсуждения и опубликованы в № 1 российского журнала «Гастроэнтерология, гепатология, колопроктология» за текущий (2012-й) год.
Назначение эрадикационной терапии желательно при хроническом гастрите, вызванном инфекцией пилорического хеликобактера. В том числе при АГ.
Пациент, у которого НПВС-гастропатия, гастроэзофагеально-рефлюксная болезнь, функциональная диспепсия, который пришел к доктору, предъявляя определенные жалобы, который настроен на проведение эзофагогастродуоденоскопии, гастроэнтерологического обследования – конечно, всегда следует иметь в виду диагностику инфекции пилорического хеликобактера. По возможности широкое назначение эрадикационной терапии, если это показано и если нет противопоказаний.
Как мы будем назначать эрадикационную терапию?
Мы будем назначать, конечно, хорошо зарекомендовавшую себя стандартную тройную терапию.
Ингибитор протонной помпы (ИПП) в стандартной дозе 2 раза в сутки. «Кларитромицин» (“Clarithromycin”) – грамм в сутки. «Амоксициллин» (“Amoxicillin”) – 1 грамм в сутки. Возможна комбинация «Кларитромицина» с «Метронидазолом» (“Metronidazolum”).
Российские рекомендации по ведению пациентов с инфекцией пилорического хеликобактера рекомендуют определенные методы, которые могут усилить эффект от стандартной тройной терапии.
Например, назначение дважды в сутки высокой дозы ИПП, удвоенной по сравнению со стандартной дозировкой.
15:00
Мне бы хотелось обратить ваше внимание на тот пункт, который помечен восклицательным знаком. Добавление к стандартной тройной терапии препарата «Висмута трикалия дицитрата» (“Bismuthate tripotassium dicitrate”).
ИПП в стандартной дозе 2 раза в сутки. «Кларитромицин», «Амоксициллин» и «Висмут трикалия дицитрат» 240 мг 2 раза в сутки.
Я должна сказать, что соли «Висмута» крайне интересны и с точки зрения включения их в эрадикационную терапию, и с точки зрения возможного назначения при хроническом гастрите и АГ.
Одна из самых надежных схем лечения включает соль «Висмута». Например, «Висмут трикалия дицитрат». Это классическая квадротерапия с препаратом «Висмута». Она рекомендуется и в качестве терапии 1-й линии, и как стандартная тройная терапия.
В каких ситуациях?
Например, в ситуации, когда вы хотите однозначно добиться эрадикации, потому что квадротерапия – это очень мощное лечение.
Когда у нас встретилась MALT-лимфома желудка, ассоциированная с пилорическим хеликобактером, мы пациентке назначили квадротерапию, нисколько не сомневаясь в нашем решении.
Возможно, пациент не переносит антибиотики пенициллинового ряда, поэтому стандартная тройная терапия, которая может включать «Амоксициллин», в этой ситуации невозможна к применению. Мы обращаемся к квадротерапии.
Если мы провели стандартную тройную терапию, и все-таки она не оказалась эффективной, в качестве 2-й лечебной линии выбираем квадротерапию с препаратом «Висмута».
Это действительно очень надежное лечение. Посмотрите, пожалуйста, работу 2011-го года. Квадротерапия на 14 и 10 дней. Даже по очень жесткому критерию эффективности Intention to treat (ITT) 92% эрадикации, причем и 10, и 14 дней.
На предыдущем слайде в рекомендациях Российской гастроэнтерологической ассоциации вы видели рекомендуемую продолжительность квадротерапии – 10 дней.
17:50
Препараты «Висмута» – это препараты, с самого начала «хеликобактерной эры», применявшиеся для эрадикации пилорического хеликобактера.
Первооткрыватель бактерии H.pylori Барри Маршалл (Barry Marshall) придумал назначать препараты «Висмута» для проведения эрадикационной терапии инфекции пилорического хеликобактера.
В результате многолетних исследований сформировался более или менее ясный алгоритм проведения эрадикационной терапии, который и положен в основу рекомендаций Российской гастроэнтерологической ассоциации по этому вопросу.
Конечно, есть разные исследования. Есть исследования, которые говорят о низкой эффективности тройной терапии. Вот работа, которая показывает низкую эффективность и тройной терапии, и не очень высокую эффективность квадротерапии.
Хотя для реальной клинической практики 77-78%. По большому счету, это очень близко к желанным 80%. Можно поспорить, насколько этот показатель для реальной практической деятельности является показателем провала схемы.
Мне бы хотелось обратить ваше внимание на поиски эффективности комбинации различных препаратов. Я вам показывала, что рекомендует Российская гастроэнтерологическая ассоциация: усиление стандартной тройной терапии препаратом «Висмута».
Недавно проведенное исследование в регионе, где резистентность к «Метронидазолу» 42%, к «Кларитромицину» 18%. Высокие уровни резистентности. Неизвестно, что назначить.
Назначили стандартную тройную терапию с препаратом «Висмута». Получили прекрасный процент эрадикации – 80% по жесткому критерию подсчета эффективности по критерию ITT (Intention to treat).
20:15
Этот подход – прибавление «Висмута» к эрадикационной терапии – не новый. Это подход, который в разные годы поисков оптимальной эрадикационной терапии занимает то одну ступеньку, то другую. То он ближе к терапии 1-й линии, то чуть-чуть дальше от нее.
(Демонстрация слайда).
Огромный мета-анализ. 93 рандомизированных контролируемых исследования. Ели вы посмотрите последнюю группу работ, это четырехкомпонентные терапии. Это та самая терапия «Метранидазол»-«Тетрациклин»-«Висмут» и антисекреторный препарат.
Вместе с тем различные другие варианты присоединения «Висмута» к стандартной тройной терапии.
Такое добавление этого специального антихеликобатерного препарата, конечно, существенно может прибавить к эффективности эрадикации.
Как нам вести пациентов с гастритом, в том числе с АГ.
Это рекомендации Российской гастроэнтерологической ассоциации, основанные на алгоритме, предложенном Владимиром Трофимовичем Ивашкиным, в 2008-м году.
Мы рекомендуем с точки зрения профилактики рака желудка при гастрите:
• сбалансированный рацион;
• возможно, прием антиоксидантов;
• отказ от курения, концентрированного алкоголя.
Специфическая профилактика при наличии инфекции пилорического хеликобактера – это эрадикация пилорического хеликобактера. Но препараты «Висмута», безусловно, занимают здесь определенную нишу.
За счет чего?
Посмотрите, пожалуйста, как рекомендует Российская гастроэнтерологическая ассоциация. При хроническом гастрите, в том числе атрофическом, после окончания эрадикационной терапии по желанию врача, по его мнению, возможно продолжить лечение препаратом «Висмута» до 4-8 недель для реализации защитных свойств этого препарата.
Вы знаете, что препараты «Висмута», помимо антихеликобактерной активности, обладают очень мощным потенциалом по защите клеток слизистой оболочки желудка.
Наверное, к цитопротективным эффектам «Висмута» мы еще вернемся в следующих лекциях.
Благодарю вас за внимание.
Источник
