Камни в желудке у детей
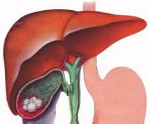
Безоар желудка – это инородное тело, формирующееся в желудке при проглатывании некоторых веществ натурального или синтетического происхождения. Проявляется болью в эпигастрии, снижением аппетита, тошнотой, рвотой, быстро возникающим чувством насыщения при приеме небольшого количества пищи. Диагностика основывается на данных анамнеза, рентгенографии желудка и гастроскопии. При конкрементах мягкой консистенции больным показано теплое щелочное питье, использование ферментативных препаратов. При инородных телах средней плотности используют эндоскопическое разрушение и извлечение безоаров. В случае неэффективности консервативной терапии проводят хирургическое удаление камня.
Общие сведения
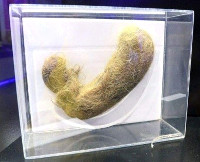
Безоар желудка (желудочный камень) – конкремент различной плотности, образующийся при проглатывании веществ, которые не перевариваются в желудке. Название желудочного камня связано с породой горных безоаровых козлов, в чьих желудках часто находили серовато-синие конкременты из шерсти, слизи и листьев. В отечественной гастроэнтерологии первые упоминания о патологии встречаются в начале XIX века в работах русского хирурга В.М. Мыша. Желудочные камни возникают редко, на начало 1990-х г.г. было описано порядка 400 случаев болезни. Конкременты могут быть одиночными, достигающими массы до 1 кг, и множественным. Последние имеют небольшие размеры, склонны к миграции в двенадцатиперстную и тощую кишку.
Безоар желудка
Причины
Безоар желудка возникает при многократном проглатывании предметов органического или неорганического происхождения, чаще с пищей. Выделяют состояния и условия, которые повышают вероятность формирования безоаров:
- Психические расстройства. Неврозы, трихотилломания, шизофрения, умственная отсталость могут стать причиной бесконтрольного поглощения несъедобных веществ (пластилина, клея, волос) в большом количестве.
- Заболевания желудка. Недостаточное выделение соляной кислоты, медленная эвакуация содержимого в 12-перстную кишку вследствие гастроэнтерологической патологии (гастропарез, секреторная недостаточность) вызывает постепенное образование конкрементов. Избыточное размножение грибов рода Кандида в желудке инициирует формирование грибковых безоаров.
- Операции на желудке. Перенесенные хирургические вмешательства (резекция желудка, ваготомия) способствуют снижению секреторной функции, нарушению пищеварения, накоплению трудноперевариваемых продуктов.
- Нарушение культуры питания. Плохое пережевывание грубоволокнистой тяжелой пищи, проглатывание косточек фруктов может провоцировать формирование безоара желудка.
Патогенез
Механизм образования безоаров желудка различен, зависит от типа чужеродного вещества и наличия предрасполагающих факторов. Инородное тело, попадая в организм с пищей или в результате вредных привычек, по различным причинам не переваривается, а аккумулируется в теле или пилорической части желудка. При многократном употреблении субстрат увеличивается в размере. Воздействие ферментов желудочного сока вызывает уплотнение и затвердевание инородного тела. В результате образуется безоар, который растет, может заполнить весь объем органа. Чем дольше происходит формирование камня и нахождение его в желудке, тем он тверже.
Классификация
Безоары желудка могут иметь различный состав и консистенцию (рыхлую, плотную, твердую, эластичную). В зависимости от происхождения выделяют следующие основные виды желудочных конкрементов:
- Фитобезоары. Составляют до 70 % от всех безоаров. Образуются при употреблении в пищу кожицы, косточек, кожуры ягод и фруктов (хурмы, черешни, винограда, инжира и др.). Растительные вещества постепенно обрастают слизью, жиром и минерализуются. Конкременты имеют различную консистенцию, зловонный запах, темно-зеленый или коричневый цвет.
- Трихобезоары. Образуются при регулярном попадании волос в желудок. Чаще возникают при неврозоподобных состояниях и психических отклонениях с непреодолимой тягой к откусыванию волос.
- Стибобезоары. Формируются при частом употреблении жирных продуктов животного происхождения (сало, баранина). Попадая в желудок, пища трансформируется, уплотняется с образованием жировых конкрементов.
- Шеллакобезоары. Возникают при использовании в пищу несъедобных продуктов химического происхождения (лак, краска). При поступлении в желудок вещества взаимодействуют с водой, выпадают в осадок. Шеллачные камни имеют вязкую консистенцию, слегка шероховатую поверхность, темно-коричневый цвет.
- Камни эмбрионального происхождения. Образуются из экзо- и эндодермы на этапе внутриутробного развития. Представляют собой дермоидные кисты или тератомы желудка.
- Лактобезоары. Формируются у новорожденных детей, кормление которых осуществляется искусственной смесью с высоким содержанием лактозы и казеина. К образованию конкрементов склонны недоношенные дети.
Существуют редкие виды желудочных камней, которые в медицинской практике встречаются в единичных случаях. Пиксобезоары формируются при употреблении смолы или вара. Гемобезоары образуются при продолжительном заглатывании крови у больных с носовым и пищеводным кровотечением. Конкременты могут возникать при приеме труднорастворимых и нерастворимых лекарственных средств (сукральфат, гидроксид алюминия, активированный уголь). Миксобезоары состоят из ниток, шерсти, кусочков древесины.
Симптомы безоара желудка
Скорость образования желудочных конкрементов различна, варьирует от нескольких дней до десятков лет. Это зависит от состава инородного вещества и индивидуальных особенностей организма пациента. При небольшом размере конкремента симптомы заболевания отсутствуют. По мере увеличения безоара появляются болезненные ощущения в области эпигастрия, чувство тяжести в желудке, не связанное с приемом пищи. Больные отмечают быстрое насыщение небольшим количеством еды, тошноту, рвоту, чувство распирания в животе, снижение аппетита и массы тела. Возникает частая отрыжка, имеющая неприятный запах.
В дальнейшем боли нарастают, принимая острый или схваткообразный характер. В животе возникает ощущение инородного тела, которое может менять местоположение. У лиц астенического телосложения иногда пальпируется плотное образование в эпигастральной области. Наличие безоара сопровождается снижением иммунитета, обострением хронических заболеваний. У детей из-за нарушения метаболических процессов и гиповитаминоза возникает гипопротеинемия, отеки мягких тканей и нижних конечностей.
Осложнения
Длительное нахождение безоара в желудке приводит к образованию пролежней стенки органа. Нарушается местное кровообращение, развивается ишемия и некроз с образованием изъязвлений. Эрозии, язвы желудка могут привести к перфорации мышечного слоя и возникновению перитонита и сепсиса. Редким осложнением является кишечная непроходимость. При попадании безоарного камня в тонкую кишку и перекрытии просвета кишечника развивается обтурационная кишечная непроходимость.
Диагностика
Диагностика безоара желудка вызывает значительные трудности. Это связано с отсутствием специфических симптомов и клинических проявлений на начальном этапе болезни. Для подтверждения диагноза необходимо провести следующие обследования:
- Осмотр гастроэнтеролога. Специалист на основании анамнеза жизни, течения болезни, данных физикального осмотра даст предварительное заключение и назначит дополнительные диагностические процедуры.
- Рентгенография желудка с контрастированием. Позволяет определить дефект наполнения овальной или округлой формы с четкими краями.
- Фиброгастродуоденоскопия. Основной метод диагностики, с помощью которого можно определить не только размер и форму, но и предположить происхождение безоара. Во время процедуры эндоскопист выполняет забор материала для изучения состава конкремента.
Для диагностики заболевания дополнительно проводят УЗИ брюшной полости. Компьютерная томография верхних отделов ЖКТ позволяет определить точную локализацию, размеры безоара. Лабораторные анализы малоинформативны, длительное течение болезни может вызывать развитие анемии. Основную дифференциальную диагностику безоаров проводят со злокачественными и доброкачественными опухолями желудка. В этом случае эндоскопическое исследование с биопсией помогает отличить конкременты от новообразований. Желудочные камни дифференцируют с проглоченными инородными телами. Большое значение имеют данные анамнеза и гастроскопии.
Лечение безоара желудка
Лечение заболевания зависит от вида, консистенции, состава конкремента и сопутствующей патологии. При небольших размерах желудочный камень может выйти самостоятельно. Консервативные методы лечения эффективны при безоарах мягкой и средней консистенции, чаще растительного происхождения. Перорально назначают теплые щелочные растворы на основе соды, минеральную воду, протеолитические ферменты. Положительное действие оказывает легкий массаж эпигастральной области. Пациентам показана щадящая диета с ограничением фруктов, мяса и жирных продуктов. Конкременты небольшой плотности удаляют эндоскопически. С помощью специальных инструментов камень дробят и извлекают под контролем гастроскопа. При навязчивых состояниях, употреблении несъедобных продуктов показана консультация психиатра.
При неэффективности терапии, больших и плотных безоарах проводят оперативное удаление конкремента. Операция заключается в рассечении желудка (гастротомии) и удалении безоарного камня. Показанием к хирургическому вмешательству являются состояния, вызванные осложнением заболевания (кишечная непроходимость, перитонит).
Прогноз и профилактика
При своевременной диагностике и удалении безоара желудка прогноз благоприятный. Консервативное и хирургическое лечение дает хорошие результаты, в 90% случаев наступает полное выздоровление. Игнорирование симптомов болезни и поздняя диагностика может привести к ряду серьезных, иногда фатальных, осложнений. Для предотвращения развития безоара лицам с хроническими заболеваниями ЖКТ или перенесшим операции на желудке рекомендуется раз в год проходить диспансерное обследование у гастроэнтеролога. К профилактике болезни относится контроль за психически больными людьми, ограниченное потребление грубой пищи растительного и животного происхождения, отказ от употребления неперевариваемых веществ.
Источник
Желчнокаменная болезнь у детей – заболевание, характеризующееся образованием камней в желчном пузыре и желчевыводящих протоках. Проявляется абдоминальным болевым синдромом и диспепсическими расстройствами, связанными с нарушениями диеты, стрессами и воспалительными заболеваниями ЖКТ. Диагностируется анамнестически и на основании клинических симптомов, подтверждается УЗИ-исследованием. Проводится комплексная терапия, включающая немедикаментозные методы и препараты, нормализующие образование и выделение желчи. В крайних случаях выполняется лапароскопическая холецистэктомия.
Общие сведения
Желчнокаменная болезнь у детей (холелитиаз) составляет около 1% всех патологий пищеварительной системы. Девочки болеют примерно в 2 раза чаще мальчиков за исключением случаев желчнокаменной болезни у детей дошкольного возраста, в этой группе чаще заболевают пациенты мужского пола. В последние годы заболеваемость неуклонно растет, одновременно снижается средний возраст пациентов, с этим связана высокая актуальность данной патологии в педиатрии. Еще одной актуальной проблемой являются диагностические затруднения. Диагностика холелитиаза в начальной стадии затруднена из-за полного отсутствия клинических проявлений, при этом поздняя постановка диагноза может привести к оперативному вмешательству, неизбежно оказывающему негативное влияние на качество дальнейшей жизни пациентов.
Желчнокаменная болезнь у детей
Причины
Желчнокаменная болезнь у детей является мультифакторным заболеванием, возникает при сочетании целого ряда причин и условий. При этом истинные причины предпосылок заболевания остаются не до конца изученными. Обнаружены наследуемые мутации некоторых генов, детерминирующих фосфолипидный обмен. Таким образом, в развитии желчнокаменной болезни у детей определенную играет роль наследственный фактор, несколько чаще мутации передаются по материнской линии. Доказано провоцирующее влияние аномалий расположения желчного пузыря и желчных протоков, в частности – наличие перегибов и перетяжек в желчном пузыре. Заболевание может провоцироваться длительным дисбактериозом с изменением стула, нарушениями в диете, избыточным весом ребенка и гиподинамией. Воспалительные заболевания билиарной системы также приводят к развитию желчнокаменной болезни у детей.
Патогенез
В патогенезе заболевания ключевую роль играют изменение состава желчи и дискинезия желчных путей. И тот, и другой фактор может быть первичным. Если в преморбиде диагностируется аномалия развития билиарной системы, первичным является застой желчи и, как следствие, ее сгущение с последующим образованием камней. Состав желчи изменяется не только под влиянием ее задержки в желчном пузыре, но и вследствие воспалительных изменений в соседних органах (печень, поджелудочная железа) в сочетании с дисбактериозом. Результатом последнего является недостаточное выведение холестерина с калом, а, значит – его избыточное всасывание и гиперхолестеринемия. Именно повышение концентрации холестерина в желчи провоцирует холелитиаз.
Одновременно с этим неизбежно возникает воспалительная реакция в стенках желчного пузыря, клетки которого, разрушаясь, приводят к повышению концентрации белка в желчи. Белок становится ядром образующихся желчных камней. Таким образом, очевидно образование порочного круга, поскольку изменяющийся состав желчи нарушает кинетику билиарной системы, а изначально диагностированная дискинезия всегда влияет на концентрацию желчи, способствуя ее сгущению. Отдельная роль в патогенезе желчнокаменной болезни у детей принадлежит стрессам, а точнее – личностным особенностям реагирования ребенка на стрессовые ситуации и общую обстановку в семье.
Классификация
Современная квалификация патологии предложена в 2002 году Российским институтом Гастроэнтерологии и является общей для детей и взрослых. Выделяют несколько стадий заболевания.
I стадия – начальная (предкаменная).
Характеризуется изменением свойств желчи и ее сгущением с образованием так называемого билиарного сладжа. Сладж представляет собой сгустки желчи либо микролиты и предшествует собственно холелитиазу. На начальной стадии желчнокаменная болезнь у детей клинически никак не проявляется.
II стадия – стадия формирования желчных камней.
Формируются единичные либо множественные конкременты с различной локализацией. Камни обнаруживаются в желчном пузыре, общем желчном протоке или в печеночных протоках. Различаются по составу, который можно определить при помощи рентгенографии, УЗИ или при инвазивных методов исследования. Встречаются холестериновые, пигментные (билирубиновые) и смешанные камни. Вторая стадия желчнокаменной болезни у детей может не проявляться клинически (латентная форма) либо протекать с типичной симптоматикой.
III стадия – хронический рецидивирующий калькулезный холецистит.
На данной стадии имеются выраженные анатомо-физиологические изменения в билиарной системе, что приводит к хроническому воспалению и частому образованию конкрементов. Эффективность консервативной терапии снижается.
IV стадия – стадий осложнений.
Желчнокаменная болезнь у детей может осложниться острым холангитом, панкреатитом и обтурацией желчного протока конкрементами. Как правило, осложнения требуют экстренного хирургического вмешательства.
Симптомы у детей
Основные клинические проявления заболевания – боль и диспепсические расстройства. Характеристика болевого синдрома при желчнокаменной болезни у детей может отличаться от таковой у взрослого человека. Обычно болевые ощущения локализуются в области правого подреберья, боль может быть схваткообразной либо ноющей. Однако дети часто жалуются на боль в области пупка или в эпигастральной области. Болевой синдром провоцируется нарушениями в диете (жареная и жирная пища в рационе, недостаток клетчатки, большие перерывы между приемами пищи и др.), иногда физическими нагрузками и эмоциональным напряжением.
Желчнокаменная болезнь у детей проявляется диспепсическими расстройствами, такими как изжога, отрыжка, горечь во рту, а также нарушения стула (диарея или запоры) и метеоризм. В отдельных случаях присоединяется вегетативная симптоматика в виде повышенного потоотделения и беспокойства. Заболевание всегда проявляется приступообразно, в любое время суток.
Диагностика
Желчнокаменная болезнь у детей диагностируется клинически. При осмотре можно выявить только болевой синдром, но на момент осмотра он присутствует далеко не всегда, поэтому основное значение приобретает тщательный сбор анамнеза, в том числе семейного. Как правило, у родственников также имеются заболевания желудочно-кишечного тракта. Родителям или самому ребенку необходимо как можно более подробно описать педиатру характеристики боли в животе: обстоятельства, предшествующие ее возникновению, интенсивность боли, ее длительность и т. д. Сопутствующие диспепсические расстройства диагностируются анамнестически.
Холелитиаз у детей подтверждается при помощи УЗИ-диагностики. Исследование позволяет выявить аномалии развития билиарной системы и утолщение стенок желчного пузыря, что свидетельствует о воспалительном процессе. Для более точного определения типа конкрементов можно использовать рентгенографию. Так, холестериновые камни являются рентгенонегативными, то есть на снимке их не будет видно. Биохимический анализ крови обнаруживает гиперхолестеринемию, также возможно повышенное содержание билирубина. В клиническом анализе крови выявляются общие признаки воспаления (лейкоцитоз, увеличение СОЭ и др.). Анализ кала (копрограмма) позволяет достаточно точно определить патологию печени и желчевыводящих путей, поджелудочной железы и кишечника.
Лечение желчнокаменной болезни у детей
При развитии желчнокаменной болезни у детей требуется комплексная терапия. К немедикаментозным методам относится диета с исключением жирной и жареной пищи. Ребенку необходимо употреблять достаточное количество клетчатки и соблюдать питьевой режим. Имеет значение не только качество пищи, но и количество ее приемов за день, их должно быть не меньше пяти. Поскольку одним из факторов, способствующих развитию заболевания, является гиподинамия, показаны прогулки и активные игры на свежем воздухе. Желательно избегать длительных стрессовых ситуаций.
Медикаментозная терапия желчнокаменной болезни у детей направлена на нормализацию состава желчи и моторики желчного пузыря и желчевыводящих путей, назначается только гастроэнтерологом. С этой целью применяются антихолестатики, литолитики и холеретики. Лечение дополняется гепатопротекторами и антиоксидантами. Важно устранить гиперхолестеринемию и в целом нормализовать липидный спектр крови, поэтому целесообразно назначение статинов. Проводится коррекция биоценоза кишечника, используются методы физиотерапии (электрофорез магния, парафинотерапия и др.) В случае поздней диагностики и наличия осложнений показана лапароскопическая холецистэктомия.
Прогноз и профилактика
При своевременной диагностике и терапии прогноз заболевания благоприятный. Однако зачастую заболевание выявляется уже на II-III стадии, когда повышается риск развития хронического воспалительного процесса и возникновения ургентных осложнений. Профилактика желчнокаменной болезни у детей проводится всем пациентам из группы риска: при установленном диагнозе дискинезии желчных путей, холецистита и в целом патологии желудочно-кишечного тракта. Высокая степень настороженности должна быть в отношении детей, проживающих в неблагополучной семейной обстановке, а также при наличии у ребенка аномалий развития билиарной системы, выявленных еще на первом году жизни.
Вторичная профилактика желчнокаменной болезни у детей направлена на улучшение моторики желчного пузыря, улучшение реологических свойств желчи и коррекцию кишечного дисбиоза. Ребенок наблюдается у гастроэнтеролога, физиотерапевта, психолога.
Источник
