Как алкоголь влияет на язву желудка

Больные интересуются: можно ли употреблять алкоголь при язве желудка? Официальная медицина заявляет: нельзя. Почему? Алкоголь провоцирует воспаление стенок желудка. Повышая кислотность, замедляет пищеварительный процесс. При сильной язве алкоголь провоцирует внутренние кровотечения, которые грозят человеку летальным исходом. Причем, речь идет не только о крепких спиртных напитках, но и о легких, таких как вино и пиво.

Красное вино: можно или нельзя?
Есть мнение, будто красное вино в небольших количествах при язве можно, ибо оно убивает бактерию Helicobacter pylori, вызывающую язвенную болезнь. Не стоит воспринимать эту информацию как руководство к действию. Лучше обратиться к другим средствам: к прописанным лекарствам, зеленому чаю, меду манука и т.д.
Частый прием алкоголя, запои при язве
Регулярное употребление спиртного или эпизоды запоев приводят к злокачественным новообразованиям, а также к изъязвлению стенок желудка и двенадцатиперстной кишки, негативно влияет на пищеварительную функцию, провоцируя боль, рвоту, отрыжку, отвращение к пище, потерю веса. Человек ощущает дискомфорт в верхней части живота. Боль, как правило, начинается через 1-3 часа после еды.

Алкоголь при язве двенадцатиперстной кишки
При проблемах с двенадцатиперстной кишкой алкоголь категорически противопоказан. Заболевания этого органа нарушают гормональный фон. Этанол разрушительно влияет на ткани, увеличивая область поражения. Язва рискует в скором времени перерасти в раковую опухоль.
Чем опасно пиво?
Пиво отрицательно влияет на весь желудочный тракт, нарушая функцию пищеварительной системы. Регулярное употребление пива (пивной алкоголизм) вызывает выделение соляной кислоты, разъедающей стенки желудка. Недополучая из-за этого питательных веществ, организм ослабляет свою защитную функцию. Появляются отрыжка, изжога, вздутие живота, запоры. Запускаются процессы гниения. Регулярное употребление пива способствует тому, что язва становится хронической.
Водка при язве лечит или калечит?
Крепкие алкогольные напитки вызывают ожог внутренних стенок желудка. Даже однократное их употребление вредно. Если желудок пустой, алкоголь легко проникает в кровяное русло, нарушая процесс кровоснабжения. Разрушаются сосуды, питающие орган.
Так можно ли при язве водку? – Только после еды, в небольшом количестве. А лучше и вовсе отказаться от крепкого алкоголя. Некоторые пытаются водкой язву желудка лечить. Это опасно тем, что возникает кажущееся облегчение, притупляется боль, это мешает больному отследить реальную ситуацию со своим здоровьем.
Если пить регулярно
При регулярном употреблении алкоголя даже человек с изначально здоровым желудком становится обладателем гастрита, плавно переходящего в язву. Блокируется выработка соляной кислоты – пища загнивает, отравляя организм. Появляется плохой запах изо рта, тошнота и рвота. Соляная кислота обеззараживает пищу. При ее недостатке возникает отравление желудка.
Самое опасное осложнение – разрыв язвы, сопровождающийся кровотечением. Это может привести к летальному исходу. Симптомы – сильная боль, рвота и стул кровяного или кофейного цвета.
Когда стало плохо
Что делать, если после принятия алкоголя стало плохо? Промыть желудок. Промывание удаляет из организма часть этанола и облегчает состояние больного. Нужно вызвать рвоту. Если в рвотной массе обнаружились кровянистые образования, или пошла кровь, нужно срочно вызывать скорую помощь. После промывания выпить горячий чай или молоко, укутаться. Принять горизонтальное положение.

При язве и гастрите показано диетическое питание. Жидкие каши на воде, протертые супы, кисели. Целительны также отвары из мяты и ромашки. Тогда как любой алкоголь нужно исключить.
Источник
Дата публикации: 19 марта 2018.
Хирургическое отделение №2
(городской центр гастродуоденальных
кровотечений язвенной этиологии)
врач-хирург Конкин Д.К.
Долгое время гастроэнтерологи уделяли незаслуженно мало внимания пищеводу. Причиной этому во многом было то, что пищевод — это единственный орган системы пищеварения, который не подвержен физикальному исследованию: его невозможно пальпировать, перкутировать, аускультировать. И только в 70–80-е годы минувшего столетия с появлением и широким распространением эндоскопического исследования интерес к патологии пищевода значительно возрос. В настоящее время активную работу проводит Международное общество по заболеваниям пищевода (ISDE). Постоянно проводятся фундаментальные и клинические исследования, направленные на изучение патологии пищевода. Таким образом, заболевания пищевода являются очень актуальными в мировой гастроэнтерологии.
С другой стороны, не менее актуальной проблемой современной медицины являются патологические состояния, связанные со злоупотреблением алкоголя. Давно известно, что алкоголь при систематическом употреблении способен приводить к разностороннему поражению различных органов и систем организма. Безусловно, существенное патогенное влияние алкоголь оказывает именно на систему пищеварения, так как ей приходится первой вступать в контакт с этанолом. Среди основных патогенных воздействий алкогольных напитков на желудочно-кишечный тракт следует отметить следующие: повышение желудочной секреции, замедление эвакуаторной функции желудка, ухудшение всасывания питательных веществ в тонком кишечнике, повышение транспорта токсинов через кишечную стенку, нарушение моторики кишечника со склонностью к появлению диареи и другие.
Каким же является воздействие алкоголя на структуру и функцию пищевода? Патогенное влияние употребления алкоголя на пищевод многогранно как по характеру, так и по тяжести поражений.
Учитывая известные токсические свойства алкоголя и то, что чуть ли не первым органом, с которым контактирует алкоголь, является именно пищевод, логично предположить прямое токсическое воздействие этанола на слизистую пищевода. Действительно, длительный контакт этанола со слизистой оболочкой пищевода может приводить к развитию алкогольного эзофагита. Развитие алкогольного эзофагита может быть обусловлено не только токсическим действием алкоголя, но также снижением секрета слюнных желез при длительном злоупотреблении алкоголем, который обладает протекторными для пищеводной слизистой свойствами.
Другим важным направлением патогенного воздействия этилового спирта на пищевод является нарушение его моторики. У некоторых пациентов, злоупотребляющих алкоголем, отмечается нарушение глотания, что клинически может сопровождаться дисфагией. Более частым влиянием алкоголя на пищеводную моторику является нарушение нормального функционирования нижнего пищеводного сфинктера. Часто отмечается недостаточность этого сфинктера, что может приводить к развитию гастроэзофагеальной рефлюксной болезни (ГЭРБ). Однако у пациентов, длительно злоупотребляющих алкоголем, возможно обратное нарушение — повышение тонуса нижнего пищеводного сфинктера. Еще одним частым и важным нарушением моторной функции пищевода является снижение перистальтики. Снижение пищеводного клиренса является важной предпосылкой развития ГЭРБ.
Как уже было сказано, употребление алкоголя сопряжено с повышением развития такой распространенной патологии, как ГЭРБ. Как известно, ГЭРБ — это хроническое рецидивирующее заболевание, проявляющееся развитием характерных симптомов (изжоги и других) и развитием воспалительно-эрозивного поражения дистальных отделов пищевода вследствие регулярного заброса в пищевод желудочного или дуоденального содержимого. Действительно, у многих людей даже эпизодическое употребление алкогольных напитков сопровождается появлением изжоги. Патогенез ГЭРБ традиционно связывают с ослаблением факторов защиты (нормальная барьерная функция нижнего пищеводного сфинктера, эффективный пищеводный клиренс, сохраненная резистентность слизистой оболочки пищевода) и усилением факторов агрессии (кислотной желудочной и щелочной дуоденальной). При злоупотреблении алкоголем имеют место практически все указанные звенья патогенеза ГЭРБ. Также отмечается прямое токсическое действие этанола на пищеводный эпителий, что ухудшает его резистентность и повышает риск появления дефектов пищеводной слизистой. Алкоголь, независимо от вида алкогольного напитка, благодаря своим стимулирующим свойствам, повышает кислотность желудка и часто ухудшает его эвакуаторные свойства, что приводит к усилению факторов агрессии. Курение и алкоголь относятся к факторам, которые способствуют развитию эзофагита у пациентов с ГЭРБ изначально без воспаления в пищеводе, и повышает риск развития пищевода Барретта (предракового изменения пищевода).
Еще в 60-х годах минувшего столетия появились работы, указывающие на повышение риска рака пищевода при злоупотреблении алкоголем. По мнению некоторых авторов, до 50–75 % опухолей пищевода имеют связь с употреблением алкоголя. Было установлено, что алкоголь при ежедневном приеме повышает на 30 % риск развития рака ротовой полости, глотки, пищевода и гортани. Смертность от рака ротовой полости, глотки, пищевода и гортани имеет сильную связь с уровнем потребления алкоголя за предшествующие 20 лет. Установлено, что при курении риск плоскоклеточного рака пищевода увеличивается в 7 раз, а при злоупотреблении алкоголем — в 3 раза. Алкоголь повышает риск развития как плоскоклеточного рака пищевода, так и аденокарциномы пищевода, однако в большей степени плоскоклеточного рака. Во многих исследованиях было установлено, что риск развития рака пищевода увеличивается при сочетании злоупотребления алкоголем и курения, и напротив, он уменьшается при увеличении в рационе овощей и фруктов. Таким образом отмечается некоторый синергизм канцерогенного действия алкоголя и курения. Одним из вероятных объяснений влияния алкоголя на развитие рака пищевода является канцерогенное действие ацетальдегида — метаболита этанола. Этанол начинает метаболизироваться в ацетальдегид уже в ротовой полости под воздействием нормальной микрофлоры ротовой полости, что приводит к значительному повышению содержания ацетальдегида в слюне. Подобное повышение концентрации ацетальдегида в слюне наблюдается и при курении. При глотании ацетальдегид слюны поступает в глотку, пищевод, желудок, являясь при этом дозозависимым локальным канцерогеном.
Редким, но опасным проявлением возможного патогенного действия алкоголя на пищевод является возможность появления линейных разрывов слизистой оболочки пищевода в области пищеводно-желудочного соединения (синдром Маллори — Вейсса), что возможно вследствие выраженной рвоты в ответ на алкогольную интоксикацию, особенно на фоне алкогольного эзофагита.
Злоупотребление алкоголем также является одной из причин еще одного редкого (0,2–0,3% эзофагоскопий), но опасного поражения пищевода — острого некротического эзофагита (острого пищеводного некроза). Эндоскопическое исследование выявляет черную, некротическую слизистую пищевода, преимущественно в его дистальных отделах («черный пищевод»). Острый некротический эзофагит клинически более чем в 70 % проявляется кровотечением, может осложняться стенозом или стриктурой, перфорацией, медиастинитом, абсцессами. Смертность при этой патологии, по данным исследователей, составляет 31,8 %.
И, наконец, нельзя забывать еще об одном потенциально опасном проявлении влияния алкоголя на пищевод, которое, однако, является не прямым, а опосредованным следствием патогенного действия алкоголя — это появление варикозно расширенных вен пищевода при портальной гипертензии вследствие алкогольного цирроза печени. У 50 % больных алкогольным циррозом печени варикозное расширение вен пищевода развивается в течение 2 лет, у 70–80 % — в течение 10 лет с момента установления диагноза. Варикозно расширенные вены являются потенциально опасным состоянием из-за риска возникновения массивного кровотечения, которое представляет опасность для жизни пациента. Риск кровотечения значительно повышается при резко расширенных извитых варикозных венах ІІІ степени, при наличии красных знаков на поверхности варикозов, при локализации варикозных вен проксимальнее зоны 3–5 см над желудочно-пищеводным соединением, при тяжелом циррозе в сочетании с употреблением спиртных напитков. После успешно остановленного эпизода кровотечения из варикозно расширенных вен пищевода сохраняется высокий риск рецидива кровотечения, особенно в первые 6 месяцев.
Лечение различных форм алкогольных поражений пищевода зависит от характера поражения и предусматривает безусловный отказ от употребления алкогольных напитков. В лечении ГЭРБ наряду с модификацией стиля жизни препаратами выбора являются ингибиторы протонной помпы, прокинетики, антациды.
Основной механизм действия ингибиторов протонной помпы заключается в блокировании кислотной продукции желудка, предупреждая тем самым заброс кислоты в пищевод и ограничивая контакт пищеводного эпителия с агрессивным кислотным фактором. Среди ингибиторов протонной помпы, которые давно и успешно применяются, следует отметить препарат пантопразол. Пантопразол обладает достаточным антисекреторным эффектом для уменьшения клинической симптоматики и достижения эндоскопической ремиссии. Он активно назначается при ГЭРБ и других кислотозависимых заболеваниях. Средняя доза пантопразола составляет 40 мг 2 раза в сутки, поддерживающая доза — 40 мг 1 раз в сутки.
Другой ингибитор протонной помпы омепразол заслуживает внимания благодаря наличию инъекционной формы выпуска. Парентеральное введение омепразола позволяет в кратчайшие сроки добиться необходимого повышения интрагастрального и интраэзофагеального рН, что является наиболее целесообразным и необходимым в ургентных ситуациях (например, при язвенном кровотечении, перфоративной язве, остром панкреатите и других подобных состояниях). Другое обоснованное применение парентеральных форм при невозможности пациента самостоятельно перорально принимать ингибитор протонной помпы (например, для профилактики эрозивно-язвенных поражений и возможных кровотечений у пациентов с критическими состояниями, при остром некротическом эзофагите). Средняя доза омепразола при внутривенной инфузии составляет 40–80 мг.
Быстрый симптоматический кислотонейтрализующий эффект в сочетании с обволакивающим и адсорбирующим действием оказывают антациды.
Для коррекции моторных нарушений пищевода, особенно при недостаточной запирательной функции нижнего пищеводного сфинктера, могут использоваться прокинетики — преимущественно блокаторы дофаминовых рецепторов (домперидон).
В случае варикозно расширенных вен пищевода вследствие цирроза печени алкогольной или другой этиологии обязательным способом первичной профилактики кровотечений является применение (при отсутствии противопоказаний) неселективного бета-блокатора — пропранолола (анаприлина). Существуют также эндоскопические методы лечения этой патологии. Важным направлением лечения является этиотропная терапия в зависимости от этиологии патологии печени. Часто возникает также необходимость применения гепатопротекторных препаратов различной направленности (урсодезоксихолевая кислота, эссенциальные фосфолипиды, препараты на основе аминокислот, растительные гепатопротекторы и другие).
Таким образом, алкоголь оказывает разноплановое воздействие на пищевод, вызывая его различную патологию. Это еще раз подтверждает уже издавна известную истину о необходимости ограничения потребления алкоголя в популяции с целью профилактики многих заболеваний, в том числе и заболеваний пищевода.
Источник
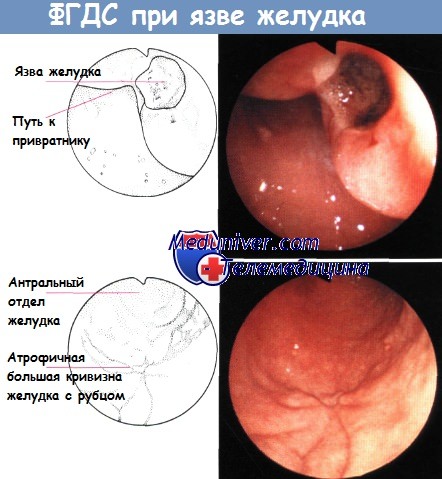
Мифы о язве желудка. Можно ли вылечить язву водкой?Симптомы язвы всем известны – сильные боли в животе, нарушения стула, тошнота, слабость и рвота. Причина возникновения таких симптомов – повреждение слизистой оболочки желудка, вследствие чего она не может противостоять разрушительному воздействию соляной кислоты, желчи и пепсина. Развивается язва обычно незаметно, а при отсутствии лечения может захватывать глубокие мышечные ткани желудка и даже привести к образованию сквозного отверстия в его стенке. Сегодня язва окутана немалым количеством мифов и домыслов, которые нередко приводят к затягиванию начала лечения, ухудшению ситуации и возникновению серьезных проблем со здоровьем. Вот самые популярные мифы о язве: Миф 1. Язва передаётся по наследству. Существует мнение, что язва чаще всего развивается у людей, имеющих определенную группу крови и резус-фактор. Для доказательства этой теории обычно приводят примеры, когда у больного язвой человека отец, мать или другие близкие родственники тоже страдали язвенной болезнью. Действительно, некоторая генетическая предрасположенность к развитию язвенной болезни желудка может быть, но это вовсе не говорит о том, что если человек болеет язвой, то она потом обнаружится и у его детей. Чаще всего рискуют болеть язвой желудка люди, подверженные к постоянным стрессам, имеющие вредные привычки (курение и злоупотребление алкоголем), не соблюдающие правила здорового питания и принимающие лекарства, разжижающие кровь и повышающие кислотность желудка. Например, ацетилсалициловая кислота или аспирин, попадая в голодный желудок, разрушает его слизистую, поэтому принимать аспирин надо только после еды.
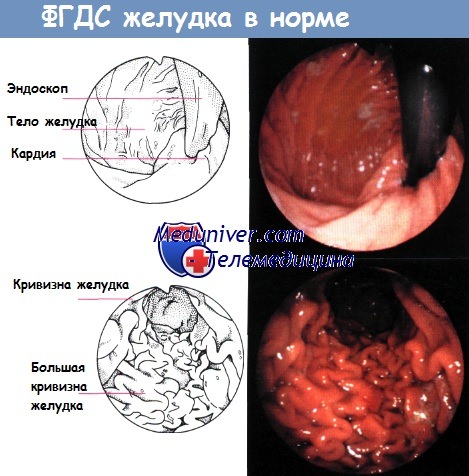
Миф 2. За гастритом следует язва. На самом деле, язва желудка – это самостоятельное заболевание, она может развиться как осложнение гастрита, так и без него. Поэтому если у вас диагностировали гастрит, то не надо бояться того, что через несколько лет вам могут поставить диагноз “язва”. Миф 3. Язва – удел тех, кто ест сухомятку. Все мы с детства слышали советы типа “Ешь суп, а то заработаешь язву”, “Будешь питаться одними бутербродами, появится язва”. На самом деле, даже если человек каждый день будет обедать без супа, это не станет причиной развития язвы, если у него желудок здоровый. Однако если человек каждый день употребляет много жирной, острой и копчёной пищи, то пищеварительная система не будет справляться с ее перевариванием и увеличит выработку ферментов, которые являются “провокаторами” развития язвенной болезни при наличии предрасполагающих факторов. Это и приводит к появлению эрозии в слизистой оболочке. Питание должно быть сбалансированным и здоровым, без вредных продуктов. Кушать бутерброды можно, но не постоянно и не с колбасой. Миф 4. Язвой можно заразиться. В 1983 году две австралийские ученые Маршалл и Уоррен впервые сделали заявление, что основной причиной язвы желудка являются микробы под названием “хеликобактер пилори”, за что в 2005 году им была присвоена Нобелевская премия. Ученые объявили, что хеликобактер пилори попадает в организм человека из внешней среды орально-фекальным путем инфицирования, но также не исключается и орально-оральный путь распространения инфекции. Поэтому заразиться язвой можно через слюну от человека к человеку, что и является причиной зарождения мифа о том, что язва заразная. Однако, несмотря на то, что главную роль в развитии язвы играет инфекция, далеко не все становятся язвенниками. По статистике 70% жителей всего мира инфицированы хеликобактер пилори, а развивается язва только у 15% населения. Это значит, проблема не в передачи хеликобактера, а в наличии условий для его размножения. Чем хуже состояние слизистой желудка, тем быстрее будут микробы способствовать появлению язвы.
Миф 5. Язву можно лечить содой. Народные целители при появлении сильной боли в животе больным язвой рекомендуют пить стакан воды, добавив в него щепотку соды. Содовая вода действительно разбавляет соляную кислоту в желудке, и приступ болезни уходит, но вылечить язву содой нельзя. Еще в начале прошлого века при лечении язвы придерживались принципа: нет кислоты, нет и язвы. Подобрать схему лечения язвы должен только врач. И, безусловно, сегодня принцип лечения язвы должен уже звучать не только ” нет кислоты – нет язвы” но и “нет хеликобактера – нет язвы”. Поэтому сейчас лечение язвы включает в себя как антисекреторную, так и противомикробную терапию. Миф 6. Язву можно обнаружить по анализу крови, не обязательно глотать зонд. Анализ крови проводится для выявления бактерий хеликобактер пилори, по его результатам нельзя диагностировать язву. Эндоскопическое исследование придется проходить обязательно, чтобы поставить диагноз, установить место расположения язвы, ее размеры и взять кусочек слизистой на биопсию. Бояться этой процедуры не нужно, сейчас уже никто не “глотает кишку”. Современные эндоскопы-телекамеры совсем миниатюрные и вводят их под местной анестезией, а занимает эта процедура всего несколько минут. Миф 7. Рано или поздно придется делать операцию. Сегодня язву “зашивают” только в особо запущенных случаях, когда уже имеется кровотечение и возникла опасность перфорации. В остальных случаях практикуется медикаментозное лечение, направленное на борьбу с бактериями хеликобактер пилори и подавление секреции желудочной кислоты. При правильном лечении язвы зарубцевание происходит уже через месяц. Миф 8. Язву можно вылечить водкой. Врачам до сих пор известны лишь случаи, когда водка доводила до язвы, а не наоборот. При этом часто мужчины, не равнодушные к алкоголю, рекомендуют язвенникам пить на голодный желудок стакан водки, чтобы все внутри “стерилизовалось и зарубцевалось”. На самом деле, водка только раздражает слизистую желудка, а не помогает вылечить язву. Во время лечения язвы надо отказаться от алкоголя вообще и даже от пива – они повышают кислотность желудочного сока и усугубляют течение язвенной болезни. – Также рекомендуем “Гемангиома печени – диагностика” Оглавление темы “Диагностика болезней печени”:
|
Источник