Этиопатогенез язвенной болезни желудка
ЯЗВЕННАЯ БОЛЕЗНЬ
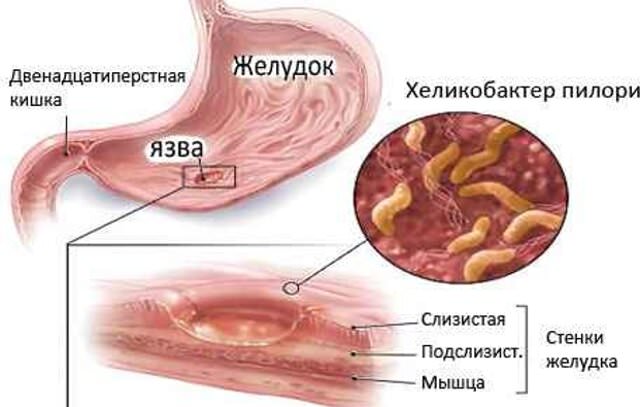
Язвеннаяболезнь (ЯБ) – хроническое рецидивирующее заболевание, характеризующееся образованием язвенного дефекта слизистой оболочки желудка или двенадцатиперстной кишки.
Распространенность
Средивзрослого населения развитых стран язвенная болезнь регистрируется в 7-10% случаев. Среди молодых мужчин и женщин соотношение болеющих составляет 5:1, среди пожилых – 1,2:1. Язвенная болезнь чаще регистрируется среди населения индустриально развитых стран, крупных промышленных центров. Дуоденальная локализация язвенного дефекта преобладает над желудочной, особенно у лиц молодого возраста (11:1), у пожилых – 2:1.
Классификация
По этиологии и патогенезу
1. Язвенная болезнь желудка и ДПК (первичная язвенная болезнь):
а) H. pylori – ассоциированная форма язвенной болезни;
б) H. pylori – независимая форма язвенной болезни.
2. Симптоматическиегастродуоденальные язвы (стрессовые; эндокринные; дисциркуляторно-гипоксические; медикаментозные; вторичные, например «гепатогенные» и др.).
По локализации
1. Желудочная язва.
2. Дуоденальная язва.
3. Сочетанные язвы (двойная локализация, множественные язвы). По стадиям и фазам
1. Активная стадия: фазы – острая, подострая, неполной клинической ремиссии.
2. Неактивная стадия: фаза полной клинико-анатомической ремиссии.
По тяжести течения
1. Легкого.
2. Среднетяжелого.
3. Тяжелого.
Этиология
Язвеннаяболезнь – заболевание мультифакторного генеза, однако в настоящее времяв этиопатогенезе болезни, особенно при ее дуоденальной форме, большое значение придается инфекционному агенту – Helicobacter pylori, приему НПВП, глюкокортикостероидов.
Патогенез
Helicobacter pylori являетсяанаэробной грамотрицательной бактерией, обитающей под слоем слизи на поверхности покровного желудочного эпителия, адгезируя к последнему и разрушая его. Микроорганизм обладает способностью расщеплять мочевину доуглекислого газа и аммиака, повышать рН среды вокруг себя, тем самым защищаясь от агрессивного действия желудочного сока. H. pylori имеетдостаточно широкий набор факторов вирулентности, позволяющих ему колонизировать слизистые оболочки ЖКТ. Кроме токсических ферментов, некоторые штаммы бактерии синтезируют цитотоксины, действие которых определяет степень патогенности H. pylori, особенности возникающей воспалительной реакции, и способность к ульцеро- и канцерогенезу. Для развития хеликобактерассоциированной язвенной болезнис локализацией в ДПК и дуоденита необходимо наличие в слизистой ДПК участков желудочной метаплазии, которая развивается из-за избыточного закисления в кишке. Причин гиперпродукции соляной кислоты в желудке при инфицировании Н. pylori несколько. Среди них основным является нарушение регуляции кислотообразо-вания через прямое влияние Н. pylori насекреторный процесс путем избыточного ощелачивания антрального отдела желудка продуктами гидролиза мочевины уреазой, вырабатываемой данными бактериями. Следствием избыточного ощелачивания является гипергастринемия и гипергистаминемия, приводящие, в свою очередь, к гиперпродукции соляной кислоты. Н. pylori, паразитируя на желудочном эпителии, создает условия для хронизации воспалительного, дистрофического и язвенного процессов в слизистой желудка и ДПК.
Кроме Н. pylori, вторымпо значимости этиопатогенетическим фактором язвообразования в гастродуоденальной зоне является прием НПВП. Патогенез гастро- и дуоденопатий на фоне приема НПВП ос-
нованна главном механизме действия данных лекарственных средств – снижении синтеза простагландинов в результате блокады фермента циклооксигеназы. НПВП действуют на все три уровня защитного кишечного барьера – преэпителиальный, эпителиальный и постэпителиальный. Воздействие на защитную роль слизистого барьера (преэпителиальный барьер) связано с нарушением НПВП продукции эпителиоцитами слизи и бикарбонатов, препятствующих агрессивному действию на клетки кислотного фактора.
Глюкокортикостероидыоказывают стимулирующее влияние на секрецию соляной кислоты, вызывая стойкую гиперацидность, приводящую со временем к атрофическим и дистрофическим изменениям слизистой оболочки желудка и ДПК.
Усилениевоздействия ацидопептического фактора, связанное с увеличением массы секреторных клеток желудка, и увеличение продукции соляной кислоты и пепсина являются главным фактором агрессии по отношению к слизистой оболочке ДПК, без которого нет язвообразования. Механизм гиперацидности иповышения протеоли-тической активности желудочного секрета у больных язвенной болезнью ДПК может быть обусловлен рядом факторов, среди которых ведущим является повышение тонуса парасимпатического отдела вегетативной нервной системы, сопровождающееся избыточным выделением нейромедиатора ацетилхолина, действующего непосредственно на рецепторы париетальных и главных клеток желудочных желез, что ведет к гиперсекреторному ответу. Соляная кислота может оказывать повреждающее воздействие на слизистую ДПК через активизацию пепсина, который способенразрушать клеточные и тканевые структуры. Активизация кислотно-пептического фактора, реализация его патогенных свойств возможны только при дисбалансе с факторами защиты. К последним относятся: защитный слизистый барьер, активная регенерация, достаточное кровоснабжение, компенсированное ощелачивание в пилорическом отделе желудка и в ДПК, своевременная эвакуация содержимого желудка.
В целом, схематично общую мультифакторную схему причин язво-образования можно представить так, как показано на рис. 33.
Клинические проявления
Клиническаякартина язвенной болезни зависит от локализации язвенного дефекта, его размеров и глубины, секреторной функции желудка, возраста больного, длительности заболевания и многих других факторов.
Рис. 33. Схема патогенеза язвенной болезни
Главнымклиническим симптомом язвенной болезни является боль в эпигастральной области. Отличительной особенностью болевого синдрома при язвенной болезни является суточный ритм его возникновения, зависящий от приема пищи и локализации язвы. Боли, возникающие непосредственно сразу после приема пищи, наиболее характерны для язвенной болезни с локализацией в верхней части желудка. Ранние боли возникают через 0,5-1 ч после приема
пищии характерны для язвы тела желудка. Поздние боли, возникающие через 1,5-2 ч после еды, натощак, «голодные», ночные боли, снимаемые приемом пищи или антацидов, характерны для язвы ДПК. Иррадиация боли в загрудинную область, область левого соска характерна для язвы кардиального отдела желудка, в правое подреберье – для язвы антрального отдела желудка и двенадцатиперстной кишки. Иррадиация болей в спину возникает при язве желудка с локализацией на задней стенке желудка или двенадцатиперстной кишки и для пенетрации язвы в поджелудочную железу. Опоясывающие боли характерны для пенетрации язвы желудка в поджелудочнуюжелезу. Основные причины развития болевого синдрома при ЯБ является раздражение болевых барорецепторов, возникающее при повышении внутриполостного давления и снижении порога их чувствительности на фоне низкого уровня интрагастрального рН. Играет также роль распространение воспаления на окружающие желудок и ДПК органы (перивисцерит, солярит). Характер боли при язве тела желудка, как правило, ноющий, тупой. Острые,резкие боли характерны для локализации язвы в пилородуоденальной зоне, резчайшие «кинжальные» боли возникают при перфорации язвы желудка либо двенадцатиперстной кишки.
Кромеболевого синдрома у больных ЯБ часто отмечаются жалобы диспепсического характера: отрыжка воздухом, пищей, изжога (при сопутствующей ГЭРБ), чувство тяжести и распирания в эпигастрии, быстрого насыщения, тошнота, рвота. Для язвы с локализацией в ДПК, выраженной гиперхлоргидрии характерно повышение слюноотделения. Расстройство стула, диарея характерны для ЯБ с локализацией в желудке, запор более часто беспокоит больных дуоденальной язвой.
Физикальное обследование
ПриЯБ во время обострения может отмечаться вынужденное положение больного -согнувшись и прижав руки к эпигастральной области (зона наибольшей болезненности), положения на спине, на боку с поджатыми к животу коленями характерны для резко выраженного болевого синдрома и при ЯБ, осложненной перфорацией. Бледность кожных покровов может наблюдаться приЯБ, осложненной кровотечением. У пациентов отмечается усиленное потоотделение, повышенная влажность ладоней и красный дермографизм. При пальпации живота выявляется болезненность в эпигастральной области, положительный симптом Менделя.
Лабораторные и инструментальные методы исследования
Общийанализ крови: при неосложненной язвенной болезни может быть не изменен.Увеличение количества гемоглобина и эритроцитов характерно для упорной рвоты (обезвоживание), наблюдаемой при де-компенсированном стенозе привратника. Снижение количества гемоглобина, эритроцитов, сывороточногожелеза выявляется у больных с хронической кровопотерей, осложняющей течение язвенной болезни.
Контрастная рентгеноскопия желудка с бариевой взвесью: можно выявить наличие язвенной «ниши».
ЭГДС: выявляет при острой стадии хронической язвенной болезни язвенный дефект.
Анализ на H. pylori: путем гистологического исследования биоп-татов, быстрым уреазным тестом, дыхательным тестом с мочевиной, меченной 13С, иммуноферментным анализом слюны, кала, методом ПЦР-диагностики.
Суточноемониторирование рН: может выявить постоянное, не связанное с приемом пищи повышение уровня рН тела желудка более 3,5-4 – гипоацидное (анацидное) состояние (при язвенной болезни желудка).
Фракционноеисследование желудочного содержимого тонким зондом: при ЯБ желудка выявляет снижение уровня желудочного кис-лотообразования и снижение протеолитической активности. Наличие высокой базальной и стимулированнойсекреции HCl с одновременным повышением протеолитической функции характерно для язвенной болезни ДПК.
Дифференциальный диагноз проводятс язвами при приеме НПВП, синдроме Золлингера-Эллисона, гиперпаратиреозе, стрессовых язвах, язвах при черепно-мозговой травме, циррозе печени, обширных ожогах, полостных операциях, раке желудка.
Осложнения
• Язвенное кровотечение.
• Пенетрация язвы в соседние органы.
• Перфорация язвы.
• Пилородуоденальный рубцово-язвенный стеноз.
• Малигнизация.
Лечение
Лечение язвенной болезни с неосложненным течением проводится амбулаторно. Диета должна быть механически, термически и хими-
ческищадящей. В острую фазу рецидива больным назначают стол ? 1а по И.М. Певзнеру, сроком на 10-12 дней, в подострую стадию переходят на стол ? 1б. В фазе ремиссии рекомендуется стол ? 1 в дробном режиме.
Медикаментозное лечение при H. pylori -ассоциированной язвенной болезни строится на принципах эрадикации данного микроорганизма в соответствии с рекомендациями международных консенсусов Маастрихт 2 и 3. Чаще всего назначают тройную терапию первойлинии: ИПП + кларитромицин + амоксициллин. При неэффективности эрадикации назначают терапию второй линии: ИПП (омепразол, рабе-празол) всочетании с висмута трикалия дицитратом, метронидазолом и тетрациклином. После антихеликобактерной терапии, до стихания воспалительных явлений со стороны слизистой оболочки желудка, показано долечивание антисекреторными препаратами (рабепразол).
Терапия неассоциированной с H. pylori ЯБили в случаях, когда применение эрадикационной терапии невозможно (непереносимость антибиотиков и др.), проводится с помощью современных антисекреторных средств (ингибиторы протонной помпы), ингибиторов Н2-рецепторов гистамина (ранитидин, фамотидин) или ингибиторов Н2-рецепторов гистамина в половинных суточных дозах.
Привозникновении язвенного дефекта (дефектов) на фоне приема НПВП проводятотмену противовоспалительного препарата или заменяют их парацетамолом. Вкачестве противоязвенных ЛС назначают ингибиторы Н2-рецепторовгистамина, мизопростол или ИПП в стандартных дозах. С целью улучшения процессов репарации язвенного дефекта допустимо применение препаратов коллоидного висмута (висмута трикалия дицитрат).
С целью коррекции диспепсических расстройств назначают невса-сывающиеся антациды (релцер, маалокс).
Полноценныйпроцесс репарации язвенного дефекта, обратное развитие явлений сопутствующего воспаления в гастродуоденальной зоне не возможны без общих саногенных мероприятий и в первую очередь без санации полости рта больного ЯБ. Имеются данные, что полость рта (налет на языке, зубах, десневые карманы) может быть резервуаром обитания H. pylori, что необходимо учитывать в комплексе лечения данных больных, в том числе для профилактики рецидивов инфекции H. pylori и ЯБ.
Хирургическоелечение ЯБ применяется при наличии осложненного течения язвенной болезни, при длительно не рубцующихся язвах желудка и ДПК, ригидных к консервативной терапии.
Профилактика
Диспансеризациябольных ЯБ с плановыми эндоскопическими исследованиями должна проводиться 2 раза в год. Важными профилактическими мероприятиями являются контроль эрадикации H. pylori, санация полости рта, гигиена питания, назначение с профилактической целью ИПП при применении нестероидных противовоспалительных средств.
Прогноз
Прогноз при неосложненной ЯБ благоприятный. При достижении эрадикации H. pylori рецидивыбывают у 6-7% больных. Прогноз ухудшается при большой давности заболевания в сочетании с частыми длительными рецидивами, при осложненных формах и при злокачественном перерождении.
Источник
Дата публикации: 19 марта 2018.
Хирургическое отделение №2
(городской центр гастродуоденальных
кровотечений язвенной этиологии)
врач-хирург Соколовский П.А.
Язвенная болезнь – это мультифакториальное заболевание, которое является следствием нарушения равновесия между факторами защиты СОЖ и ДПК и агрессии (кислотно-протеолитическая деструктивная активность желудочного сока) в пользу последних.
1.1. Факторы защиты (цитопротективные факторы)
Слой слизи, покрывающий всю поверхность слизистой оболочки. Муцин слизи связывает HCl, адсорбирует шлаки, нейтрализует мукополисахариды, продуцируемые эпителием желудка.
Секреция бикарбонатных ионов с соком поджелудочной железы и желчью.
Бикарбонатные анионы, синтезируемые эпителиоцитами, нейтрализующие pH до 7,0 около поверхности слизистой оболочки.
Наличие ПГЕ2 (регулируют защиту слизистой оболочки) и ПГI2 (обеспечивают адекватный местный кровоток).
Сурфактант-подобные вещества, покрывающие слизистую гидрофобным барьером.
Щелочная реакция слюны и панкреатического сока.
Нормальный механизм торможения желудочной секреции (антродуоденальный кислотный тормоз).
Буферная способность пищи.
Активная деятельность яичников.
Минералокортикоидные гормоны.
Факторы, способствующие регенерации (миграция эпителиальных клеток; пролиферация и дифференциация клеток из желудочных желез в функционально-активные клетки).
Таким образом, резюмируя влияние факторов защиты, следует отметить, что в норме слизь представляет собой гель, содержащий кислые и нейтральные гликопротеины и воду. Именно слизь в первую очередь является границей между клетками слизистой и содержимым желудка. Она обладает обволакивающим действием, препятствуя воздействию механических компонентов пищи.
Буферная система слизи обеспечивает нейтрализацию химически активных веществ. В просвете желудка постоянство концентрации пепсина поддерживается благодаря свойствам слизи ингибировать его реабсорбцию. При язве желудка, несмотря на ограничение секреторной активности слизистой, возможно вторичное эрозирование вследствие качественной или количественной неполноценности протективных факторов (образование слизи, состоятельность эпителия). Напротив, при язве луковицы двенадцатиперстной кишки главными являются такие факторы, как повышенное образование соляной кислоты и пепсина.
При достаточном образовании слизи и бикарбоната регенерация эпителия слизистой не нарушена. Однако только при условии достаточного кровотока в слизистой возможны оптимальная регенерация эпителия и образование энергии для выполнения вышеназванных функций. Существенную роль в поддержании оптимальной перфузии слизистой, а, следовательно, в образовании слизи и бикарбоната, играет ПГI2. Протективная роль эндогенных простагландинов (ПГЕ1, Е2), содержащихся в слизистой оболочке желудка, проявляется снижением кислотообразования и увеличением продукции бикарбоната. Стимуляция выработки эндогенных простагландинов снижает ульцерогенный эффект. Их цитопротективное действие связано со стимуляцией слизеобразования и щелочного компонента желудочного сока, оптимизацией кровотока.
ПГF2b обладает способностью стабилизировать мембраны лизосом, эпителия слизистой, ингибировать активность лизосомальных ферментов, поддерживать нормальный уровень ДНК в клетках эпителия, предупреждая, таким образом, их слущивание.
ПГЕ1 подавляет действие ингибиторов синтеза белка в слизистой, что оптимизирует репаративные процессы в ней. Уменьшение продукции эндогенных простагландинов приводит к снижению кровотока в слизистой желудка и замедлению регенерации эпителия, что способствует беспрепятственному действию агрессивных факторов.
1.2. Факторы агрессии
1. Кислотно-пептический (гиперпродукция соляной кислоты и пепсина) вследствие:
а) врожденного или приобретенного увеличения числа главных и париетальных клеток;
б) ваготонии;
в) гиперпродукции гастрита, в том числе, и как результат действия Н. pylori;
г) гиперреактивности обкладочных клеток;
д) повышения концентрации гастроинтестинальных гормонов, являющихся агонистами кислотопродукции.
2. Накопление гистамина в стенке желудка.
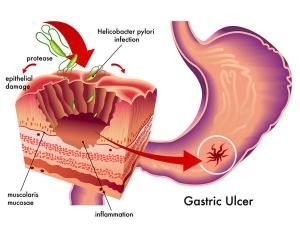
3. Наличие Н. pylori. – Н. pylori ослабляет защитные свойства слизистой оболочки и усиливает факторы агрессии, стимулируя секрецию гастрина и выработку гистамина.
Патогенное действие бактерий связано с их выраженными адгезивными свойствами, выработкой цитотоксинов и ферментов (уреаза, каталаза, протеиназы, липаза), которые разрушают структуру слизистого слоя, позволяя соляной кислоте и пепсину проникать к клеткам эпителия. Мощным повреждающим фактором является аммиак, образующийся в процессе жизнедеятельности бактерий под действием уреазы. Он ингибирует АТФазу эпителиальных клеток слизистой оболочки, в результате этого нарушается энергетический баланс клеток. Из аммиака могут образовываться цитотоксические вещества, такие как гидроксиамин, монохлорамин.
H. pylori выделяет факторы хемотаксиса лейкоцитов. Происходит инфильтрация слизистой оболочки нейтрофилами, лимфоцитами, моноцитами, плазматическими клетками. Эти клетки выделяют биологически активные вещества, обусловливающие дальнейшее течение воспаления (активация лейкоцитов, повреждение ткани, нарушение микроциркуляции, иммунный ответ).
Таким образом, H. pylori запускает воспалительный процесс в слизистой оболочке и снижает ее резистентность. Тесное взаимодействие факторов агрессии и H. pylori при формировании язв представил C. Goodwin и соавт. в концепции «дырявой крыши».
Helicobacter pylori вызывает воспаление, стимулирующее иммунокомпетентные клетки и лизосомальные ферменты, которые повреждают эпителиоциты и угнетают синтез гликопротеинов, снижая резистентность слизисто-бикарбонатного барьера, и усиливают обратную диффузию водородных ионов в толщу слизистой оболочки желудка. Включается цепь патологических реакций, при которых создаются условия для прямого цитотоксического действия микроорганизма, а также протеолитического проникновения внутрь слизистой оболочки с последующим развитием язвы.
Под влиянием H. pylori также увеличивается воспалитальная инфильтрация собственной пластинки слизистой оболочки желудка лимфоцитами, снабженными рецепторами для нейротрансмиттеров, усиливающих моторную функцию желудка. Это ведет к выбросу кислого желудочного содержимого в ДПК и сопровождается «закислением» и метаплазией дуоденального эпителия в луковице ДПК. Это первая ступень «патологического каскада». Вторая ступень – нарушение механизма отрицательной обратной связи, ведущая к гипергастринемии и гиперсекреции соляной кислоты. Здесь активно включается нарушенный механизм антродуоденального торможения желудочной секреции. Третья ступень – колонизация H. pylori метаплазированного эпителия в луковицу ДПК, дуоденит, разрушение защитного слоя слизи и изъявление. Последняя, четвертая ступень – чередующиеся процессы изъявлений и репаративной регенерации с формированием хронической язвы. Именно на этом этапе инвазия H. pylori приобретает ведущее значение, обусловливая рецидивы болезни и возможные осложнения.
Подробно о механизмах воздействия H. pylori см. в разделе «Роль Helicobacter pylori в развитии гастродуоденальной патологии».

4. Глюкокортикоидные гормоны коры надпочечников. Через рост чувствительности адренорецепторов сосудистого русла к эндогенным катехоламинам кортикостероиды усиливают спазм резистивных сосудов и прекапиллярных сфинктеров в стенке желудка, что увеличивает объем юкстакапиллярного шунтирования и снижает защитную функцию СОЖ; подавляется образование слизи и регенерация слизистой оболочки.
5. Травматизация гастродуоденальной слизистой.
6. Гастродуоденальная дисмоторика – нарушение моторно-эвакуаторной функции желудка и ДПК; влияние желчных кислот, лизолецитина, панкреатических ферментов при ДГР.
Стремительное поступление пищи и желудочного сока из желудка в ДПК создает в ее полости низкую рН при наличии пепсинов и желчных кислот, что ведет к формированию язвы. Механизм «кислотного торможения», или рефлекс Меринга-Гирша-Сердюкова заключается в снижении кислотопродукции и замедлении эвакуации из желудка и повышении тонуса привратника, если нарастает кислотность дуоденального содержимого. При язвенной болезни ДПК данный механизм несостоятелен, в результате чего желудочная эвакуация ускоряется. Нарушение автономной регуляции гастродуоденального отдела с выходом его из-под холинергического контроля рассматривается как один из патофизиологических механизмов язвообразования, причем не исключается генетический тип наследования этого нарушения. В реализации описанного механизма принимают участие гастроинтестинальные гормоны. Патологически быстрая эвакуация способствует формированию участков желудочной метаплазии слизистой оболочки ДПК. В местах желудочной метаплазии колонизирует НР, здесь же будет возникать язва.
При язвах тела и антрального отдела желудка основным патогенетическим механизмом ульцерогенеза, связанным с гастро-дуоденальной моторикой, является замедление моторно-эвакуаторной функции желудка и наличие патологического ДГР. Очевидно, что ослабление тонуса и снижение перистальтики приводит к застою кислого содержимого и более длительному его контакту со слизистой желудка. Согласно теории «антрального спора» при язвенной болезни замедление эвакуации химуса (вследствие ослабления двигательной активности) приводит к растяжению стенок антрального отдела, это сопровождается увеличением инкреции гастрина, стимулирующего секрецию кислоты. Пролонгированное действие кислоты на слизистую оболочку способствует язвообразованию.
Дискоординация двигательной функции ДПК и желудка на фоне слабости сфинктера привратника проявляется дуоденогастральным рефлюксом. При этом в ДПК отмечаются антиперистальтические сокращения и повышение давления в желудке.
В дуоденальном соке содержатся желчные кислоты и лизолецитин (образуется из холелецетина под влиянием панкреатической фосфолипазы). Их повреждающее действие в отношении слизистой желудка сводится к угнетению слизеобразования за счет снижения количества N- ацетилнейраминовой кислоты и разрушению слизистого барьера, что увеличивает ретродиффузию ионов H+, а также к лизису клеточных мембран с образованием сначала эрозий, а затем и изъязвлений. Развивается местный тканевый ацидоз, что стимулирует инкрецию гастрина и гистамина. Микроциркуляция в этой зоне нарушается, возможны застойные явления, микротромбозы, в дальнейшем – отек и некроз слизистой с образованием язвы.
Однако заброс содержимого ДПК в желудок имеет и компенсаторную защитную реакцию, обеспечивающую повышение внутригастральной величины рН. Кроме, этого, желчь ингибирует НР.
Таким образом, учитывая изложенное, при язвах ДПК желудочная эвакуация обычно ускорена, при язвах желудка – замедлена.
7. Локальная ишемия и воздействие фактора активации тромбоцитов и лейкот риена C4.
8. Активация иммунной системы.
В патогенезе язвенной имеет значение местная иммунная система, представленная Т- и В-лимфоцитами, плазматическими клетками, секретирующими IgA, M,G.
Активация иммунной системы при язвенной болезни связана с накоплением в дне язвы продуктов распада, микроорганизмов. По периметру язвы слизистой оболочкой усиливается синтез IgA, IgM(«первая линия защиты»). При недостаточности этих реакций возрастает продукция IgG («вторая линия защиты»), стимулирующих макрофаги. В ходе фагоцитоза иммунных комплексов высвобождаются лизосомальные ферменты, которые усиливают протеолиз собственных тканевых белков. Представленный механизм аутоагрессии способствует хронизации язвенного процесса.
9. Курение а) снижается экзокринная функция поджелудочной железы в результате уменьшения выведения ее щелочного секрета в ДПК и относительно низкой концентрации бикарбонатных анионов в ее просвете; б) увеличивается выброс кислого желудочного содержимого в ДПК вследствие падения тонуса пилорического сфинктера; в) увеличивается секреция главными клетками пепсиногена; г) снижается тонус сфинктера привратника (создаются условия для заброса содержимого кишечника, содержащего желчь, в желудок).
10. Хронические заболевания (обструктивные заболевания легких, цирроз печени) вследствие того, что в период раннего органогенеза и легкие и органы системы пищеварения формируются из одного источника – кишки.
11. Дефекты питания: нарушение ритма и характера питания (длительное употребление грубой пищи, еда всухомятку, длительные перерывы между приемами пищи; поздний ужин, который стимулирует секрецию соляной кислоты в ночное время; пища, повышающая активность желудочного сока – мясо, рафинированные продукты со сниженной способностью нейтрализовать соляную кислоту; однообразное питание; частое употребление в пищу больших количеств специй, острых приправ, веществ, раздражающих СОЖ и ДПК – уксус, майонез, горчица, аджика и др.)
12. Стресс. Сдвиги эмоционального статуса в виде длительно повышенной тревожности, гнева, враждебности приводят к росту объемной скорости кровотока в СОЖ и усиливают секрецию соляной кислоты париетальными клетками. Одновременно растет кровоснабжение мышечных элементов стенки желудка. Чаще при этом развивается пептическая язва ДПК, реже желудка. Длительные депрессии, страх ведут к падению кровоснабжения слизистой оболочки и угнетают секрецию соляной кислоты ее клетками, а также снижают уровень кровоснабжения мышечных элементов. Защитная функция слизистой оболочки снижается, что чаще всего ведет к образованию язвы желудка, по сравнению с язвой ДПК.
13. Экзогенное воздействие химических веществ (крепкие алкогольные напитки, НПВС)
14. Атеросклероз сосудов, кровоснабжающих ДПК и желудок.
15. Наследственная предрасположенность (наиболее выражена при язвенной болезни ДПК, в частности в тех случаях, когда болезнь началась раньше 20 лет).
Факторы, предположительно имеющие наследственную предрасположенность следующие: а) отклонения в процессах секреции соляной кислоты (гиперсекреция) и генетическая детерминированность массы париетальных клеток; б) расстройства моторно-эвакуаторной функции желудка и ДПК; в) врожденный дефицит a1 – антитрипсина; г) O(I) группа крови (при первой группе крови экспрессированы мембранные адгезионные рецепторы к НР в значительно большей степени, чем у людей с другими группами крови); д) генетически обусловленный дефицит в желудочной слизи фукогликопротеинов – основных гастропротекторов; е) повышенное содержание пепсиногена I в сыворотке крови.
Наследственная предрасположенность касается преимущественно дуоденальных язв и передается по отцовской линии.
16. Патологическая импульсация с пораженных внутренних органов при ЖКБ, хроническом аппендиците и хроническом холецистите.
Основной симптом классической клинической картины язвенной болезни – боль.
Боль отличается тем, что связана с приемом пищи, имеет периодичность, сезонность. Язвенные боли считаются локальными, купируются приемом антацидов, пищи, молока, уменьшаются после рвоты.
Боль при язвенной болезни без пенетрации или перфорации является висцеральной, связана с раздражением зоны поражения кислым содержимым желудка и последующим развитием спазма, увеличением внутрижелудочного давления и интрадуоденального давления при спазмах. Имеет также значение спазм сосудов вокруг язвы и развитие ишемии слизистой оболочки. Иногда при язве желудка боль может иррадиировать в область сердца, что воспринимается как кардиалгия.
Ранние боли появляются спустя ½-1 час после еды, постепенно нарастают по своей интенсивности, длятся 1,5-2 часа, уменьшаются или исчезают по мере эвакуации желудочного содержимого в ДПК. Характерны для язв желудка, расположенных в средней и нижней трети тела. При поражении кардиального и субкардиального отделов желудка болевые ощущения возникают сразу или вскоре (15 мин) после приема пищи. Острая и грубая пища провоцирует боль.
Поздние боли возникают через 1,5-2 часа после приема пищи, а иногда и через больший промежуток времени, постепенно усиливаясь по мере эвакуации содержимого из желудка. Поздние боли чаще наблюдаются при локализации язвы в ДПК и в пилорическом канале.
«Голодные» боли появляются через 6-7 часов после еды и исчезают после приема пищи. Такие боли достоверно указывают на локализацию язвы в ДПК и в пилорическом канале.
Таким образом, в патогенезе язвенной болезни желудка преимущественную роль играет снижение эффективности факторов защиты, а в развитии пептических язв ДПК – активизация факторов агрессии. Общим для обеих видов язвенной болезни является лишь возникновение язвы в результате пептического действия желудочного сока. Все, что вызывает состояние, при котором осуществляется пептический эффект, принципиально различно при язве желудка и ДПК. При язвенной болезни ДПК пептический дефект возникает в результате преобладания агрессивных факторов, в то время как защитные факторы слизистой оболочки нарушены относительно мало. Первичное патогенетическое значение при язве ДПК принадлежит расстройству механизма нейрогенной регуляции желудочной секреции, что проявляется в постоянно повышенном тонусе блуждающего нерва, как во время пищеварения, так и в периоды между приемами пищи. Одновременно антро-дуоденальное торможение желудочной секреции, возникающее у здорового человека тогда, когда рН в антральной части желудка и ДПК достигает от 3,5 до 2,0, недостаточно активно. В нормальных условиях в подобной ситуации выделяется гормон гастрон, гуморальным путем осуществляющий торможение деятельности главных желез.
Таким образом ведущее место в патогенезе язвы ДПК имеет расстройство нейрогенной или вагусной регуляции желудочной секреции, постоянно высокий тонус блуждающего нерва, вызывающий желудочную секрецию с высокой пептической активностью. Это становится возможным в условиях неадекватности тормозящих желудочную секрецию механизмов, гиперплазии секреторного аппарата желудка и снижения защитных свойств его слизистой оболочки. Однако изъязвляющее действие обусловлено в первую очередь все же преобладанием агрессивных факторов, так как защитные свойства слизистой оболочки при этой форме пептической язвы еще достаточно высокие (о чем свидетельствует нередкое заживление дефекта даже без медикаментозной терапии).Эти защитные свойства обеспечиваются нормальным состоянием слизистой оболочки вне язвы, нормальным кровоснабжением и хорошей регенерационной способностью слизистой.
Постоянно высокий тонус блуждающего нерва является причиной болей ночью и натощак, так как гиперсекреция и гипермоторика (спазмы) продолжаются и при отсутствии пищи в желудке.
У пациентов с язвенной болезнью ДПК нарушается адекватное соотношение между двигательной и секреторной функциями. При этом у больных с гиперсекрецией отмечается усиление контрактальной активности и более быстрое опорожнение желудка. Поступление кислого желудочного содержимого в кишку, однако, не замедляет эвакуацию из желудка, как это имеет место у здоровых. Сохраняющаяся ускоренная эвакуация связана с аритмичным функционированием привратника. Укорочение времени нахождения пищи в желудке не приводит к оптимальной нейтрализации кислоты буферными компонентами сока. Поэтому в ДПК попадает кислое содержимое, обладающее агрессивными свойствами в отношении слизистой кишки. При этом количество бикарбоната, секретируемого поджелудочной железой и слизистой кишки, снижено.
Источник
