Гной в желудке лечение

Флегмона желудка – это острое разлитое воспалительное заболевание гнойного характера, поражающее все слои органа с преимущественным вовлечением подслизистого слоя. Основными локальными симптомами являются интенсивная боль с тенденцией к усилению, тошнота, рвота, общими – озноб, повышение частоты сердечных сокращений, лихорадка. Патология диагностируется на основании результатов объективного обследования пациента, интерпретации данных анализов крови, рентгенографии, УЗИ, КТ, эндоскопического исследования. На ранних стадиях возможна консервативная терапия. Основным методом лечения считается хирургическое иссечение пораженной области на фоне антибиотикотерапии и детоксикационных мероприятий.
Общие сведения
Флегмоной желудка данное состояние в своих трудах впервые назвал российский военный врач Петр Коновалов, описавший характерные симптомы в конце XIX столетия. Заболевание чаще обнаруживается у мужчин рабочих профессий 40-60 лет, постоянно употребляющих грубую пищу, семена, рыбу без тщательной предварительной очистки от костей. В детской хирургии разлитое воспаление стенки желудка является казуистикой.
Летальность составляет около 40%, частота встречаемости среди других патологий брюшной полости, диагностируемых в хирургическом стационаре, – до 0,01%. Высокая смертность связана с редкостью заболевания, быстрым развитием опасных осложнений острой формы, а также со стертой клинической картиной подострой и хронической форм.
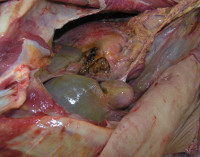
Флегмона желудка
Причины
Причиной заболевания становится бактериальная инвазия и развитие воспалительной реакции, охватывающей стенку органа. При микробиологическом исследовании обнаруживаются стрептококки, стафилококки, кишечная палочка, анаэробная флора. Чаще всего возбудитель проникает в желудочную стенку через слизистую оболочку при раке, язвенной болезни либо повреждении инородным телом, в ходе открытой или эндоскопической операции. Возможно распространение патологического процесса с соседних органов. Реже гнойное воспаление желудочной стенки провоцируется заносом инфекции с током лимфы или крови.
Предрасполагающими физическими факторами считаются хирургические вмешательства в анамнезе, химическими – атрофия кислотопродуцирующих клеток или чрезмерное выделение соляной кислоты. Предполагается, что флегмона желудка является гнойно-аллергическим процессом, в качестве сенсибилизирующих факторов рассматриваются антигены возбудителей гриппа, ангины, рожистого воспаления. Вероятность развития заболевания повышается при снижении иммунитета.
Патогенез
Болезнетворные агенты проникают в стенку желудка через слизистую или серозную (при распространении воспаления с других органов) оболочку. В подслизистом слое находится большое количество рыхловолокнистой соединительной ткани, строение которой создает благоприятные условия для развития обширного инфекционного процесса. Проникновению инфекции через слизистую способствует наличие дефектов в эпителии и снижение активности местных защитных факторов.
Обычно наблюдается поражение пилорического отдела, реже – кардии или всего желудка. Формируется гнойно-воспалительный очаг, в который мигрирует большое количество лейкоцитов. Образующийся гной, содержащий токсины, части погибших микробов и собственных клеток организма, является агрессивной средой, которая продолжает расплавлять ткани, нарушая жизнедеятельность органа. Воспалительный процесс распространяется по всем слоям желудка, вызывая изъязвления и некроз тканей.
Классификация
С учетом пути инфицирования флегмоны желудка делятся на первичные и вторичные. Первичной флегмоной называется гнойное воспаление, развившееся вследствие инвазии возбудителя через просвет желудка, вторичной – нагноение, возникшее при распространении инфекции из другого очага. В зависимости от особенностей течения заболевания выделяют три формы первичной и вторичной флегмоны:
- Острая. Может быть ограниченной или тотальной. Проявляется яркой клинической картиной и характерным подъемом уровня лабораторных показателей. Существует высокий риск распространения процесса с вовлечением брюшины и развитием сепсиса.
- Подострая. Отечность, гиперемия стенки органа и подъем температуры не так интенсивны, как при острой форме, но представляют опасность для пациента и чреваты развитием осложнений.
- Хроническая. Представляет собой вялотекущую инфекцию с периодами обострения и ремиссии. Долгое время может симптоматически имитировать гастрит или язвенное поражение желудка.
Симптомы флегмоны желудка
Для острой формы характерны невыносимые боли в верхней части живота. Болевой синдром усиливается в положении лежа на спине, поэтому пациент пытается лечь на бок, чтобы снизить интенсивность болевых ощущений. Боль локализуется в эпигастральной, в некоторых случаях – в правой подвздошной области. Отмечается жажда, тошнота, многократная рвота с желчью.
При осмотре ротовой полости язык обложен белым налетом, сухой. Перистальтика кишечника не выслушивается. Симптом Щеткина-Блюмберга слабоположительный, усиливающийся при развитии осложнений. Выявляется лихорадка. Температура тела повышена до 38-39°C. Частота сердечных сокращений увеличена, пациент растерян, обеспокоен. Кожа бледная, тусклая, землистая. При отсутствии квалифицированной помощи состояние больного быстро ухудшается, могут потребоваться реанимационные мероприятия.
Подострый вариант течения патологии может проявляться несколькими из перечисленных симптомов со сниженной интенсивностью. При хронической форме клиническая картина неясная, требует полноценной инструментальной диагностики. Пациент жалуется на самостоятельно проходящую боль в эпигастрии, слабость и дисфагию. Возможна однократная рвота желудочным содержимым без примесей, приносящая облегчение.
Осложнения
При отсутствии специфического рационального лечения флегмона может осложниться распространением инфекции за пределы органа с развитием перитонита – острого воспаления брюшины, которое часто становится причиной полиорганной недостаточности и летального исхода. Гнойное пропитывание стенки желудка истончает ее, что приводит к перфорации органа и желудочному кровотечению. Возможно возникновение гангрены желудка, включение в патологический процесс других органов и систем, образование флегмон и абсцессов печени, большого и малого сальника. К осложнениям отдаленного периода относят спаечную болезнь и переход гнойного воспаления желудка в хроническую форму.
Диагностика
Острая форма заболевания обычно диагностируется абдоминальным хирургом в условиях приемного покоя, куда больной поступает с признаками катастрофы в брюшной полости. При хронической флегмоне пациент первично может обратиться к участковому терапевту или гастроэнтерологу, дальнейшее обследование осуществляется хирургом. План диагностических мероприятий включает:
- Физикальный осмотр. При осмотре полости рта язык сухой, с белым налетом. При пальпации живота прощупывается опухолевидное уплотнение в эпигастральной области, определяется болезненность и напряжение мышц, вызванное раздражением нервных окончаний. При остром варианте воспаления перистальтика отсутствует, выявляются положительные симптомы раздражения брюшины.
- Лабораторные анализы. Повышение уровня лейкоцитов и скорости оседания эритроцитов в общем анализе крови являются маркерами воспаления. В лейкоцитарной формуле обнаруживается «сдвиг влево» – увеличение количества молодых форм нейтрофилов.
- Лучевая диагностика. На рентгенограммах желудка определяется высокое положение органа, при контрастировании визуализируются дефекты наполнения, утолщение стенки, при хронической патологии может просматриваться рубцовая деформация тканей. В ходе КТ брюшной полости выявляется уплотнение стенки и газ в стенке желудка, расширение органа.
- УЗИ. УЗИ брюшной полости производят для оценки состояния пищеварительного тракта, печени и селезенки, обнаружения дефектов, изменения эхогенности, структуры и сосудистого рисунка органов, свидетельствующих о наличии осложнений.
- Эндоскопические методы. Слизистая оболочка желудка при проведении ФГДС рыхлая, отечная, гиперемированная. При выполнении диагностической лапароскопии желудок отечный, ярко-красного цвета, увеличен в размере, тестоватой консистенции. На поверхности серозного слоя видны участки гнойного распада. На возникновение перитонита указывает мутно-зеленая или бурая жидкость в карманах брюшной полости.
Дифференциальная диагностика
Дифференциальная диагностика острой формы осуществляется с осложнениями гнойно-некротического панкреатита, прободением полых органов, нагноением кисты желудка. Хроническую форму различают с обострением хронического гастрита, панкреатита, язвенной болезни двенадцатиперстной кишки. Из-за схожей симптоматики значительную трудность представляет дифференциальный диагноз флегмоны желудка и острого аппендицита.
Лечение флегмоны желудка
На ранней стадии допускается консервативная терапия, включающая в себя использование больших доз антибиотиков, введение антиоксидантов, десенсибилизирующих и противовоспалительных средств, инфузии белковых растворов, переливание крови и кровезаменителей, плазмаферез, гемосорбцию, форсированный диурез. При неэффективности консервативных мероприятий и прогрессировании патологии требуется хирургическое вмешательство. При невозможности проведения операции ввиду тяжелого состояния пациента выполняют дренирование и ограничивающую тампонаду. С учетом распространенности процесса применяют следующие методы лечения:
- При ограниченных флегмонах. Показано введение антибактериальных средств в ствол чревной артерии путем ее катетеризации, в толщу стенки желудка, малый и большой сальник – эндоскопически. Методика позволяет обеспечить высокую концентрацию препарата в зоне поражения, устранить воспаление, предотвратить вовлечение близлежащих анатомических структур.
- При распространенных флегмонах. Осуществляется резекция методом Бильрот-I с созданием анастомоза между культей желудка и двенадцатиперстной кишкой. Выполняется оментизация желудка – подшивание органа к большому сальнику для нормализации кровообращения. Пациентам детского возраста при возможности проводится атипичная резекция желудка для сохранения размеров органа.
- При тотальном поражении и перитоните. Производится гастрэктомия, ревизия брюшной полости, ее карманов и установка дренажей. Дренирование в первые дни после операции обеспечивает отток жидкого содержимого и позволяет вводить антисептические растворы. После прекращения оттока и ликвидации воспалительных явлений дренажи удаляют.
Иссеченный фрагмент органа отправляют на гистологическое исследование. Операции проводят на фоне интенсивной дезинтоксикационной терапии под контролем витальных функций. В послеоперационном периоде продолжают инфузионную терапию, назначают антибиотики, анальгетики, применяют парентеральное питание.
Прогноз и профилактика
Прогноз острой и подострой флегмоны желудка определяется распространенностью процесса, своевременностью начала лечения, наличием осложнений. При хроническом течении заболевания исход обычно благоприятный. Решающую роль имеет опыт врача-хирурга и рациональный выбор оперативного вмешательства. В научной литературе описываются случаи успешного излечения пациентов с профузным желудочным кровотечением вследствие флегмоны желудка, но осложнения этой патологии значительно уменьшают шансы сохранить орган. Качество дальнейшей жизни пациента зависит от объема резекции, соблюдения рекомендаций врача относительно диеты и образа жизни. Адаптироваться к новым пищевым привычкам помогает курс реабилитации, проводимый в лечебных учреждениях.
Источник
Флегмона желудка – это редкое, но опасное заболевание, при котором развивается гнойная воспалительная реакция, затрагивающая все слои желудка. При этом наиболее выраженные воспалительные изменения обнаруживаются именно в подслизистом слое. Такое воспаление сопровождается выраженным интоксикационным синдромом, болью и так далее. Основным методом лечения при этом патологическом процессе является хирургическое вмешательство. Прогноз при данном состоянии напрямую зависит от того, насколько своевременно была оказана медицинская помощь. В запущенных случаях флегмона желудка может осложняться распространением воспалительной реакции на рядом расположенные ткани с возникновением перитонита, который, в свою очередь, угрожает жизни больного человека. К другим возможным осложнениям относятся перфорация стенки желудка с последующим желудочным кровотечением, гангрена желудка и многое другое.
Впервые клинические проявления, характерные для флегмоны желудка, были описаны российским военным врачом Петром Коноваловым в конце девятнадцатого века. Наиболее часто такое воспаление выявляется у представителей мужского пола, находящихся в возрастном диапазоне от сорока до шестидесяти лет. Среди детей данное заболевание практически никогда не встречается. Среди всех хирургических патологий брюшной полости на долю этого состояния приходится менее одного процента. Уровень летальности при флегмоне желудка превышает сорок процентов, что связано с частым возникновением осложнений.
Прежде чем говорить о причинах развития флегмоны желудка, стоит заметить, что такая болезнь может быть первичной или вторичной. При первичной форме воспалительная реакция формируется непосредственно сразу в желудке, а при вторичной – сначала поражается какой-либо другой орган, а только затем инфекционная флора распространяется на желудок.
Кроме этого, в зависимости от характера воспалительной реакции выделяют острый, подострый и хронический варианты. Наиболее тяжелое течение имеет острое воспаление. Именно оно зачастую становится причиной перитонита и других опасных осложнений. При подостром варианте клинические проявления имеют более умеренный характер, однако он также представляет опасность для жизни пациента. Хронический вариант устанавливается в том случае, если патологический процесс имеет длительное течение и сопровождается периодическими ремиссиями и обострениями.
Основной причиной развития данной болезни являются различные бактерии, внедрившиеся в стенку желудка. Наиболее часто в качестве возбудителей выступают стрептококковая и стафилококковая флора, кишечная палочка и многие другие микроорганизмы. В подавляющем большинстве случаев проникновению инфекционной флоры в стенку желудка способствуют имеющиеся язвенные дефекты, злокачественные новообразования, а также различные медицинские манипуляции, в ходе которых была нарушена целостность слизистой оболочки. Как мы уже сказали, в некоторых случаях отмечается распространение воспалительной реакции от рядом расположенных органов. Реже всего бактерии разносятся из удаленных очагов с током крови или лимфы.
К предрасполагающим факторам для возникновения такого воспаления относятся пониженный уровень иммунной защиты, слишком высокая кислотность желудочного сока, атрофические изменения в кислотопродуцирующих клетках и так далее.
Как мы уже сказали, при флегмоне желудка затрагиваются все слои стенки, однако наиболее выраженные воспалительные изменения обнаруживаются в подслизистом слое, так как там в большом количестве находится рыхловолокнистая соединительная ткань. Чаще всего при таком воспалении затрагивается пилорический отдел желудка, реже – кардиальный или весь желудок. В результате распространения воспалительной реакции пораженные ткани изъязвляются и некротизируются.
Симптомы при флегмоне желудка
Выраженность симптомов при флегмоне желудка будет зависеть от того, в каком варианте она протекает. Основным клиническим проявлением при остром воспалительном процессе является интенсивная боль, локализующаяся в эпигастральной области. Отмечается значительное усиление болевого синдрома при лежании на спине.
В обязательном порядке присутствуют такие симптомы, как сухость во рту, сильная тошнота и многократная рвота. В рвотных массах обнаруживаются примеси желчи. При осмотре в области языка выявляется белесоватый налет. Общее состояние больного человека также значительно страдает. Температура тела повышается до отметки в тридцать восемь градусов и выше, частота сердечных сокращений увеличивается, а артериальное давление снижается. Кожные покровы становятся бледными и приобретают землистый оттенок.
При подостром варианте отмечаются точно такие же клинические проявления, однако они имеют меньшую выраженность. При хроническом варианте возникают такие симптомы, как периодическая боль в эпигастральной области, которая самостоятельно купируется, повышенная слабость, однократная рвота, не приносящая облегчение, и так далее.
Диагностика и лечение воспаления
Диагностика этой болезни начинается с общего осмотра, дополняющегося общеклиническим анализом крови, в котором будут присутствовать признаки воспалительного процесса. Из инструментальных методов используются рентгенографическое исследование, компьютерная томография, ультразвуковое исследование. Дополнительно назначаются гастроскопия и диагностическая лапароскопия.
На ранних стадиях при таком воспалении могут проводиться консервативные мероприятия. Они включают в себя антибактериальные препараты, дезинтоксикационную терапию, десенсибилизирующие и противовоспалительные средства и так далее. При их неэффективности назначается хирургическое вмешательство, объем которого выбирается индивидуально в зависимости от исходного состояния больного человека.
Источник
Абсцесс брюшной полости – это ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др. Диагностика абсцесса включает обзорную рентгенографию органов брюшной полости, УЗИ и КТ брюшной полости. Лечение заключается во вскрытии, дренировании и санации гнойника; массивной антибактериальной терапии.
Общие сведения
В широком смысле к абсцессам брюшной полости в абдоминальной хирургии относят внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.
Пластические свойства брюшины, а также наличие сращений между ее париетальным листком, сальником и органами, способствуют отграничению воспаления и формированию своеобразной пиогенной капсулы, препятствующей распространению гнойного процесса. Поэтому абсцесс брюшной полости еще называют «отграниченным перитонитом».
Абсцесс брюшной полости
Причины
В 75% случаев абсцессы располагаются внутри- или забрюшинно; в 25% – внутриорганно. Пиогенная флора абсцессов чаще полимикробная, сочетающая аэробные (кишечную палочку, протей, стафилококки, стрептококки и др.) и анаэробные (клостридии, бактероиды, фузобактерии) микробные ассоциации. Причины абсцесса:
- Перитонит. В большинстве случаев формирование абсцессов брюшной полости связано с вторичным перитонитом, развивающимся вследствие попадания в свободную брюшную полость кишечного содержимого при перфоративном аппендиците; крови, выпота и гноя при дренировании гематом, несостоятельности анастомозов, послеоперационном панкреонекрозе, травмах и т. д. Типичными местами локализации служат большой сальник, брыжейка, малый таз, поясничная область, поддиафрагмальное пространство, поверхность или толща тканей паренхиматозных органов.
- Инфекционные процессы в малом тазу. Причиной абсцесса могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинкс, тубоовариальный абсцесс.
- Заболевания органов ЖКТ. Встречаются абсцессы брюшной полости, обусловленные панкреатитом: в этом случае их развитие связно с действием ферментов поджелудочной железы на окружающую клетчатку, вызывающим выраженную воспалительную реакцию. В некоторых случаях абсцесс брюшной полости развивается как осложнение острого холецистита или прободения язвы желудка и 12-перстной кишки, болезни Крона.
- Инфекции забрюшинного пространства. Псоас-абсцесс может являться следствием остеомиелита позвоночника, туберкулезного спондилита, паранефрита.
Классификация
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные и метастатические гнойники.
По расположению относительно брюшины абсцессы делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников – одиночные или множественные.
По локализации встречаются:
- поддиафрагмальные,
- межкишечные,
- аппендикулярные,
- тазовые (абсцессы дугласова пространства),
- пристеночные
- внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
Симптомы
В начале заболевания при любом виде абсцесса брюшной полости превалирует общая симптоматика: интоксикация, интермиттирующая (перемежающаяся) лихорадка с гектической температурой, ознобами, тахикардией. Часто отмечается тошнота, нарушение аппетита, рвота; развивается паралитическая кишечная непроходимость, определяется выраженная болезненность в зоне гнойника, напряжение брюшных мышц.
Симптом напряжения мышц живота наиболее выражен при абсцессах, локализующихся в мезогастрии; гнойники поддиафрагмальной локализации, как правило, протекают со стертой местной симптоматикой. При поддиафрагмальных абсцессах может беспокоить боль в подреберье на вдохе с иррадиацией в плечо и лопатку, кашель, одышка.
Симптомы тазовых абсцессов включают абдоминальные боли, учащение мочеиспускания, понос и тенезмы вследствие рефлекторного раздражения мочевого пузыря и кишечника. Для забрюшинных абсцессов характерна локализация боли в нижних отделах спины; при этом интенсивность боли усиливается при сгибании нижней конечности в тазобедренном суставе. Выраженность симптоматики связана с величиной и локализацией гнойника, а также с интенсивностью проводимой противомикробной терапии.
Диагностика
Обычно при первичном осмотре абдоминальный хирург обращает внимание на вынужденное положение пациента, которое он принимает для облегчения своего состояния: лежа на боку или спине, полусидя, согнувшись и т. д. Для подтверждения диагноза проводятся следующие диагностические процедуры:
- Объективное обследование. Язык сухой, обложен сероватым налетом, живот незначительно вздут. Пальпация живота обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер.
- Рентгенологические исследования. Обзорная рентгенография брюшной полости позволяет выявить дополнительное образование с уровнем жидкости. При контрастном исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии) определяется оттеснение желудка или петель кишечника инфильтратом. При несостоятельности послеоперационных швов контрастное вещество поступает из кишечника в полость абсцесса.
- Другие визуализационные методики. УЗИ брюшной полости наиболее информативно при абсцессе верхних ее отделов. При сложностях дифференциальной диагностики показано проведение КТ, диагностической лапароскопии.
- Лабораторные исследования. В общем анализе крови обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
Лечение абсцесса брюшной полости
Хирургическое лечение проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры. Принципы оперативного лечения всех видов абсцессов заключаются во вскрытии и дренировании, проведении адекватной санации. Доступ определяется локализацией гнойника: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства – трансректально или трансвагинально; псоас-абсцесса – из люмботомического доступа и т. д.

Лапароскопическое дренирование абсцесса брюшной полости
При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания. Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
Прогноз и профилактика
При одиночном абсцессе прогноз чаще благоприятный. Осложнениями абсцесса может явиться прорыв гноя в свободную плевральную или брюшную полость, перитонит, сепсис. Профилактика требует своевременного устранения острой хирургической патологии, гастроэнтерологических заболеваний, воспалительных процессов со стороны женской половой сферы, адекватного ведения послеоперационного периода после вмешательств на органах брюшной полости.
Абсцесс брюшной полости – лечение в Москве
Источник
