Через нос зонд в желудок

Предлагаем вашему вниманию вторую часть лекции об аспирации, дисфагии и технике постановки назогастрального зонда. Автор – заведующая отделением длительной респираторной поддержки и отделением паллиативной помощи №3, врач анестезиолог-реаниматолог, врач реабилитолог Московского многопрофильного центра паллиативной помощи ДЗМ Варвара Брусницына.
В первой части рассказывалось об оценке дисфагии, риске аспирации и профилактике аспирации у паллиативных пациентов. Вы также можете посмотреть запись вебинара, посвященного этим взаимосвязанным темам, по ссылке.
Постановка назогастрального зонда. 12 шагов
1. Убедитесь, что у вас есть все необходимое для постановки зонда. С этим обычно нет проблем в стационаре, но, если вы ставите зонд у пациента дома, проследите, чтобы укладка была аккуратно укомплектована. Это важно для пациента, который долго болеет, и для его родственников. Укладка должна включать в себя:
- желудочный зонд
- стерильное вазелиновое масло или глицерин, катеджель
- стакан с водой 30-50 мл и трубочкой для питья
- шприц Жанэ
- лейкопластырь
- зажим
- ножницы
- заглушка для зонда
- лоток
- полотенце
- салфетки
- перчатки
2. Выбирайте минимальный размер зонда F6/F8/F10/F12/F14/F16/F18/F20/F22/F24. С маленьким зондом пациенту легче, но такой зонд может засориться, и тогда придется его менять.
3. Поместите зонд в морозильную камеру на 1,5 часа. Это сделает его жестче и упростит процедуру установки. В экстренной ситуации конец зонда можно поместить в лоток со льдом. Холод не очень приятен пациенту, но лучше за один раз поставить жесткий, холодный зонд, чем мучить человека несколькими попытками с пластичным.
4. Используйте полиуретановые зонды. Они прозрачны и термопластичны. Устойчивы к воздействию желудочных кислот. Из-за того, что они мягкие, пролежней от них практически не бывает. Ставятся с помощью внутреннего металлического бужа, который потом вытаскивается. Можно устанавливать на срок до 30 дней.
5. Разговаривайте с пациентом и его близкими. Объясняйте каждое действие. Даже если пациент не в сознании — возьмите его за руку, погладьте, скажите ободряющие слова, успокойте. Поверьте, вам самим станет от этого легче.
6. Определите наиболее подходящую для введения зонда половину носа Если пациент в сознании, прижмите сначала одно крыло носа и попросите его дышать другим, закрыв рот. Затем повторите эти действия с другим крылом носа.
7. Определите расстояние, на которое следует ввести зонд (расстояние от кончика носа до мочки уха и вниз по передней брюшной стенке – так, чтобы последнее отверстие зонда было ниже мечевидного отростка). Помогите пациенту принять высокое положение Фаулера. Грудь пациента прикройте полотенцем.
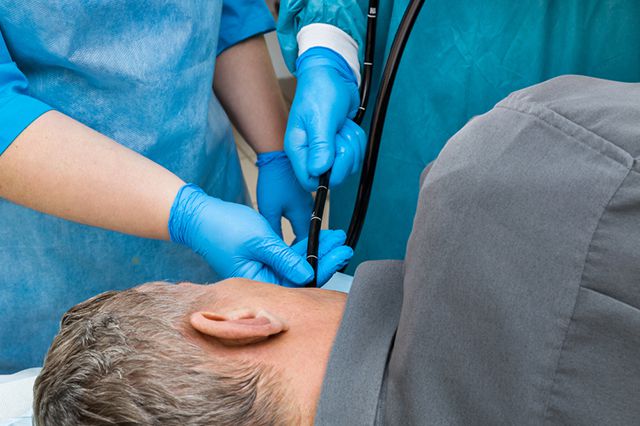
8. Обработайте слепой конец зонда анестетиком или проведите местную анестезию полости носа и глотки орошением 10%-го спрея лидокаина. Попросите пациента слегка запрокинуть назад голову, введите зонд через нижний носовой ход на расстояние 15-18 см и попросите пациента наклонить голову вперед.
9. Попросите пациента попытаться сделать глотательное движение, для облегчения которого можно дать ему столовую ложку воды. Сразу, как только зонд введен на расстояние от кончика носа до мочки уха, ВАЖНО убедиться, что пациент может говорить и свободно дышать – то есть зонд не попал в трахею. После этого мягко продвигайте зонд до нужной отметки.
10. Убедитесь в правильном местоположении зонда в желудке: введите в желудок около 20 мл воздуха с помощью шприца Жанэ, выслушивая при этом эпигастральную область. Или присоедините шприц к зонду: при подтягивании поршня на себя в зонд должно начать поступать содержимое желудка (вода и желудочный сок).
11. Закрепите зонд пластырем. Пожалуйста, используйте максимально щадящий пластырь.
12. Закройте зонд заглушкой и обязательно запишите на прикроватной табличке, в какую ноздрю и когда был введен зонд.
Важно
Планово зонд надо заменить через 2-2,5 недели. Но если зонд не загрязнился и проблем с ним не возникает, не стоит это делать так часто. Полиуретановые зонды могут использоваться до 6 недель. Если врач предполагает стояние зонда более 6 недель, стоит подумать о гастростоме.
Как и чем кормить через назогастральный зонд?
Вариантов кормления через зонд несколько. Каждый из них имеет свои преимущества и недостатки:
- Круглосуточно с постоянной скоростью. Так часто кормят в реанимационном отделении, но это не физиологично.
- Периодически (сеансово): по 4-6 часов с перерывами на 2-3 часа. Вариант дает наилучшую абсорбцию, и при этом у пациента реже случается диарея. Но повышается риск бактериальной колонизации.
- Болюсно. Максимум 250-300 мл. Осуществляется только в желудок 5-6 раз в сутки. Сохраняется физиологическая последовательность пищеварения, но есть большой риск регургитации и диареи.
- Циклично (в течение 10-12 часового ночного периода). Кормление осуществляется на ночной период с постоянной скоростью.
Кормить пациента через зонд можно:
- измельченным с помощью блендера естественным питанием;
- измельченным с помощью блендера естественным питанием + зондовым энтеральным питанием;
- только зондовым энтеральным питанием.
Совместное принятие решенийГлавный врач АНО «Самарский хоспис» Ольга Осетрова о том, как помочь тяжелобольному пациенту сделать сложный выбор
Правила кормления через назогастральный зонд
- Если пациент в сознании, расспросите его, как ему комфортно принимать пищу — за столом или в кровати. Подумайте о сервировке стола — это приятно и даст человеку ощущение, что он не выпадает из привычной жизни, несмотря на болезнь.
- Проследите, чтобы верхняя половина туловища пациента была приподнята минимум под углом 45 градусов. Это помогает пищеварению и снижает вероятность рефлюкса.
- Пища должна быть комнатной температуры или температуры тела.
- Кормление любым способом должно длиться не менее 15–20 минут. Это физиологично и способствует профилактике заброса содержимого желудка в пищевод и легкие.
- Если кормление осуществляется зондовым энтеральным питанием, проверьте целостность упаковки, срок годности, правильность объема, правильность времени приема и температуру.
При непрерывном введении естественной пищи, взбитой блендером, она может находиться в мешке не более 4 часов (а летом – еще меньше), иначе пища испортится! Зондовое энтеральное питание может находиться в мешке не более 8 часов. Мешок и система для зондового питания меняются каждые 24 часа.
Профилактика осложнений зондового питания

Неаспирационные осложнения при кормлении через зонд

Механические осложнения при кормлении через зонд
Распространенные заблуждения
Трехглотковую пробу достаточно сделать один раз. Вовсе нет. Динамика у пациентов бывает разная. Видя улучшения по сознанию, нужно обязательно делать скриннинг столько раз, сколько требуется.
Пациента не нужно кормить через рот, если у него стоит зонд. Нужно, если у него появился глотательный рефлекс. Если пациент быстро устает глотать, и вы понимаете, что он не в силах доесть свою суточную норму, его следует докормить через зонд. Но «тренировать» глотание надо даже с зондом при малейшей возможности.
Наличие гастростомы исключает питание через рот. Это далеко не всегда так. Гастростомы ставятся по разным показаниям. Иногда превентивно — то есть у пациента дисфагии пока нет, но, учитывая диагноз, врачи понимают, что она появится. Если у пациента глотание сохранено, либо дисфагия при нормальном ППЖ, его можно кормить через рот. Это особенно важно с психологической точки зрения. Ведь еда — одно из самых больших удовольствий, а их у тяжелобольного человека и так не много.
Материал подготовлен с использованием гранта Президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.
Источник
Если у вас что-то не то с пищеварением, врач, скорее всего, назначит не самые приятные методы обследования (в частности, гастро- и колоноскопию). Но сегодня эти методики настолько видоизменились, что их уже можно не бояться.
Наш эксперт – врач-эндоскопист Московской ГКБ № 17 Игорь Садиков.
Гастро- и колоноскопия – два из наиболее важных методов исследования, применяемых для оценки работы органов пищеварения. Конечно, они не так комфортны, как, скажем, УЗИ или КТ и МРТ, но зато очень информативны.
Потерпеть придётся
У гастроскопии практически нет альтернативы, если нужно подтвердить или исключить такие диагнозы, как эзофагит, дуоденит, гастрит, язва желудка и двенадцатиперстной кишки, опухоли желудка и пищевода. Увы, неинвазивными способами такие диагнозы установить не получится.
К тому же длится гастроскопия считаные минуты (чуть дольше, если надо взять биопсию – кусочек слизистой на исследование). А чтобы максимально снизить неприятные ощущения, врач предварительно проводит местную анестезию – орошает рот и глотку пациента 10%-ным раствором лидокаина. Но порой этого бывает недостаточно и процедура всё равно переносится с трудом, да ещё и оказывается безрезультатной. Так бывает, если пациент неправильно к ней подготовился или неверно вёл себя во время исследования.
Чтобы гастроскопия прошла максимально быстро и гладко и дала результат, важно:
- не есть за 10 часов, не пить и не курить за 2 часа до исследования (иначе выработка желудочного сока и слизи помешает осмотру);
- по возможности воздержаться от приёма лекарств перед процедурой;
- предупредить врача об имеющихся заболеваниях (бронхиальная астма, недавно перенесённый инсульт, инфаркт и другие болезни являются противопоказаниями для проведения гастроскопии);
- во время процедуры дышать только ртом, равномерно и глубоко. Подобное дыхание само по себе позволяет снизить рвотные позывы или вообще свести их к нулю. Нужно полностью сконцентрироваться на правильном дыхании и стараться не думать ни о чём другом.
Для неженок
Однако многие люди просто неспособны «проглотить» зонд, даже если очень надо. Большую часть из них составляют люди с выраженным рвотным рефлексом. Другая группа – боязливые пациенты, нервные и тревожные. Опасаясь, что заглатывание зонда лишит их возможности говорить, они переживают, что не смогут контролировать ход исследования или прервать его, если вдруг это понадобится.
Для таких людей есть альтернатива – трансназальная эндоскопия. Исследование проводится не через рот, а через нос. Используемый прибор – значительно меньшего диаметра по сравнению с традиционным – вводится через ноздрю, затем проходит по задней стенке глотки, но при этом не касается корня языка. Соответственно, не возникают и рвотные позывы (правда, при искривлённой носовой перегородке с введением аппарата могут быть проблемы).
При трансназальном исследовании пациенту не ставят загубник, который при традиционном методе используют, чтобы человек не закусил прибор. Поэтому пациент может и разговаривать с врачом, и сглатывать слюну, что крайне не рекомендуется при обычной гастроскопии, так как это может спровоцировать рвотный позыв.
Оба метода можно провести бесплатно, по ОМС. Но у щадящей трансназальной эндоскопии помимо плюсов есть и минусы. С её помощью:
- нельзя взять полноценную биопсию (можно только отщипнуть совсем маленькие кусочки тканей);
- невозможно увидеть мелкие детали. Это связано с маленькими размерами прибора и оптики, встроенной в гаджет. Поэтому трансназальная эндоскопия лучше подходит не для детального изучения, а для скрининга.

Это был сон?
Второй вариант избежать неприятных ощущений при эндоскопии – провести её под так называемым медикаментозным сном. Медики называют это внутривенной анестезией с сохранением самостоятельного спонтанного дыхания. Это не наркоз, а седация: человеку вкалывают в вену лекарство, он успокаивается, засыпает, ничего не чувствует и, проснувшись, не помнит о том, что происходило. Такой анестезии недостаточно, чтобы провести серьёзную полостную операцию, но вполне хватит для проведения многих эндоскопических вмешательств.
Кто-то после медикаментозного сна приходит в себя через 5 минут, ко второму сознание возвращается через полчаса, к третьему – через час. Но волноваться причин нет: осложнений метод не даёт. Правда, на концентрацию внимания и реакцию он может повлиять. Поэтому врачи настоятельно рекомендуют не садиться за руль в течение первых суток после процедуры.
Под таким «сном» можно провести не только гастро-, но и колоноскопию. Правда, такая услуга – уже платная. Однако многие люди предпочитают терпеть исследование «наживую» не из экономии, а из-за боязни, что во время сна эндоскоп может повредить кишечник, а сам человек этого и не почувствует. На самом деле такой риск совсем невелик (сотая доля процента), но он всё-таки может возникнуть, если процедуру проводит неопытный врач или если у пациента имеются определённые проблемы. Например, есть выраженная атрофия слизистой (так бывает у очень пожилых людей) или спаечный процесс в брюшной полости, а также крупные множественные дивертикулы в толстой кишке (характерно для болезни Крона или язвенного колита в тяжёлой форме). Но у опытного эндоскописта таких «проколов» не бывает.

Шпион внутри
Наконец, есть и третий вариант избежать любых неприятных ощущений при эндоскопии. Такую возможность даёт прибор нового поколения – видеокапсула.
Подготовка к исследованию – та же, что и при традиционной эндоскопии: нужно специальным образом очистить кишечник. Потом – проглотить капсулу размером чуть больше таблетки, запив её водой, надеть специальный пояс или датчики, после чего можно идти по своим делам. А в это время капсула совершает своё путешествие по ЖКТ, попутно собирая подробный видеоотчёт обо всём, что попадается на её пути, а потом через систему антенн передаёт информацию на записывающее устройство, а с него – на компьютер врача. Сама капсула выходит спустя несколько часов или дней естественным путём. Использовать её повторно невозможно: капсула одноразовая.
Несмотря на очевидные плюсы, у этой технологии есть и минусы: высокая цена и отсутствие возможности у врача остановиться, чтобы прицельно на что-то посмотреть и взять биопсию. Так что, если видеокапсула обнаружит в кишечнике проблему, выполнить классическую колоноскопию всё равно придётся (хотя бы для того, чтобы взять фрагменты на биопсию или удалить полипы). Но зато без острой необходимости терпеть эту неприятную процедуру уже не нужно. Сейчас учёные работают над тем, чтобы сделать капсулу управляемой. Тогда она сможет полностью заменить традиционные варианты исследований.

Кстати
Немецкий терапевт Адольф Кусмауль первым ввёл в медицинскую практику гастроскопию в 1868 г. Прибор, который использовал Кусмауль, представлял собой металлическую трубку с гибким проводником.
Со времён Кусмауля гастроскопы постоянно совершенствовались. В середине XX в. появился новый вид гастроскопа – фиброгастроскоп, который способствует изучению изображения сквозь пучки стеклянных волокон, их толщина имеет размер человеческого волоса.
Имеются противопоказания. Обязательно проконсультируйтесь с врачом
Источник
Для того чтобы ввести назогастральный зонд пациенту, вначале необходимо сделать на нем метки. Также следует проверить носовые ходы человека. Если больной в бессознательном состоянии, зонд вводится в лежачем состоянии, голову его поворачивают на бок. Назогастральный зонд можно оставить на 3 недели.
Подготовка к процедуре.
Необходимо, чтобы врач установил доверительные отношения с пациентом либо с его родственниками. Доктор должен рассказать больному цель предстоящей процедуры и ознакомить его с тем, какую еду ему будут давать. Также врач должен рассказать про этапы предстоящей процедуры. Помещение следует заранее проветрить.
Следующим этапом подготовки к вводу зонда идёт измерение расстояния от горла до желудка. Для этого пациент должен сесть прямо. Потом врачу следует произвести измерение. Существует альтернативный способ рассчитать расстояние до желудка, для этого необходимо от роста человека отнять 100 см. Для того чтобы назогастральный зонд легко вошёл в желудок, его рекомендуется смочить в растворе “Фурацилина”. Раствор разводится в соотношении 1 к 2000. Назогастральный зонд смачивается до нанесённой отметки. Далее следует положить больного на кушетку. Он ложится на спину. Под голову кладётся подушка. Необходимо сделать так, чтобы голова была чуть-чуть в наклон. Такое положение обеспечит свободный ввод зонда в носоглотку. На грудь пациента кладётся салфетка. Врач должен проводить данную процедуру в перчатках.
Введение назогастрального зонда.
Выполнение процедуры:
- Вымыть и осушить руки. Надеть перчатки.
- Обильно обработать слепой конец зонда глицерином (или другой водорастворимой смазкой).
- Попросить пациента слегка запрокинуть назад голову.
- Ввести зонд через нижний носовой ход на расстояние 15—18 см и попросить пациента наклонить голову вперед.
- Продвигать зонд в глотку по задней стенке, предлагая пациенту глотать, если возможно.
- Сразу, как только зонд проглочен, убедиться, что пациент может говорить и свободно дышать, а затем мягко продвигать зонд до нужной отметки.
Если пациент может глотать:
- дать пациенту стакан с водой и трубочкой для питья. Попросить пить мелкими глотками, заглатывая зонд. Можно добавить в воду кусочек льда;
- убедиться, что пациент может ясно говорить и свободно дышать;
- мягко продвигать зонд до нужной отметки.
- Помогать пациенту заглатывать зонд, продвигая его в глотку во время каждого глотательного движения.
Убедиться в правильном местоположении зонда в желудке:
- ввести в желудок около 20 мл воздуха с помощью шприца Жанэ, выслушивая при этом эпигастральную область, или
- присоединить шприц к зонду: при аспирации в зонд должно поступать содержимое желудка (вода и желудочный сок).
- В случае необходимости оставить зонд на длительное время: отрезать пластырь длиной 10 см, разрезать его пополам в длину на 5 см. Прикрепить неразрезанную часть лейкопластыря к спинке носа. Обернуть каждой разрезанной полоской лейкопластыря зонд и закрепить полоски крест-накрест на спинке носа, избегая надавливания на крылья носа.
- Закрыть зонд заглушкой (если процедура, ради которой был введен зонд, будет выполнена позднее) и прикрепить безопасной булавкой к одежде пациента на плече.
Завершение процедуры:
- Снять перчатки. Вымыть и осушить руки.
- Помочь пациенту занять удобное положение.
- Сделать запись о проведении процедуры и реакции на нее пациента.
- Промывать зонд каждые четыре часа изотоническим раствором натрияхлорида 15 мл (для дренирующего зонда вводить 15 мл воздуха через отведение для оттока каждые четыре часа).
Кормление через назогастральный зонд.
Зонд опускается до уровня желудка. Следует не допустить, чтобы воздух попадал туда. Для этого воронка наклоняется и наполняется едой. Пища должна быть тёплой, ее температура должна быть 38-40 градусов. После того как воронка наполнена едой, ее постепенно поднимают вверх до того момента, пока пища не останется только в горлышке воронки. Далее воронка снова опускается вниз, до уровня желудка. Затем она наполняется пищей, процесс повторяется аналогичным образом. После введения всей пищи в зонд вливается кипяченая вода или чай.
После того как ввод пищи закончен и зонд промыт, на конец его нужно установить зажим. Далее убрать воронку. После конец зонда обернуть стерильной салфеткой или поместить в лоток, а можно зафиксировать на шее больного. Оставить в таком состоянии до следующего приёма пищи.
Возврат к списку
Источник
