Болезнь желудка кто лечить

«Болит живот», – таким расплывчатым и знакомым симптомом могут проявлять себя совершенно разные проблемы желудочно-кишечного тракта. Обычно человек сам может заподозрить причину: несвежая еда, съели слишком много острого, соленого, жирного, обострилось хроническое заболевание (например, гастрит).
Бывает и наоборот: дискомфорт возникает как будто на пустом месте, а причины могут оказаться куда более серьезными.
Боль в брюшной полости может быть симптомом заболевания. Таким незамысловатым способом организм сообщает, что пора обратиться к специалисту. Врача, занимающегося проблемами желудочно-кишечного тракта, называют гастроэнтерологом. Попасть к гастроэнтерологу можно напрямую или по направлению терапевта.
Когда стоит обращаться к гастроэнтерологу?
Чем раньше, тем лучше. В гастроэнтерологии, как нигде более, работает принцип «лучше болезнь предотвратить, чем потом лечить». Само не пройдет, а игнорирование симптомов может приводить к серьезным последствиям.
Ключевыми симптомами для обращения к гастроэнтерологу являются: 1
- боль в области живота, чаще всего локализованная в конкретном месте;
- частое вздутие и метеоризм;
- жжение в пищеводе или попросту изжога;
- отрыжка и икота;
- запах изо рта, когда явных причин для этого нет;
- постоянный привкус во рту – горечи, кислого, металла;
- тошнота и рвота;
- диарея или запоры, а также любое другое изменение стула;
- кожные проявления: например, воспаление из-за проблем c желудочно-кишечным трактом.
В помощь гастроэнтерологу
Мы уже выяснили, что гастроэнтеролог занимается лечением заболеваний желудочно-кишечного тракта, и часто ему приходиться диагностировать и лечить заболевания печени или желчевыводящих путей.
Случается, что от гастроэнтеролога пациент получает направление к другим врачам. Пищеварительная система состоит из множества органов, именно поэтому конкретными заболеваниями занимаются узкоспециализированные врачи:
- Проктолог или колопроктолог – диагностирует и лечит заболевания толстой кишки.
- Гепатолог – специалист по заболеваниям печени.
Если гастроэнтерологу не удается установить причину симптомов, или он удостоверяется, что причина не связана с желудочно-кишечным трактом, то человека направляют к общему врачу-терапевту.
Прием у гастроэнтеролога
Многих людей часто интересует, как проходит прием у врача, что он делает, как обследует. На самом деле, в первичном приеме нет ничего страшного. Разберем поэтапно действия, которые будет совершать гастроэнтеролог:
Сбор анамнеза. Врач подробно опрашивает пациента, выслушивает его жалобы. Стоит рассказать обо всех заболеваниях, даже не связанных с пищеварительной системой. Будут заданы вопросы касательно образа и качества жизни, о питании и диетах. При наличии результатов каких-либо исследований, прошлых выписок из стационара, стоит их предъявить, гастроэнтеролог сам решит, что ему понадобится.
Физикальный осмотр, который обязательно включает в себя пальпацию. Врач осматривает пациента, прощупывает брюшную полость, уделяя особое внимание проблемным зонам.
На основе опроса и осмотра, гастроэнтеролог может дать рекомендации по лечению, образу жизни, или назначит анализы и направит на дополнительные исследования2.
В качестве дальнейших исследований, могут проводиться следующие мероприятия:
- анализ крови и мочи;
- тесты на бактериальные инфекции;
- анализ кала на дисбактериоз;
- общая копрограмма;
- ультразвуковые исследования брюшной полости (УЗИ);
- рентгенография области живота;
- магнитно-резонансная или компьютерная томография;
- эндоскопическое исследование1.
По результатам этих исследований гастроэнтеролог может назначить корректное лечение, либо направит к узкопрофильным специалистам. Лечение бывает медикаментозным или немедикаментозным. При серьезных заболеваниях может быть назначено срочное оперативное вмешательство.
Важно помнить – чем раньше человек обращается к гастроэнтерологу, тем выше шансы на успешное лечение. Подробнее о пищеварении можно узнать здесь.
Ферментные препараты: помогают или нет? Результаты экспертизы лекарств, которые продаются в России. Выпуск телепроекта «Здоровье» от 17.02.2019»
Креон® или другие капсулы?
“Несварение желудка”: что это такое и как лечить?
15 советов, как правильно питаться в путешествии
Помогаем справляться с тяжестью в желудке
Источники
- 1Ивашкин В.Т., Маев И.В., Охлобыстин А.В. с соавт. Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению ЭНПЖ. РЭГГК, 2018; 28(2): 72-100.
- 2Белоусова Е.А. Гастроэнтеролог поликлинического звена: эффективность работы врача и качество жизни больных / Е.А. Белоусова, М.В. Черногорова, А.Н. Гуров // РЖГГК. – 2004. – 79-86 с.
- RUS2143802 от 31.07.2020
Источник
Риск столкнуться с язвенной болезнью есть как минимум у каждого двухсотого человека в мире. Хорошая новость в том, что это заболевание поддается лечению, главное – суметь его вовремя распознать. Вместе с врачом гастроэнтерологом, гепатологом GMS Clinic, кандидатом медицинских наук Сергеем Вяловым разбираемся, что такое язвенная болезнь, откуда она берется, и как от нее избавиться.

Что такое язва желудка
На самом деле язвы могут возникать не только в желудке, но и в части кишечника, которая расположена сразу за желудком. А поскольку причина у обеих проблем одна, правильнее называть болезнь не «язвой желудка», а «язвенной болезнью желудка или двенадцатиперстной кишки», или пептической язвенной болезнью.
Наш желудок – это мышечный мешок, в котором присутствуют едкие желудочные соки из смеси пищеварительных ферментов и соляной кислоты. Мышцы перемешивают попавшую в желудок пищу, а желудочный сок убивает микробов и расщепляет еду на составляющие, которые потом частично всасываются в кишечнике. От самопереваривания орган защищает слизь, которую выделяет внутренняя выстилка желудка – слизистая.
При язвенной болезни на слизистой оболочке желудка или двенадцатиперстной кишки появляются воспаленные участки. А поскольку воспалённая оболочка выделяет меньше слизи, чем нужно для защиты, соляная кислота и ферменты начинают разъедать стенки желудка. В результате человек чувствует тупую или жгучую боль, которая может возникнуть в области между пупком и грудиной.
Три факта о язвенной болезни
- Язвенная болезнь встречается часто: по некоторым данным, заболеть рискуют 11-14% мужчин и 8-11% женщин. Только в США ежегодно выявляют 500 000 новых случаев, а более 4 миллионов пациентов повторно обращаются в больницы с рецидивами заболевания.
- Язвы двенадцатиперстной кишки возникают в четыре раза чаще, чем язвы желудка.
- Сегодня у мужчин и у женщин язвенная болезнь встречаются примерно с одинаковой частотой, хотя в начале XX века болезнь считалась преимущественно «мужской».
Почему возникает язвенная болезнь
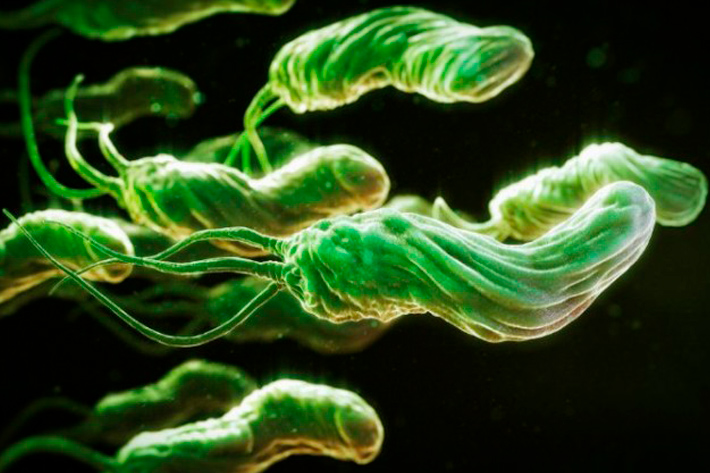
1. Заражение бактерией Helicobacter pylori (H. pylori)
С H. pylori сосуществует примерно половина населения Земли. Подхватить бактерию очень просто, ведь инфекция передается не только через воду, еду и столовые приборы, но даже через невинные поцелуи – так что большинство людей заражаются еще в детстве.
Попадая в желудок, бактерия начинает вырабатывать вещества, которые повреждают слизистую. В ответ на вторжение клетки организма человека могут запустить иммунный ответ. Если это происходит, начинается воспаление. Это может привести к расстройству желудка, гастриту, язвенной болезни и даже увеличить вероятность развития рака желудка.
При этом у большинства людей, заразившихся H. pylori, проблем не возникает – за тысячелетия эволюции организм человека приспособился нейтрализовывать вред, который бактерия может причинить слизистым. Механизм сдерживания дает сбой только у некоторых людей, причем точные причины, из-за которых бактерия выходит из-под контроля, пока неизвестны.
По статистике, язвенной болезнью заболевает около 1% носителей H. pylori – это в 6-10 раз выше, чем у незараженных людей. А если учесть, что бактерия живёт примерно у половины населения земного шара, получается, что шанс заполучить язвенную болезнь из-за бактерий есть у каждого двухсотого человека в мире.
2. Нестероидные противовоспалительные средства (НПВС)
Популярные обезболивающие продаются без рецепта: аспирин, ибупрофен и напроксен. НПВС блокируют работу двух ферментов – циклооксигеназ (ЦОГ 1 и ЦОГ 2). Оба фермента отвечают за синтез химических веществ – простагландинов, которые принимают участие в воспалительной реакции. Однако помимо «воспалительных» простагландинов ЦОГ 1 создает еще и «защитные» простагландины, которые помогают поддерживать целостность слизистой оболочки желудка. А поскольку обезболивающие блокируют и ЦОГ 1, и ЦОГ 2, НПВС одновременно лечат воспаление и калечат слизистую желудка.
Необходимость принимать НПВС длительно или на постоянной основе возникает, например у людей с больной спиной или суставами, при артритах, заболеваниях сердца или после инфарктов. В таком случае необходимо защищать желудок, принимая дополнительные лекарства (предварительно проконсультируйтесь с врачом). Кроме того, не следует забывать и про хеликобактер, потому что вместе с НПВС она повреждает желудок сильнее.
Главная подлость таких препаратов заключается в том, что они немного обезболивают желудок, и язва в нем может не давать никаких симптомов. Но позже риск получить опасное осложнение – кровотечение – повышается.
Тем, кто не имеет серьезных проблем со здоровьем, требующих постоянного приема обезболивающих и противовоспалительных, нужно помнить о жаропонижающих – они относятся к той же группе лекарств. Проблема в желудке может возникнуть, если вы в течение длительнго времени сбиваете температуру при помощи таблеток.
Как правило, обезболивающие провоцируют язву (желудка или кишки) у тех людей, которые вынуждены принимать их каждый день. Кроме того, в группу риска попадают люди:
- старше 70 лет,
- принимающие несколько безрецептурных обезболивающих одновременно,
- с одним или несколькими хроническими заболеваниями – например с диабетом и сердечно-сосудистыми болезнями, и те, кто раньше страдал язвенной болезнью,
- курящие и употребляющие алкоголь.
Есть и еще одна причина развития язвенной болезни – синдром Золлингера-Эллисона, при котором на стенке двенадцатиперстной кишки образуется множество крохотных опухолей – гастрином, выделяющих большое количество кислот, постепенно растворяющих стенку кишки. К счастью, болезнь очень редкая – встречается у одного человека на миллион. Ситается, что риск развития заболевания связан с генетической предрасположенностью.
Причиной развития язвенной болезни могут также стать тревожность и депрессия. Последние исследования свидетельствуют, что чем больше стаж или длительность депрессии, тем выше вероятность появления язвы.
Как понять, что у вас язвенная болезнь
Самый распространенный симптом – жгучая боль в животе, у которой есть определенные особенности:
- начинается между приемами пищи или ночью,
- прекращается, если поесть или принять антацидный препарат,
- длится от нескольких минут до нескольких часов,
- появляется и исчезает на несколько дней или даже недель.
- Иногда при язвенной болезни портится аппетит, появляется кислая отрыжка и тошнота, кровь в кале (черный стул). Может возникнуть рвота, происходит снижение веса.
Даже если симптомы слабые, нужно как можно скорее обратиться к врачу. Тянуть нельзя – если не лечиться, болезнь будет постепенно усиливаться и могут возникнуть осложнения: кровотечения из язв или даже прободение язвы (в стенке желудка появится отверстие). В этой ситуации требуется операция.
Только по симптомам отличить язвенную болезнь от других проблем может быть трудно. Похожие симптомы вызывает любой вид воспаления в желудке, начиная от самого простого поверхностного гастрита и заканчивая страшным и опасным раком желудка.
Если долго не идти к врачу, в конце концов организм перестает сигнализировать, желудок теряет чувствительность и симптомы пропадают. А «немое» воспаление остается и продолжает прожигать стенку желудка. Такое случается, если человек терпит, злоупотребляет алкоголем или на фоне сильного стресса.
Как ставят диагноз
Прежде чем начать лечение, врач должен убедиться в том, что на слизистой оболочки желудка действительно есть воспаленные участки. Для этого назначают эндоскопические исследования – эзофагогастродуоденоскопию (ЭГДС) или гастроскопию – или рентген. Затем нужно выяснить, какая именно причина спровоцировала язву. Для этого врач:
- осмотрит вас и расспросит, как вы себя чувствуете, – нужно рассказать обо всех неприятных симптомах и ощущениях;
- выяснит, какие лекарства вы принимаете, – очень важно упомянуть все обезболивающие препараты, так как это позволит исключить реакцию на нестероидные обезболивающие;
- назначит обследования и анализы. Чаще всего применяют уреазный дыхательный тест либо назначают анализы крови или кала – это позволяет выявить H. pylori.
4 мифа о язвенной болезни
- Язвенную болезнь вызывает острая пища. На самом деле это не может спровоцировать болезнь, но острые блюда способны усилить симптомы, если болезнь уже началась.
- Болеют только пожилые люди. Риск заболеть язвенной болезнью есть в любом возрасте: воспаление слизистой желудка может начаться уже с 5, а кишечника – с 15 лет.
- Язвенную болезнь можно вылечить антацидными препаратами. Антациды – лекарства, нейтрализующие кислотность желудочного сока (перед применением нужно проконсультироваться со специалистом). Это хорошее средство первой помощи, которое может облегчить симптомы, но восстановить слизистую желудка и кишечника эти препараты не способны.
- При язве помогают народные средства и молоко. В зарубежных и в российских клинических рекомендациях по лечению язвенной болезни нет ни барсучьего жира, ни «желудочных» БАД, ни отвара из подорожника, ни натуральных растительных масел, ни молока. Надеяться, что эти средства заживят язву, не нужно.

Как лечат язвенную болезнь
Лечение язвенной болезни зависит от причины, которая её вызвала. В большинстве случаев пациентам:
- подбирают антибиотики – чтобы избавиться от H. pylori, если удалось её обнаружить;
- назначают лекарства, подавляющие производство кислоты в желудке (ингибиторы протонной помпы или антациды), – эти препараты не используются для лечения, но их можно применять для облегчения симптомов не более двух недель (перед применением необходимо проконсультироваться с врачом);
- рекомендуют прекратить либо приостановить приём нестероидных противовоспалительных препаратов – даже если язвенная болезнь не связана с этими лекарствами, они могут усиливать неприятные симптомы. В некоторых случаях доктор может назначить другие обезболивающие на замену.
Облегчить состояние поможет соблюдение некоторых рекомендаций: например временный отказ от острой еды и алкогольных напитков. Однако рекомендации по образу жизни зависят от того, где именно находится язва, поэтому следует обсудить их с лечащим врачом. В среднем для полного заживления язвы нужно две недели, но некоторым людям приходится принимать лекарства дольше – месяц-полтора.
Язва желудка и двенадцатиперстной кишки должна быть быстро вылечена! Если язва не заживает более шести месяцев, требуется консультация онколога. Длительное повреждение повышает риск развития онкологических заболеваний. Именно поэтому людей, у которых была или есть язва желудка, ставят на контроль, после язвы каждый год в течение пяти лет нужно делать гастроскопию.
Как избежать язвенной болезни
Самый надежный способ не получить язву – избегать факторов риска. Эти факторы не вызывают болезнь сами по себе, но могут ее спровоцировать.
Откажитесь от курения – это поможет уменьшить риск развития язвенной болезни, связанный с присутствием H. pylori. Во-первых, дым от сигарет раздражает желудочно-кишечный тракт, ослабляет защитные механизмы слизистой и облегчает вторжение бактерии в оболочку кишечника. А во-вторых, избавиться от этой бактерии при помощи антибиотиков курильщикам сложнее, чем некурящим людям.
Не употребляйте алкоголь – спиртные напитки раздражают стенки желудка и провоцируют выделение кислого желудочного сока.
Принимайте нестероидные препараты строго по инструкции и не злоупотребляйте ими.
Если у вас в семье были случаи гастритов или язвенной болезни и если у вас есть проблемы с желудком, имеет смысл обсудить с врачом, стоит ли вам сдать анализ на H. pylori. Возможно, вы сможете избавиться от бактерии заблаговременно, снизив риск развития язвы.
Источник: the-challenger.ru
Источник
Современный образ жизни с его спешкой и обилием нездоровой пищи зачастую является одной из главных причин наших болезней. Согласно данным Минздрава, заболеваниями органов пищеварения страдают около 50-60% взрослого населения1.
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные.
Возможны следующие причины инфекционных заболеваний ЖКТ2:
- бактериальное инфицирование;
- паразитарные инфекции;
- вирусные и грибковые поражения.
В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести:2
- неправильный режим питания;
- малоподвижный образ жизни, что нарушает физиологическую перистальтику тонкого и толстого кишечника;
- заболевания эндокринной системы;
- неблагоприятное воздействие внешних экологических и производственных условий жизнедеятельности;
- хронические стрессовые ситуации и депрессии, которые резко снижают уровень защитных свойств организма;
- генетическая предрасположенность и врожденные аномалии развития органов ЖКТ.
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром.
Место локализации боли может свидетельствовать о следующих проблемах2:
- тяжесть после еды или дискомфорт в животе могут быть связаны с нехваткой пищеварительных ферментов в кишечнике;
- боль в верхней трети живота может быть связана с воспалением стенок желудка, кишечника и нижнего отдела пищевода или появляться при язвенном поражении желудка и двенадцатиперстной кишки. Дополнительным симптомом этих заболеваний являются тошнота и рвота;
- боль в правом подреберье нередко сигнализирует о воспалении желчного пузыря – холецистите;
- боль в левом подреберье может быть признаком гастрита и других воспалительных болезней ЖКТ. Если боль сильная и носит опоясывающий характер, то при обследовании врач обращает особое внимание на состояние поджелудочной железы;
- болевой синдром в нижней части живота может быть признаком аппендицита и кишечных инфекций.
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить2:
- Диарея. В хронической форме может указывать на гепатит, холецистит, панкреатит и колит;
- Запор. Запором гастроэнтерологи называют стул реже чем 3 раза в неделю. Этот симптом часто сопровождает дисбактериоз, синдром раздраженного кишечника;
- Метеоризм. Чрезмерное скопление газов в кишечнике и желудке может быть связано с колитом, панкреатитом и дисбактериозом;
- Тошнота и рвота;
- Частые приступы изжоги, которые вызваны гастроэзофагеальным рефлюксом или гастритом с повышенной кислотностью.
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать2:
- Общий осмотр у врача. Прощупывание, прослушивание внутренних органов, визуальная оценка состояния кожи и слизистых позволят врачу получить основную информацию о состоянии органов, их размере и местоположении;
- Лабораторный анализ крови, мочи и кала;
- Для определения уровня активности поджелудочной железы (которая отвечает за производство пищеварительных ферментов) проводят анализ на эластазу-1;
- Гастроскопия и колоноскопия. Визуальный осмотр внутренней стенки пищевода, желудка и кишечника позволяет тщательно исследовать состояние слизистой оболочки ЖКТ;
- УЗИ (ультразвуковое исследование) – один из наиболее распространенных способов диагностики заболеваний, во время которого специалист на экране монитора в режиме реального времени обследует строение органов ЖКТ;
- Рентгенография. С помощью специального контрастного вещества врач может выявить на рентгенологическом снимке все изменения или нарушения структуры желудка и кишечника;
- Компьютерная томография и магнитно-резонансная томография – послойное сканирование, которое формирует 3D изображение исследуемого органа. Это очень эффективный инструмент диагностики, но иногда общих анализов и осмотра бывает достаточно для того, чтобы установить диагноз;
- Биопсия. Гистологический анализ небольшого участка патологической ткани осуществляется при возникновении подозрения на злокачественное новообразование.
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов2:
- антибактериальные средства, рекомендуемые, например, при язве желудка, гастрите, кишечной инфекции;
- препараты, стимулирующие восстановление поврежденной слизистой оболочки ЖКТ;
- противодиарейные препараты;
- ферментные препараты для восполнения нехватки собственных пищеварительных ферментов;
- антациды или ингибиторы протонной помпы, которые уменьшают кислотность желудка;
- адсорбентные препараты;
- слабительные препараты.
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда:2
- каши на воде;
- супы на нежирных рыбных и мясных бульонах;
- омлеты;
- кисломолочные продукты;
- нежирное мясо, приготовленное на пару, отварное или запечённое.
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ:2
- позаботьтесь о правильном и сбалансированном питании;
- предпочтите свежие овощи и фрукты консервам, фастфуду и высококалорийной пище;
- откажитесь от курения и злоупотребления крепкими алкогольными напитками;
- регулярно занимайтесь физкультурой и придерживайтесь активного образа жизни;
- проходите периодические профилактические осмотры;
- при обнаружении первых симптомов нарушений пищеварительной системы сразу обращайтесь к врачу.
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Некоторые поражения ЖКТ сопровождается расстройством пищеварения и дефицитом ферментов, который приводит к неприятным симптомам – дискомфорт, тяжести в животе, метеоризму, диарее. При заболеваниях желудочно-кишечного тракта препарат Креон® восстанавливает дефицит ферментов поджелудочной железы. Активное вещество препарата – натуральный панкреатин, заключенный в множестве минимикросфер, которые помещены в желатиновую капсулу. Капсула быстро растворяется в желудке, а минимикросферы перемешиваются с пищей, облегчая процесс пищеварения и способствуя усвоению питательных веществ3.
Маленький размер частиц помогает препарату обработать большее количество съеденного в отличие, например, от таблетированных средств4. Кроме того, научно доказано, что размер частиц определяет эффективность ферментного препарата5. В соответствии с современными мировыми и российскими научными работами размер частиц препарата не должен превышать 2-х мм5,6.
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Креон® подходит не только для лечения диагностированных заболеваний. Креон® 10000 также имеет показание для применения при погрешностях в питании, при употреблении жирной пищи, если возникают такие симптомы как тяжесть после еды, дискомфорт в животе, вздутие или бурление3. Как правило, для снятия симптомов достаточно 1 капсулы на прием. При этом важно отметить, что организм не перестает сам переваривать пищу7, поскольку Креон® лишь дополняет собственную работу организма. В связи с этим препарат можно применять каждый раз при появлении симптомов. Более того в инструкции по медицинскому применению также отмечено, что препарат важно принимать во время каждого приема пищи или сразу после3. Это объясняется исключительно физиологией: в организме ферменты вырабатываются каждый раз во время еды.
Подробнее о препарате Креон® 25 000 можно узнать здесь.
Креон® или другие капсулы?
“Несварение желудка”: что это такое и как лечить?
15 советов, как правильно питаться в путешествии
Помогаем справляться с тяжестью в желудке
Источники
- 1 ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России. Заболеваемость взрослого населения России в 2015 году. Статистические материалы. Москва, 2016.
- 2Гастроэнтерология. Национальное руководство / под ред. В. Т. Ивашкина, Т. Л. Лапиной – М. : ГЭОТАР-Медиа, 2018. 464c- ISBN 978-5-9704-4406
- 3 Инструкция по медицинскому применению препарата Креон® 10000, капсулы кишечнорастворимые, от 11.05.2018.
- 4Губергриц Н.Б. Нравственные проблемы панкреатологии в Украине. Сучасна гастроентерологія, 2007; 2 (34): 80-86.
- 5 Ивашкин В.Т., Маев И.В., Охлобыстин А.В. с соавт. Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению ЭНПЖ. РЭГГК, 2018; 28(2): 72-100.
- 6Löhr JM et al.; HaPanEU/UEG Working Group. United European Gastroenterology evidence-based guidelines for the diagnosis and therapy of chronic pancreatitis (HaPanEU). United European Gastroenterol J. 2017 Mar;5(2):153-199.
- 7Болезни поджелудочной железы у детей./ под редакцией Бельмера С.В., Разумовского А.Ю., Хавкина А.И., Корниенко Е.А., Приворотского В.Ф. М.: ИД “МЕДПРАКТИКА- М”, 2019, 528с ISBN 978-5-98803-408-7.
- RUS2143802 от 31.07.2020
Источник
